Снятие отека спинного мозга
Отек спинного мозга – это процесс, характеризующийся скоплением жидкости в клетках и межклеточном пространстве, вследствие чего мозг увеличивается в объеме. В медицинской литературе нет точного определения понятия «отек мозга». Это явление описывается как «отек и набухание мозга». При этом под отеком понимается раздвигание клеток отечной жидкостью, что влечет за собой нарушение межклеточного обмена, кислородное голодание клеток и как следствие их гибель. Увеличение клеток в объеме из-за отека определяется как «набухание».
Отеки спинного мозга имеют несколько форм. Каждая форма имеет свои особенности и причины возникновения. Отек мозга, классифицируется согласно причине его образования: отек на фоне опухоли, после проведения операции, посттравматический, токсический, ишемический, воспалительный, гипертензивный.
Существующие виды отеков
Строение органа и условное деление на зоны
Различают три вида отеков мозга в зависимости от патогенеза:
- Цитотоксический.
- Вазогенный.
- Интерстициальный.
Цитотоксический отек чаще всего возникает после травмы мозга. При гипоксии в клетках нарушается метаболизм, после чего в них начинает скапливаться натрий, который способствует накоплению воды в тканях. Сначала отекают астроциты, которые находятся ближе всего к кровеносным сосудам. Нейроны начинают страдать от отека после того, как окружающие их клетки погибают.
При нарушении гематоэнцефалического барьера возникает вазогенный отек мозга. Отек возникает вследствие нарушения осмотического давления, за которое отвечают положительно заряженные ионы. Клеточный барьер начинает пропускать ионы, что приводит к увеличению количества межклеточной жидкости. При увеличении проницаемости гематоэнцефалического барьера количество межклеточной жидкости начинает зависеть от артериального давления – чем оно выше, тем быстрее скапливается жидкость. Вазогенный отек возникает на фоне опухоли мозга, при микроэмболии сосудов или окклюзии сонных артерий.
Вазогенный отек мозга считается самым распространенным видом отека. При повышении проницаемости капилляров в межклеточное пространство начинает поступать жидкость. Выявить патологию с помощью МРТ с контрастированием достаточно просто, так как капилляры пропускают и контрастное вещество.
Интерстициальный отек возникает при гидроцефалии. При патологии нарушается оттек спинномозговой жидкости, что приводит к повышению внутричерепного давления и скоплению воды в тканях.
Артериовенозные мальформации
Внутренний разрез органа и его строение
Артериовенозная мальформация – это патология развития сосудов спинного или головного мозга во внутриутробном периоде. При мальформации не образуются капилляры, поэтому нарушается метаболизм и кислородный обмен в клетках.
АВМ спинного мозга проявляется нарушением болевой, температурной и вибрационной чувствительности в нижних и верхних конечностях. В тяжелых случаях может диагностироваться паралич конечностей. Артериовенозная мальформация нарушает кровоснабжение головного или спинного мозга и может привести к кровоизлиянию в мозг.
Диагноз АВМ ставят на основе МРТ или КТ. Осмотр у невропатолога позволяет выявить наличие поражения в спинном или головном мозге. Для диагностики аномалии развития также используют контрастирование, при которой патология четко проявляется при рентгенографии.
АВМ спинного мозга лечат хирургическим методом. Эндоваскулярное лечение осуществляется катетером и заключается в перекрытии просвета артерии. АВМ небольших размеров удаляют при помощи лучевых излучений.
Предотвратить патологию невозможно, так как развивается она еще во внутриутробном периоде на 1-2 месяце беременности.
Симптомы отека
Вне зависимости от причин возникновения отека мозга клиническая картина практически всегда одинакова. При отеке мозга наблюдается нарушение дыхания, кровообращения, снижается реакция зрачков.
При увеличении количества жидкости в полостях черепной коробки возникает ощущение «распирания» черепа изнутри, сопровождаемое сильной головной болью. В период обострения болевых ощущений возникает спутанность сознания, может возникать тошнота и рвота.
Лечение отека мозга представляется серьезной задачей, даже для высококвалифицированного специалиста, так как проблема является жизнеугрожающей.
Прежде всего необходимо восстановить церебрально-перфузийное давление, от которого зависит полноценное питание нейронов и хорошее кровоснабжение. Чтобы устранить внутричерепное давление применяют:
- Оскигенацию.
- Устраняют болевые ощущения, судороги и повышенное мышечное возбуждение.
- Контролируют температуру тела.
- Назначают мочегонные препараты.
- Восстанавливают систему оттока жидкости из головного мозга.
При неэффективности консервативного лечения необходимо хирургическое вмешательство. Для понижения внутричерепного давления удаляют костный лоскут.
Лечение отека спинного мозга
При отеке в спинном мозге происходят аналогичные процессы, как и при отеке головного мозга. Отеки спинного мозга могут быть следствием травмы позвоночника с последующей гипоксией, сосудистыми нарушениями и опухолью. Единственным явным отличием может быть спинальный шок. Спинальный шок возникает после травмы с разрывом позвоночника. Симптомы спинального шока проявляются в виде полного отсутствия чувствительности ниже места повреждения. При правильном и своевременном лечении процесс может стать обратимым, но в тяжелых случаях полное излечение невозможно.
Спинальный шок лечится хирургическим методом в случае:
- Зажима сосудов, по которым движется спинномозговая жидкость;
- Гематомы, которая может сопровождаться зажимом сосудов;
- Сдавления спинного мозга;
- Риска разрыва позвоночника сломанными позвонками.
Хирургическое лечение при печеночной, почечной или сердечной недостаточности, а также при внутреннем кровотечении, гематоме головного мозга и эмболии легочной артерии противопоказано. Чтобы восстановить объем спинного мозга необходимо наладить электролитный обмен. Для этого назначаются диуретики (мочегонные препараты).
Стабилизировать клеточные мембраны помогает глюкокортикоидная терапия. Она позволяет предупредить скопление гормонов в травмированных тканях, которые участвуют в межклеточных взаимодействиях.
В местах нарушения иннервации при травме позвоночника возникают пролежни. Пролежни быстрее возникают при повреждении шейного или грудного отдела позвоночника. Пролежни могут стать причиной развития сепсиса, так как быстро инфицируются. Лечение сепсиса проводится антибактериальной терапией.
Отеки спинного мозга при опухоли
Опухоль образуется из спинномозгового вещества или может быть метастазами опухоли другого органа. Бывает двух типов: злокачественная и доброкачественная.
Если опухоль образовалась из оболочки спинного мозга, то она имеет доброкачественную природу и называется менингиома. Опухоль, образованная из оболочек нервов называется шваннома и тоже относится к доброкачественному типу. Злокачественные опухоли возникают из глиальных клеток или соединительных тканей позвоночника.
Новообразование в стволе спинного мозга
При опухоли сдавливается спинной мозг, чем и объясняются все симптомы заболевания. Зажим нервных корешков позвоночника вызывает боль, слабость и потерю чувствительности. Нервная компрессия вызывает мышечные спазмы, онемение, слабость и ухудшение координации. Опухоль в поясничном отделе позвоночника может стать причиной нарушения работы внутренних органов – мочевого пузыря и кишечника.
Еще не удалось точно установить, почему возникает опухоль спинного мозга, однако определены факторы, которые повышают риск развития заболевания:
- Генетическая предрасположенность.
- Лимфоцитомы спинного мозга.
- Отравление канцерогенами.
- Болезнь Гиппеля- Ландау.
- Наследственное заболевание нейрофиброматоз второго типа.
Диагностика заболевания
Если в организме присутствует злокачественная опухоль какого-либо органа и при этом больной жалуется на боли в спине, слабость, парестезию или ухудшение координации, врач предполагает наличие опухоли спинного мозга.
Локализация опухоли определяется по тем функциям, которые нарушены в организме. Связь болевых ощущений и опухоли подтверждается исключением других заболеваний со схожими симптомами: нарушение кровоснабжения, воспаление мышечной ткани, переломы позвонков и травмы межпозвоночных дисков, инфекции, вызванные вирусами, туберкулез, сифилис, склероз или злокачественная болезнь крови.
Для точного определения локализации опухоли и ее детального рассмотрения применяют метод магнитно-резонансной томографии. Чтобы определить вид опухоли проводят биопсию – изъятие небольшого фрагмента опухоли для исследования.
Лечение опухолей
Лечение опухоли спинного мозга проводят двумя методами: хирургическим и консервативным. Оба метода могут использовать по отдельности или в дополнение друг к другу. Консервативное лечение заключается в применении лучевой терапии. Чтобы уменьшить отек назначают кортикостероиды, которые помогают уменьшить объем тканей спинного мозга и восстановить функцию нервов.
Эффективность лечения зависит от вида опухоли и степени ее влияния на целостность спинного мозга. Некоторые виды опухолей удается полностью ликвидировать. После лечения у 50% пациентов исчезают симптомы заболевания.
Источник
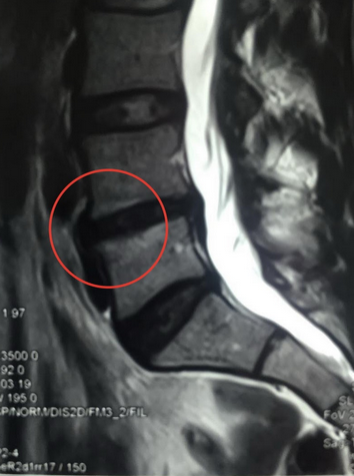
Магнитно-резонансная томография показывает патологические изменения внутренних структур без инвазивных манипуляций. Метод отличается большей информативностью в отношении рыхлых тканей, содержащих значительное количество жидкости. Атомы водорода в молекулах воды реагируют на направленный электромагнитный импульс, обеспечивая устойчивый сигнал. Трабекулярный (от лат. trabeculae – пластинки губчатого вещества) отек на МРТ позвоночника хорошо виден по причине скопления жидкости в тканях костного мозга.
Спондилодисцит поясничного отдела с гипергидратацией (увеличением объема жидкости) губчатого вещества
Датчики томографа фиксируют сигнал, возникающий при резонансе заряженных атомов. Информацию с помощью сложных алгоритмов преобразуют в серию монохромных изображений и транслируют на монитор компьютера. Послойное сканирование осуществляют с шагом от 1 мм, что позволяет визуализировать малейшие изменения вещества в зоне интереса.
В некоторых случаях проводят МРТ с контрастным усилением. Метод предполагает внутривенную инъекцию «окрашивающего» раствора на основе хелатов гадолиния. Препарат не вызывает аллергию и выводится из организма естественным путем.
Что значит отек костного мозга?
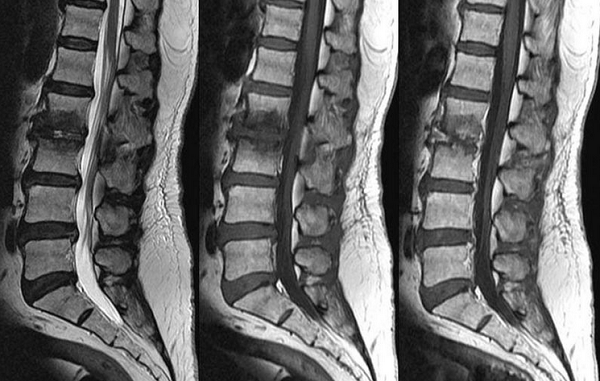
Губчатое вещество (трабекулярная ткань) состоит из рыхлых пластинок и перегородок. Промежутки заполнены костным мозгом, который отвечает за кроветворение и формирование иммунных цепочек в организме человека. Отек губчатой ткани сопровождается скоплением экссудата в трабекулярных пластинах. Уровень жидкости может возрасти до 20% (в нормальном состоянии – 10%).

Трабекулярный отек на снимке МРТ позвоночника (пораженный участок выделен красным)
По характеру течения различают три типа гипергидратации костного мозга:
вазогенный – вследствие повышения проницаемости или повреждения стенок капилляров происходит скопление жидкости в межклеточном пространстве;
интерстициальный – под действием экссудата коллагеновые волокна увеличиваются в объеме;
цитотоксический – наблюдается набухание клеток костного мозга (остеоцитов, остеобластов, остеокластов).
На ранних стадиях процесс протекает бессимптомно. При отсутствии лечения патология негативно влияет на состояние и функциональность костного мозга. На фоне развития отека наблюдают прогрессирование аутоиммунных заболеваний (ревматоидный артрит). Нарушение функции кроветворения заключается в уменьшении продуцирования форменных элементов:
эритроцитов;
моноцитов;
лимфоцитов.
При длительном течении процесса у пациента наблюдаются:
носовые кровотечения;
появление синяков и гематом без явной причины;
анемия.
Развитие отека костного мозга приводит к увеличению объема губчатого вещества, тело позвонка набухает. Изменения передаются на соседние ткани, захватывают нервные волокна и субарахноидальное пространство.
Деформация позвонка приводит к стенозу канала и сдавлению спинного мозга. Компрессия провоцирует патологические изменения в области нервных тканей. Отек спинного мозга сопровождается клиническими проявлениями, характер которых зависит от локализации пораженного участка. Чем выше расположен очаг, тем серьезнее последствия патологии. Наиболее выражена симптоматика при поражении шейного отдела позвоночника. В случае неблагоприятного течения процесса возможен летальный исход.
Подозрения на развитие трабекулярного отека позвонков и спинномозгового канала возникают при наличии:
постоянной ноющей боли в спине, усиливающейся при физических нагрузках;
парестезий, паралича верхних и нижних конечностей;
беспричинных нарушений в работе дыхательной, сердечно-сосудистой систем;
болей при мочеиспускании, опорожнении кишечника (при локализации процесса в области копчика);
жалоб на часто возникающие судороги;
нарушений функциональности мочеполовой системы.
Особенностью клинической картины при отеке губчатого вещества позвонка является локализация болевого импульса выше точки поражения. Причина заключается в сдавлении расположенных рядом спинальных корешков измененными тканями.
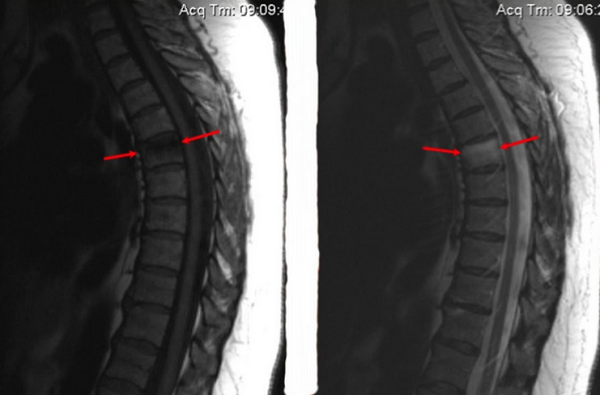
Перелом тела позвонка и признаки отека костного мозга (указаны стрелками)
Наряду с болевым синдромом компрессия нервных стволов приводит к нарушению работы внутренних органов грудной клетки, брюшной полости и малого таза.
Причины отека костного мозга
Повреждения губчатого вещества чаще возникают вследствие травм спины (падений, ушибов, ранений и пр.). При повреждении тела позвонка возможны:
нарушение целостности костных структур;
разрывы лимфатических и кровеносных сосудов;
выделение жидкого экссудата в область губчатого вещества.
Наблюдающиеся при этом отеки называют первичными. Процесс может распространяться на паравертебральные ткани (мышцы, сухожилия, связки, синовиальные оболочки).
Причинами вторичных отеков костного мозга служат патологические явления в окружающих тканях:
инфекционные заболевания (спондилит, остеомиелит, туберкулез позвоночника);
воспалительные изменения суставных элементов при остеоартрите;
аллергические реакции;
добро- и злокачественные новообразования;
операции на позвоночнике;
эндокринные патологии и заболевания, сопровождающиеся нарушением клеточного метаболизма;
дегенеративно-дистрофические явления (остеохондроз, грыжи, деформирующий артроз и пр.)
Воспалительные процессы костной ткани позвонка усиливают проницаемость капилляров губчатого вещества и сопровождаются активным выделением жидкого экссудата в межклеточное пространство. Опасны заболевания, протекающие с образованием множественных гнойных очагов, которые провоцируют увеличение отечности окружающих структур.
На фоне развития в области позвонка онкологического процесса происходит разрушение трабекул. Наблюдается перифокальный отек, локализованный в зоне костного мозга. Злокачественные образования могут повреждать кровеносные сосуды, увеличивая количество жидкости в губчатом веществе.
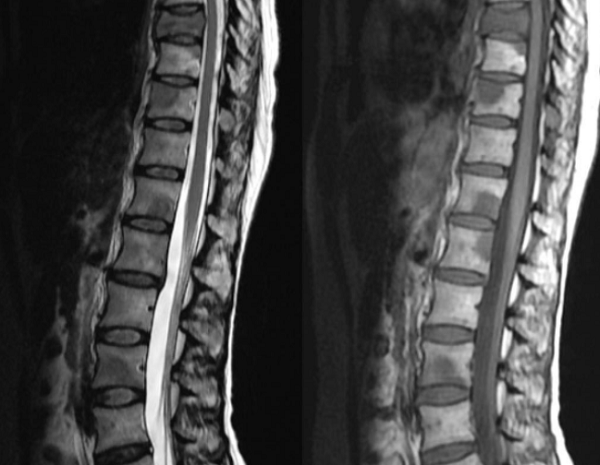
Метастазы на снимке МРТ, признаки перифокального отека костного мозга
Дегенеративно-дистрофические патологии приводят к изменению структуры позвонка, снижают трофику тканей и вызывают асептическое воспаление костных и хрящевых элементов. Возможно развитие субарахноидального и трабекулярного отеков.
Гипергидратация костного мозга в большинстве случаев является защитным механизмом при поражении губчатого вещества. Для эффективного лечения патологии необходимо выяснить причину патологии и устранить повреждающий фактор.
Отек костного мозга, что покажет МРТ позвоночника?
Диагностику патологического состояния проводят с помощью инструментальных видов исследования. Одним из наиболее результативных способов является магнитно-резонансная томография позвоночника. Метод визуализирует форму, размеры, расположение морфологических элементов, показывает состояние окружающих тканей.
Отек костного мозга на МРТ позвоночника дает гиперинтенсивный сигнал и выглядит как очаг с размытыми контурами. Сканирование позволяет определить этиологию процесса, отражает изменения расположенных рядом структур. На томограммах можно увидеть травматические повреждения костной ткани, признаки воспалительных, онкологических или дегенеративных явлений в области пораженного участка.
При локализации процесса в шейном отделе возможно скопление цереброспинальной жидкости в желудочках головного мозга. Признаки гидроцефалии на МРТ служат поводом для сканирования позвоночного столба.
На томограммах при развитии трабекулярного отека врач увидит деформацию пораженного костного элемента. В случае стеноза спинального канала МРТ визуализирует состояние оболочек и церебрального вещества. Послойные изображения показывают состояние суставных элементов позвоночника и окружающих мягких тканей.
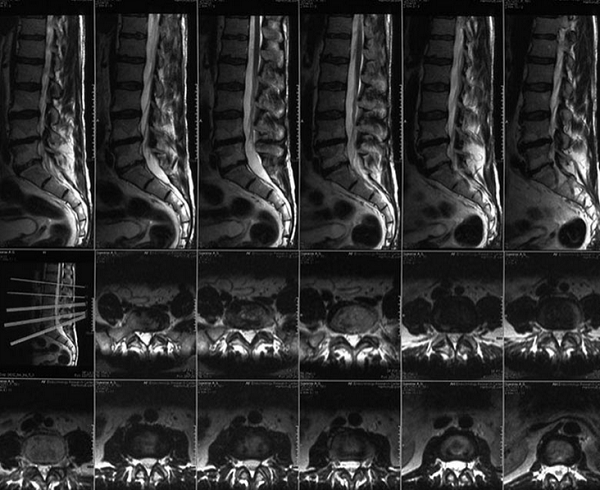
МР-диагностика заболеваний позвоночника (снимки в боковой и поперечной плоскостях)
Магнитно-резонансная томография дает возможность уточнить локализацию и размеры патологического участка. При необходимости врач реконструирует 3D-модель изучаемого отдела. Трехмерное изображение визуализирует взаимное расположение структурных элементов, позволяет определить характер распространения отека.
Клиника «Магнит» осуществляет диагностику заболеваний позвоночника с помощью МРТ. Исследование проводят на закрытом томографе немецкой фирмы Siemens мощностью 1,5 Тл. Благодаря высокой напряженности магнитного поля получают качественные фотографии изучаемой области.
Записаться на сканирование спины можно по телефону +7 (812) 407-32-31 или на сайте клиники.
Источник
Опухоли спинного мозга встречаются гораздо реже, нежели головного мозга. Они характеризуются не своей структурой и видом, а тем, как сдавливают спинной мозг и какие ущемления провоцируют. Чтобы понимать, что представляет собой такое заболевание, стоит ознакомиться с его особенностями, течением, диагностикой и лечением.
Что такое опухоль спинного мозга
Данное новообразование представляет собой разрастание патологической ткани, которое расположено в спинномозговой области. Патологии могут быть совершенно разными, однако они обязательно требуют лечения и контроля у специалиста. Недуг долгое время может никак не проявляться, а симптомы появятся только тогда, когда опухоль достигнет больших размеров и лечить ее станет в разы сложнее. Статистика гласит, что подобные новообразования возникают только у десятой части пациентов с опухолями в ЦНС.
Какие бывают опухоли спинного мозга
Опухоли спинного мозга могут классифицироваться по-разному. Способы классификации базируются на разных принципах и необходимы для правильного диагностирования и назначения верного лечения. В первую очередь нужно делить новообразования на:
- Первичные – такая опухоль состоит из тканей спинного мозга.
- Вторичные – когда новообразование только локализуется в области спинного мозга, но спровоцировано метастазами и является следствием проистекающего в другом месте процесса.
Если говорить о локализации опухолевого процесса, можно выделить:
- интрамедуллярную опухоль спинного мозга – иными словами, это внутримозговое образование, которое развивается прямо в спинном мозге, в его составе присутствуют спинномозговые клетки;
- экстрамедуллярную опухоль – образована из тканей, расположенных около спинного мозга.
Если говорить о распространенности этих двух видов заболевания, то стоит знать, что интрамедуллярные новообразования куда менее распространены, на их долю приходится лишь 20% всех случаев выявленных опухолей спинного мозга. Экстрамедуллярные опухоли спинного мозга же составляют остальные 80% случаев.
Экстрамедуллярные новообразования могут быть:
- субдуральными – локализуются в пространстве между оболочкой и спинномозговым веществом;
- эпидуральными – заполняют пространство между оболочкой и позвоночником;
- субэпидуральными – располагаются по обе стороны от оболочки мозга.
Если рассматривать отношение опухоли к самому спинному мозгу, они могут быть:
- Расположенными внутри канала – интравертебральными.
- Расположенными вне канала – экстравертебральными.
- Расположенными частично внутри, а частично снаружи – экстраинтравертебральными.
Становится понятно, что в неврологии классификаций опухолей спинного мозга очень много, однако такая классификация позволяет правильно диагностировать заболевание, а также прогнозировать лечение пациента. Стоит подробнее рассмотреть некоторые разновидности опухолей.
Интрамедуллярный тип
Такая опухоль растет из самого спинного мозга, поэтому чаще всего проявляется сегментарными расстройствами. Часто среди таких опухолей встречаются глиомы, спинномозговая разновидность которых лучше поддается лечению, нежели аналогичная опухоль головного мозга. Помимо этого, могут встречаться эпендимомы, которые составляют порядка 20% от всех спинальных опухолей.
Экстрамедуллярный
Вариантов экстрамедуллярных опухолей спинного мозга очень много. Это может быть:
- нейрофиброма;
- невринома;
- лимфома;
- холестеатома;
- липома;
- остеосаркома;
- и многие другие.
Проявление новообразования каждого типа будет отличаться своими особенностями. Рост каждой опухоли сопровождается характерными признаками.
Симптомы опухоли
Симптоматика заболевания может разниться, в зависимости от его типа. Стоит узнать, как именно проявляют себя разные типы заболеваний и какие симптомы им присущи.
Корешково-оболочечные расстройства
Если у пациента экстрамедуллярная опухоль спинного мозга, симптомы такого вида возникают сразу же, а если новообразование интрамедуллярное, наблюдаются достаточно поздно. Поражается нервный корешок в два этапа:
- Фаза раздражения – несильное сдавливание окончания, отсутствие проблем с кровоснабжением.
- Фаза выпадения – корешок сдавлен так, что перестает функционировать.
При раздражении корешка возникают боли, экстрамедуллярные опухоли характеризуются также усилением боли в положении лежа и ее ослаблением в позе стоя. Фаза выпадения отличается полным отсутствием чувствительности, человек не чувствует прикосновений, не различает холодное и горячее. С течением болезни рефлексы снижаются, а затем полностью утрачиваются.
Сегментарные расстройства
Такого рода отклонения являются обязательным симптомом опухоли спинного мозга. Сдавливание опухолью определенных сегментов приводит к тому, что работа соответствующих органов нарушается. Врач, который наблюдает за изменениями в организме, способен выявить локализацию опухолевого процесса в спинном мозге по таким симптомам.
Каждый сегмент спинного мозга обладает передними и задними отростками, в некоторых есть еще и боковые. Нарушения в работе задних отростков (рогов) приводят к проблемам с чувствительностью, передние рога отвечают за рефлексы – у человека могут появиться не поддающиеся контролю подергивания, а в будущем – упадок тонуса мускулатуры. Вовлечение в процесс боковых отростков провоцирует вегетативные проблемы. Температура и цвет кожи могут изменяться, пациент может отмечать чрезмерное потоотделение или шелушение, которого раньше не было.
Проводниковые расстройства
Часто выявляют злокачественную опухоль спинного мозга после жалоб пациента на расстройство работы нервных проводников. Они отвечают за передачу информации, идущей сверху вниз, и наоборот. При интрамедуллярных патологиях выявляются нисходящие нарушения чувствительности – процесс идет сверху вниз, постепенно захватывая новые участки тела. В случае с экстрамедуллярной опухолью ситуация обратная. Могут наблюдаться проблемы с недержанием.
Способы диагностики
Экстрамедуллярную и интрадуральную опухоль спинного мозга рано определить сложно из-за отсутствия симптоматики. Однако при наличии первых симптомов и при подозрении врача на опухолевый процесс назначается:
- МРТ;
- КТ;
- радионуклидная диагностика.
Может понадобиться проведение пункции и забор ликвора для исследования. Также иногда назначается рентгенография и миелография, однако МРТ и КТ считаются более безопасными и информативными.
Как лечить
Прогнозы после выявления симптомов опухоли спинного мозга будут наиболее утешительными в случае правильного лечения. Оно подразумевает:
- операцию по удалению патологических тканей – если невозможно сделать это полностью, производится удаление как можно большего участка опухоли без затрагивания спинного мозга;
- радио- и химиотерапию;
- медикаментозное лечение после операции для восстановления кровоснабжения.
Прогноз по избавлению от доброкачественных опухолей, замеченных на ранних стадиях, будет самым утешительным. Со злокачественными образованиями ситуация обстоит несколько хуже.
Реабилитация
Уход за больным с опухолью спинного мозга должен быть тщательным, нельзя допустить возникновения пролежней. На этапе реабилитации понадобится лечебная физкультура, массирование конечностей, а также прием медикаментов.
Источник
