Преднизолон при отеке головного мозга
Оглавление темы “Отек мозга. Первая помощь при отеке головного мозга. Миастения ( miastenia gravis pseudoparalitica ). Миастенический криз. Первая помощь при миастеническом кризе.”: Лечение при отеке мозга. Лечение отека головного мозга в стационаре.Данный вид медицинской помощи должен осуществляться в отделениях реанимации и интенсивной терапии и быть построен на нижеприведенных принципах лечения отека головного мозга (Ш. Ш. Шамансуров и др., 1995). Коррекция нарушения дыхания и сердечной деятельности. В зависимости от степени поражения ЦНС и тяжести состояния больных с тяжелыми формами отека, нарушения дыхания и сердечной деятельности могут быть первичными и вторичными. При их коррекции используются стандартные методики. Этиологическое лечение основного заболевания. Рациональное лечение отека мозга заключается в устранении самой причины, которая этот отек вызвала. Такое лечение возможно лишь тогда, когда первопричина отека точно известна. Однако даже устранение причины отека не обязательно приводит к его ликвидации. В таких случаях терапевтические воздействия необходимо направить на сам отек мозга. Следует указать, что ни один метод лечения не устранит отек вокруг опухоли, абсцесса или гематомы, если не ликвидирован первичный патологический очаг. Патогенетическая терапия отека направлена, в первую очередь, на устранение гипоксии как наиболее неблагоприятного фактора, способствующего развитию отека. Эта терапия направлена на нормализацию гемодинамики, ликвородинамики, метаболизма нейронов. Иными словами, терапия нацелена на коррекцию основных патофизиологических механизмов (циркуляторных, васкуляторных, тканевых), участвующих в развитии отека мозга. Коррекция гематоциркуляторных нарушений включает: При коррекции васкулярного (барьерного) фактора назначают следующие препараты: Иммуностимулирующая терапия включает применение тимозина, Т-активина, В-активина, тимогена, левамизола, пропермила, витаминов группы В. Коррекция тканевого фактора включает: Коррекция нарушений водно-электролитного обмена и дегидратационная терапия. Важным патогенетическим направлением лечения отека мозга является назначение дегидратационной терапии: Хирургическая коррекция отека мозга. Когда этиологический фактор отека мозга представлен экспансивным процессом (гематома, опухоль, абсцесс и т. д.), он может быть прерван только с помощью нейрохирургического вмешательства.
– Также рекомендуем “Миастения ( miastenia gravis pseudoparalitica ). Миастенический криз. Причины ( этиология ) миастении. Патогенез миастении.” |
Источник
Главная » Средства от аллергии »
При остром приступе аллергии необходима срочная помощь больному, иначе последствия будут плачевными. Одним из наиболее проверенных и действенных медикаментов, показанных в таких случаях, является Преднизолон. Наряду с быстрым купированием аллергического приступа, возможностью применения у детей любого возраста, он имеет ряд противопоказаний и серьёзных побочных явлений. Использовать его можно только под наблюдением врача.

Механизм действия
Главное действующее вещество – синтетический гормон. Использование гормональных средств началось с середины прошлого века. Американские учёные заметили особенности поведения крыс во время стрессовых ситуаций. Организм начинал работать иначе: усиливалась умственная активность, сила, при этом надпочечники вырабатывали вещество, еще не изученное наукой.
Произошло открытие первого гормона – кортизола. Его стали использовать для лечения ревматизма у людей. Вещества, которые вырабатываются надпочечниками, вводят особый режим для работы организма. Активируется деятельность органов, которые помогут пережить стрессовую ситуацию: повышается мозговая активность, мышечный тонус. При этом замедляется работа пищеварительной, выделительной, половой систем.
Вскоре были открыты другие гормоны и искусственно создан преднизолон. Последний имел меньше побочных явлений и был эффективен при аллергии. Он используется сейчас, когда антигистаминные средства не справляются с задачей.
Преднизолон при аллергии эффективен при острых проявлениях аллергических реакций: отёке Квинке, кожных проявлениях, астме. Он подавляет выработку гормона гистамина. Препарат способствует выделению большого количества адреналина. Он вызывает сужение сосудов, повышая давление, избавляет от отёков. Это действие спасает человеку жизнь.
В каких формах выпускается?
Инъекции
Инъекционный раствор содержит от 1 до 3 мл синтетического гормона, выпускается в ампулах по 1 мл. Для достижения быстрого эффекта используется для внутривенного введения. Укол делается очень медленно или в форме капельницы. Детям при аллергии вводят внутримышечно, дозу рассчитывают исходя из массы тела: от 2-3 мг/кг.

Используют уколы Преднизолона при остром приступе, когда есть угроза жизни:
- Отёк Квинке.
- Анафилактический шок.
- Астматический статус.
- Аллергия на медикаменты.
Для лечения хронических заболеваний применение препарата в форме инъекций не оправдано. Уколы Преднизолона могут назначать однократно и коротким курсом.
Таблетки
Таблетки выпускаются дозировкой 5 мг действующего вещества. Они применяются для борьбы с онкологией, показаны при ревматоидных состояниях, волчанке, воспалении тканей и многих других недугов
Аллергологи используют их, когда не эффективны альтернативные способы:
- Отёк Квинке, после снятия острой фазы приступа.
- Аллергические заболевания глаз: конъюнктивит, язвы, неврит, увеит и другие.
- Аллергические болезни, в том числе после пищевой аллергии, анафилактического шока.
- Кожные заболевания, имеющие большой участок поражения.
- Астма.
Таблетки принимаются утром до 8 часов, когда вырабатываются гормоны надпочечников. Схему приёма определяет врач. Обычно назначают ежедневный приём или двойную дозу через день.
Для взрослых дозировка начинается с 20 – 30 мг в сутки и поддерживается дозой 5 -10 мг. Для детей объём рассчитывается с учетом массы тела, начиная с 1 -2 мг на 1 кг до 6 приёмов, затем 0,3 – 0,6 мг на 1 кг. Курс прекращают постепенно, врач снижает суточную дозу до полной отмены.
Мазь
Мазь выпускается в металлических тубах дозировками 0,3% и 0,5% действующего вещества. Имеет выраженный противовоспалительный, антиэкссудативный эффект. Проявляет себя как антисептик, снимает отёк. Используется строго по рекомендации врача, когда альтернативные методы не работают.

Её используют для борьбы с кожными заболеваниями аллергической этимологии: острой крапивнице, дерматите и других. Вещество наносят тонким слоем на пораженную поверхность. Одним из противопоказаний является нарушение кожного покрова: ранки, язвы. Курс назначает врач, обычно он не превышает четырёх недель.
Для повышения эффективности используют повязку, под которую накладывают мазь. Противопоказанием для этого метода является детский возраст, так как повязка способствует попаданию большего количества действующего вещества в общий кровоток.
Длительное применение может вызвать повышенной рост волос, кожные раздражения, зуд, угревую сыпь, пурпуру.
Глазные капли
Глазные капли содержат 0,5% активного вещества, используются при аллергических и механических поражениях глаз. Врач определяет продолжительность курса. Обычная дозировка: 1–2 капли до четырёх раз в день. Раствор закапывают в конъюктивальную область.
Длительное употребление вызывает повышение внутриглазного давления, развития катаракты. Поэтому необходим врачебный контроль за состоянием пациента. Также капли повышают риск развития вторичной инфекции глаз.
Когда не следует использвать стероидные средства?
Для экстренного приёма при аллергических реакциях существует только одно противопоказание: непереносимость компонентов. Препарат применяют у детей любого возраста, беременных женщин. Однократная доза не вызовет многочисленных побочных явлений. Они характерны для длительного употребления лекарства.
Основными противопоказаниями являются:
- Заболевания ЖКТ.
- Вакцинация.
- Сердечно-сосудистые патологии.
- Иммунодефицит.
- Болезни почек и печени.
- Нарушение в психике и нервной системе.
- Беременность и период лактации.
Нельзя пользоваться мазью при местных инфекциях, поражениях кожи с нарушением кожного покрова: язвах и ссадинах, детском возрасте до года. При беременности возможно использование этой формы с осторожностью.
Использование главных капель не рекомендовано при повышенном внутриглазном давлении, главных инфекциях.
Каковы последствия неправильного применения?
Влияние на организм:
- Нарушение работы надпочечников.
- Диабет.
- Поражения ЖКТ: язва желудка и двенадцатиперстной кишки, перфорации и кровотечения, панкреатит.
- Поражения нервной системы: реакция на длительный приём различна: от эйфории до психоза и депрессии.
- Повышение АД, внутричерепного и внутриглазного давления.
- При расположенности к сердечно-сосудистым заболеваниям вызывает аритмию, брахикардию, тромбозы, замедляет образование рубца при инфаркте.
- Внезапная потеря зрения. При использовании лекарства в области головы, шеи – вещество может выделится в хрусталике глаза.
- Аллергические реакции вплоть до анафилактического шока.
- Снижение иммунитета.

Опасность для детей
Преднизолон от аллергии для пациентов детского возраста применяется под строгим контролем педиатра и детского аллерголога. Длительное использование может вызвать серьёзные нарушения развития: нарушение роста, выработки гормонов, замедление полового созревания.
Памперсы и пеленки при использовании мази обладают эффектом повязки и увеличивают количество активного вещества, которое проникнет в кровоток. От их использования необходимо отказаться.
Курс назначают максимально короткий, а дозу уменьшают до минимума с сохранением эффективности.
При беременности и грудном вскармливании
При беременности Преднизолон употребляется только в крайнем случае, при угрозе жизни матери. Он проникает сквозь плацентарный барьер, способен вызвать побочные явления у ребенка. Системные формы (таблетки и инъекции) в III триместре грозит плоду атрофией надпочечников, что потребует заместительной терапии.
Он попадает в грудное молоко, поэтому следует прекратить грудное вскармливание.
Эффективность в борьбе с крапивницей
Крапивница – заболевание аллергического происхождения, которое сопровождается сыпью. Волдыри схожи с ожогом от крапивы, поэтому болезнь носит такое название. Недуг трудно поддаётся лечению, так как сложно выявить причины его появления.
Крапивница протекает в острой и хронической формах. В первом случае появление сыпи сопровождается температурой, общим недомоганием, иногда наблюдается анафилактический шок и отёк Квинке. Именно в этом случае Преднизолон эффективен. Что объясняется его действием:
- Уменьшает выработку гистамина, запускающего аллергическую реакцию.
- Повышает давление, снимая анафилактический шок.
- Снимает отёк, снижая массу крови и жидкости.
Его не используют при хронической форме заболевания. В этом случае он не работает.
При острой крапивнице применяются инъекции: через 6-8 часов в течение одного — двух дней. Если болезнь сопровождается отёком Квинке – инъекцию вводят однократно, после чего применяют таблетки. Курс составляет не больше двух недель. Иначе нарушается работа надпочечников.
При крапивнице возможно назначение мази, при отсутствии результата от использования антигистаминных лекарств. Курс короткий – не более 4 дней.
О чём следует помнить?
- При приёме не рекомендуется управлять транспортными средствами. Он способен вызывать головокружения, нарушения психического состояния. Глазные кали могут спровоцировать повышенное слезотечение, что помешает нормальному контролю за дорогой.
- Преднизолон активно взаимодействует со многими лекарствами, поэтому лечением должен заниматься только врач. Исключением является мазь: нет данных о ее взаимодействии с другими препаратами.
- Перед и во время курса необходим тщательный контроль за состоянием пациента. Обычно назначают полное обследование организма. Следят за составом крови, уровнем сахара, артериальным давлением. Рекомендовано регулярное обследование костно-мышечной системы.
- Он снижает иммунитет, поэтому пациент и его окружение должны максимально ограничить контакты с инфицированными людьми.
- Курс должен завершаться постепенно. В противном случае наступает синдром отмены, сопровождающийся плохим самочувствием, тошнотой, снижением аппетита, системными болями двигательного аппарата.
Отзывы положительные, препарат эффективен в случаях проявления тяжёлых аллергических реакций. Если есть угроза развития опасных состояний, например, анафилактического шока, отёка Квинке, ларингоспазма, то лучше держать дома инъекции. Преднизолон при аллергии спасёт жизнь. Главное правило использования любой формы препарата – это врачебный контроль.
Источник
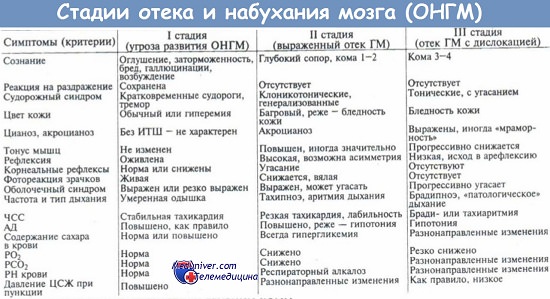
ГЛАВА 19 ОТЕК МОЗГА
19.1. ОБЩИЕ ПОЛОЖЕНИЯ
Отек
головного мозга (oedema cerebri) – патологический процесс,
характеризующийся накоплением воды в головном мозге, увеличением его
массы и объема. Вода может накапливаться как в межклеточных
пространствах, так и внутри клеток. Нередко отек мозга сначала имеет
ограниченный характер, а в последующем распространяется на все более
обширные территории мозга. Обычно отек ведет к повышению
внутричерепного давления.
Патофизиологическим
фактором, способствующим развитию отека мозга, является гипоксия. Она
влечет за собой своеобразный каскад патофизиологических явлений:
увеличение парциального давления углекислого газа в крови (РаСО2)
=> тканевый ацидоз => начинающийся отек мозговой ткани =>
замедление артериального кровотока => нарушение ликвороциркуляции
=> затруднение венозного оттока из полости черепа => нарастание
выраженности отека мозга, при этом, как правило, возникает
дезорганизация функций гематоэнцефалического барьера (ГЭБ), изменение
мембранного потенциала клеток мозга, нарушение транспорта ионов через
клеточные мембраны, их патологическое накопление и избыточное
количество жидкости во внеклеточных и внутриклеточных пространствах.
Раньше
внутриклеточное накопление воды признавалось набуханием, отеком же
считалось лишь увеличение количества воды в межклеточных пространствах.
Однако эти процессы проходят обычно параллельно и их дифференциация в
связи с этим не оправдывается. Потому все процессы накопления воды в
мозге стали именоваться его отеком, хотя некоторые авторы предпочитают
говорить об отеке-набухании. Также существует мнение, что термином
«набухание мозга» следует обозначать гиперемию мозговой ткани (Потапов
А.А., Гайтур Э.И., 1998), возникающую, в частности, при его
травматическом по- ражении.
19.2. ВАРИАНТЫ ОТЕКА МОЗГА
Отек головного мозга всегда ведет к увеличению его объема и массы и, как следствие, к повышению внутричерепного давления. Значима
не только распространенность отека, но и его локализация. Повышенную
опасность для больного имеет отек медиобазальных отделов височной доли,
часто приводящий к вклинению ее ткани в вырезку намета мозжечка (в
тенториальное отверстие),
отек мозжечка, рано вызывающий блокаду ликворных путей и развитие окклюзионной гидроцефалии, а также отек ствола мозга.
Возможны различные причины отека мозга: травма
мозга, нарушение мозгово- го кровообращения, в частности
гипертонический криз, острая гипертоническая энцефалопатия,
геморрагический инсульт, инфаркты, а также опухоли мозга, эн- цефалиты
или менингоэнцефалиты, гипоксическая или токсическая (эндогенная или
экзогенная) энцефалопатия, облучение мозга, эпилептический статус.
В
патогенезе отека мозга преобладающими могут быть сосудистые
(вазогенные), тканевые (интерстициальные) факторы, цитотоксические
(дисметаболические) и осмотические процессы. Они отличаются друг от
друга особенностями биохимических и патофизиологических механизмов
развития и распределения в мозговой ткани отечной жидкости. Преобладание
проявлений той или иной формы отека мозга зависит от многих
обстоятельств, в частности от характера обусловившего его
патологического процесса и возраста больного.
В основе вазогенного отека лежит
значительное повышение давления в капиллярах мозга, расширение в них
межэндотелиальных щелей, при этом увеличивается перфузионное давление в
сосудах мозговой ткани, повышается проницаемость ГЭБ, происходит выход
коллоидных компонентов плазмы во внеклеточную жидкость, что
способствует усилению фильтрации в межклеточные пространства мозга
воды, которая в значительном количестве скапливается в белом веществе. Вазогенный отек развивается при острых нарушениях мозгового кровообращения, энцефалите, незрелой глиальной опухоли.
Интерстициальный отек мозга является
также формой межклеточного отека, обусловленного прежде всего
нарушением ликвороциркуляции, особенно выраженным при окклюзионной
гидроцефалии. Жидкость проникает через выстилающий желудочки
мозга слой эпендимных клеток (эпендимоциты) в паравентрикулярно
расположенные структуры белого вещества мозга.
Цитотоксический (дисметаболический) отек мозга обусловлен повреждающими мозг экзогенными и эндогенными факторами и нарушением в нем метаболических процессов, проявляется
расстройством функции энергозависимых мембранных натрий-калиевых
ионных насосов и деполяризацией клеточных мембран, наступающей при
снижении уровня мозгового кровотока. Деполяризация мембран ведет к
электролитному дисбалансу, повышению осмотического давления в
клеточных элементах мозговой ткани и накоплению в них жидкости.
Осмотический отек развивается в
результате патологичных изменений осмотического градиента между
плазмой крови и жидкости в межклеточных про- странствах мозговой ткани,
особенно выражен при остром поражении мозга у детей,
развивается также при чрезмерно ускоренном гемодиализе у больных с
уремией на фоне острой или хронической почечной недостаточности и прояв- ляется как в белом, так и сером веществе мозга. В
эксперименте на обезьянах доказано, что при осмотическом отеке в мозге
изменяется количество таких ферментов, как лактатдегидрогеназа,
креатинфосфокиназа, усиливается анаэ- робный гликолиз, возрастает
количество молочной кислоты.
По распространенности различают локальный, трифокальный, долевой полушарный и диффузный отек мозга. Возникающая
при отеке мозга клиническая картина обусловлена дисфункцией
подвергшейся отеку мозговой ткани, расстройством в ней микроциркуляции,
метаболических процессов и возникающим при этом увеличением объема
мозговой ткани, которое может сопровождаться смещением, а иногда и
вклинением определенных мозговых структур, нарушениями кровотока в
сосудах мозга и ликвородинамики.
При выраженном
отеке мозга обычно возникает сочетание всех проявлений, характерных для
отмеченных вариантов. В отечной ткани оказывается выраженным снижение
артериовенозной разницы по кислороду, снижается потребление кислорода
клеточными структурами, нарастает накопление продуктов нарушенного метаболизма.
Для клинической картины выраженного отека мозга характерны общемозговые симптомы (снижение уровня психической активности, загруженность, диффузная головная боль), которые могут сочетаться с появлением или нарастанием очаговых неврологических симптомов, выраженность которых резко увеличивается в случаях смещения и вклинения отечных мозговых структур.
На
КТ и МРТ отечная ткань мозга характеризуется пониженной плотностью. По
результатам повторных КТ- и МРТ-исследований можно следить за
изменениями объема мозговой ткани и выявляемой в ней зоны отека, за
сопутствующими деформациями мозговых структур и изменением формы и
размера желудочков мозга и таким образом контролировать в динамике
выраженность отека. На основании КТ- и МРТ-исследований установлено,
что при распространении отека на глубинные структуры мозга вектор
клиренса отечной жидкости направлен в сторону ближайшей стенки
желудочковой системы мозга. Об этом свидетельствует нередкое выявление
на КТ гиподенсивной дорожки от зоны перифокального отека к прилежащим
отделам желудочковой системы.
При
макроскопическом осмотре отечного мозга обращает на себя внимание
увеличение его объема и влажности, на разрезе – нечеткость границ между
серым и белым веществом. Гистологическое исследование позволяет
выявить расширение межклеточных и околососудистых щелей, изменения
эндотелия капилляров, увеличение объема нейронов и особенно глиальных
клеток (астроцитов и олигодендроцитов), утолщение нервных волокон,
нарушение струк- туры миелиновой оболочки.
19.3. ЛЕЧЕНИЕ
При
появлении признаков отека мозга необходимо выявление его причины, что
может быть достигнуто уточнением клинического диагноза. Желательно, конечно, чтобы причина отека мозга была устранена, что иногда можно достичь проведением соответствующего этиологического и патогенетического консервативного лечения, например при гипертоническом кризе, контузии головного мозга, энцефалите, или хирургического вмешательства: удаление
гематомы, абсцесса, опухоли, а при черепно-мозговой травме – отломков
кости, инородных тел, подоболочечной или эпидуральной гематомы.
Во
всех случаях отека мозга, сопровождающегося внутричерепной
гипертензией, показано медикаментозное лечение, направленное на
дегидратацию мозговой ткани. С этой целью применяются осмотические
диуретики, салуретики и кортикостероиды. Различные в
каждом конкретном случае патогенетические особенности, темп развития
отека мозга и степень его выраженности не позво- ляют рекомендовать
жестких стандартных схем применения препаратов, ока- зывающих
противоотечное действие.
Показаниями к назначению осмотических диуретиков являются признаки выраженного отека мозга, остро возникающее или прогрессирующее повы-
шение
внутричерепного давления, сопровождающееся нарастающей общемозговой и
очаговой неврологической симптоматикой, смещением мозговых структур,
угрозой вклинения мозговой ткани, а также подготовка к экстренной
нейрохирургической операции.
Из осмотических диуретиков чаще применяется маннитол (15%
раствор внутривенно капельно в течение 10-20 мин из расчета 0,5-1,5
г/кг массы тела больного, повторяя введение препарата в той же дозе
через каждые 6 ч) или глицерол (0,5-1,0 г/кг внутрь,
можно в смеси с сиропом, при необходимости – через назогастральный
зонд). В процессе лечения осмолярность крови должна поддерживаться на
уровне не выше 300-310 мосм/л. Действие маннитола проявляется через 10-20 мин и продолжается 4-6 ч. Вводят маннитол или содержащий его комбинированный препарат реоглюман (внутривенно
капельно сначала по 5-10 капель, а затем 30 капель в 1 мин);
рекомендуется сделать перерыв через 2-3 мин и при отсутствии побочных
явлений продолжать введение препарата со скоростью до 40 капель/мин,
при этом вводится 200-400 мл). Эти препараты дают выраженный
дегидрирующий эффект, понижают агрегацию форменных элементов крови,
уменьшают вязкость крови и способствуют восстановлению кровотока в
капиллярах, увеличению оксигенации ткани. Суточная доза маннитола не должна превышать 140-180 г.
Надо иметь в виду проявляющиеся при введении маннитола и других осмотических диуретиков нежелательные побочные явления: 1)
вследствие увеличения при введении осмотических диуретиков объема
циркулирующей в сосудах крови возможны нарастание сердечной
недостаточности и отек легких; 2) дегидратация, обусловленная
стимуляцией диуреза, сопровождается проявлениями гипокалиемии; 3) по
окончании действия маннитола в случае повреждения ГЭБ может проявляться эффект отдачи – вновь
наступающее нарастание отека мозга в связи с возвращением воды из
плазмы крови в ткани. К тому же осмотические диуретики обеспечивают
дегидратацию и уменьшение общего объема мозговой ткани, воздействуя
главным образом на непораженные структуры мозга. Это делает
целесообразным применение его прежде всего при явных признаках
сдавления мозга. Показатели осмотичности крови выше 300 мосм/л и
диурез, превышающий 4-6 л в сут, надо рассматривать как осно- вания для
ограничения дальнейшего применения осмотических диуретиков.
Эффективность
глицерола ниже, чем маннитола: он начинает действовать через 12 ч
после приема внутрь, но практически не вызывает феномена отдачи. Эффективность
приема глицерола отмечается лишь у больных с нерезко вы- раженным
отеком головного мозга, главным образом при ишемическом инсульте.
С целью дегидратации при отеке мозга применяют также салуретики из группы петлевых диуретиков, чаще – фуросемид (лазикс), обычно
по 20-40 мг внутримышечно или внутривенно до 3 раз в день, иногда
целесообразно их сочетание с осмотическими диуретиками (вводят через
3-4 ч после введения маннитола). Фуросемид начинает действовать через
35-105 мин, длительность действия 30 мин-2,5 ч. Показания к назначению петлевых диуретиков: 1)
желательность усиления эффекта, вызываемого осмотическим диуретиком;
2) выравнивание водного баланса в случае выраженного накопления
жидкости в организме; 3) дегидратация при нерезко выраженном отеке
мозга.
Петлевые
диуретики, как и осмотические, также в большей степени воздействуют на
неповрежденные отделы мозга, поэтому профилактическое назначение их при
острых неврологических заболеваниях может оказаться бес-
полезным или даже вредным, так как вызывает нарушение электролитного баланса (снижение содержания калия в крови).
Диакарб (фонурит, ацетазоламид) – это салуретик из группы ингибиторов карбоангидразы, может
применяться вместо фуросемида при явлениях умеренного отека мозга по
250 мг внутрь или через зонд 2-4 раза в день, при этом необходим
контроль за содержанием калия в крови. Начало действия диакарба через 40-120 мин, длительность действия 3-8 ч. В связи с тем, что диакарб подавляет продукцию ЦСЖ, его применение можно признать особенно целесо- образным при интерстициальном варианте отека мозговой ткани.
Кортикостероиды
уменьшают проницаемость ГЭБ, способствуют нормализации проницаемости
мембран и микроциркуляции, блокируют синтез простагландинов и других
веществ, способствующих формированию отека при воспалительных, в
частности инфекционных, процессах, а также и при опухолях мозга. При наличии показаний к применению кортикостероидов обычно назначают дексаметазон в дозе 12-16 мг, в тяжелых случаях 24-48 мг в сут. Начальную его дозу (1/4
суточной) вводят внутривенно, капельно. Повторно препарат назначается
внутривенно или внутримышечно через каждые 6 ч. В очень тяжелых случаях
вводится до 60-100 мг дексаметазона в сутки с постепенным уменьшением
дозы препарата.
При назначении преднизолона следует
учитывать, что его действие более кратковременно, чем дексаметазона;
расчет необходимых доз преднизолона должен производиться исходя из
того, что его терапевтическая активность в сравнении с дексаметазоном в 7 раз меньше. Противопоказанием к назначению кортикостероидов может быть выраженное повышение АД.
При введении больших доз кортикостероидов показано раннее назначение антацидных средств (альмагель
по 2 чайные ложки 4 раза в день или окись магния в порошке по столовой
ложке 4 раза в день и др.) за 15-30 мин до приема пищи естественным
путем или до введения питательной смеси через назогас- тральный зонд.
Применение антацидов направлено на предотвращение желудочных
кровотечений и развития синдрома Мендельсона (абсцедирующая пневмония
вследствие аспирации желудочного сока, если его рН <2).
При длительном применении кортикостероидов возможен ряд побочных явлений и осложнений: замедление
заживления ран, провокация обострения имеющихся инфекционных очагов,
депрессия и психозы, пептические язвы, субкапсулярная катаракта,
остеопороз, признаки синдрома Кушинга. Частота побочных явлений зависит
от характера препарата, его дозы, продолжительности лечения; в целом
она довольно велика и проявляется примерно в 50% случаев при лечении
кортикостероидами. Строго ограничены показания к применению кортикостероидов при гнойном менингите. Их
следует применять лишь при выраженном отеке мозга обычно в качестве
дополнения к внутривенным введениям маннитола (Хартер Д.Х., Петерсдорф
Р.Г., 1997).
Противоотечное действие кортикостероидов обычно проявляется через 12 ч. Кортикостероиды
особенно действенны при вазогенном отеке, обусловленном опухолью
мозга, эффективность их при черепно-мозговой травме, особенно у
взрослых, при кровоизлиянии в мозг, а также при цитотоксическом отеке,
связанном с гипоксией и ишемией мозга, является спорной.
При
лечении кортикостероидами требуется регулярный контроль за содержанием
глюкозы и электролитов в крови для своевременной диагностики иногда
возникающих гипергликемии и гипернатриемии. Возможна целесообразность
парал