Отек лица при розацеа

Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Сергей Владимирович спрашивает:
06 сентября 09:05, 2014
Может ли розацеа вызвать отек лица?
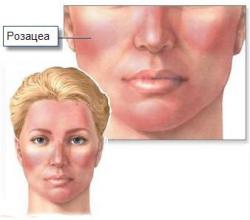
Отек лица является одним из наиболее частых симптомов при розацеа. Он может появляться практически при любых клинических формах этой болезни и играет важную роль в ее патогенезе. Объясняется отек расширением мелких сосудов в коже лица, которое считается основной причиной появления розовых угрей.
Причиной расширения сосудов кожи и развития отека могут быть:
- рефлекторное расширение сосудов при употреблении некоторых видов пищи (острые или перченые приправы, алкоголь, чересчур горячие напитки);
- нарушение нервной регуляции сосудистого тонуса (вследствие невроза, инсульта или травмы головы);
- аллергическая реакция;
- реакция на гормоны (особенно половые гормоны и гормоны щитовидной железы);
- местная реакция на бактериальную или паразитарную инфекцию.
Чаще всего у пациентов с розацеа имеет место воздействие сразу нескольких факторов. Вследствие этого отек наблюдается на определенной стадии болезни почти у всех пациентов. Он обычно хорошо заметен в дебюте розацеа, когда еще не распространилась угревая сыпь. В острой фазе болезни отек не всегда различим из-за активного воспалительного процесса и элементов сыпи.
Чаще всего отек при розацеа локализуется в следующих частях лица:
- щеки (почти у всех пациентов);
- крылья носа;
- область глаз (в основном, при офтальморозацеа);
- скулы и лоб (при болезни Морбигана).
Болезнь Морбигана является одной из клинических форм розовых угрей, которая встречается относительно редко. Ведущим симптомом при этой форме становится именно отек. Он локализуется в верхней части лица (преимущественно, выше крыльев носа). Из-за отека капилляры кожи оказываются сдавленными, что нарушает отток венозной крови. Вследствие этого кожа становится плотной. При нажатии на нее пальцем не образуется вмятины. Цвет кожи может быть различным – от розового до фиолетового.
Основными проблемами, возникающими из-за отека, являются:
- зуд кожи;
- ощущение прилива тепла к лицу;
- гипертрофия и прогрессирующее огрубение кожи лица.
Тем не менее, отек наблюдается не у всех пациентов с розовыми угрями. Примерно в 10% случаев заболевание протекает без него. Остальным же больным назначают различные средства для его уменьшения. Если не отреагировать вовремя на появление отека, розацеа может начать прогрессировать быстрее. Нарушения кровообращения в коже затрудняет регенерацию тканей и приводит к постепенному отмиранию нормальных клеток. Вследствие этого наступает гипертрофия тканей кожи. Лицо теряет привычные черты, поверхность щек и носа становится сухой и плотной. Это говорит о переходе розацеа в третью стадию заболевания. Как правило, в это время отек уже хуже заметен из-за огрубения кожи.
Узнать больше на эту тему:
- Каламин вместо зеленки при ветрянке у детей и взрослых
- Акне (угри) – методы лечения. Осложнения и последствия. Профилактика и прогноз
- Акне (угри) – причины, виды, симптомы и диагностика
- Красный плоский лишай (красный дерматит) – причины, симптомы и проявления на коже, на слизистых оболочках полости рта и половых органов (фото), диагностика. Эффективное лечение у взрослого человека, у детей
- Отек века (воспалительный, невоспалительный, аллергический, травматический) – причины, виды, лечение
- Как лечить розацеа?
- Какие осложнения может вызвать розацеа?
- Можно ли вылечить розацеа без обращения к врачу?
Поиск вопросов и ответов
Найдите ответ по ключевым словам вопроса
Наш сервис работает в дневное время, в рабочие часы. Но наши возможности позволяют нам качественно обработать только ограниченное количество Ваших заявок.
Пожалуйста воспользуйтесь поиском ответов (База содержит более 60000 ответов). На многие вопросы уже даны ответы.
Похожие вопросы
ВНИМАНИЕ!
Информация, размещенная на нашем сайте, является справочной или популярной и предоставляется только медицинским специалистам для обсуждения. Назначение лекарственных средств должно проводиться только квалифицированным специалистом, на основании истории болезни и результатов диагностики.
По всем вопросам, связанным с функционированием сайта, Вы можете связаться по E-mail: Адрес электронной почты Редакции: abc@tiensmed.ru или по телефону: +7 (495) 665-82-37
Источник
Розацеолезный дерматит — распространенное хроническое заболевание кожи, имеющее неинфекционную природу. Лечение розацеа на лице может занять длительное время. Чаще всего болезнь поражает людей зрелого возраста — от 40 до 50 лет. В народе розацеа больше известна как «розовые угри» или «розовое акне». Действительно, кожа лица покрывается различными высыпаниями розового цвета — бугорками, узелками, прыщами, сосудистыми звездочками, которые переходят в гнойничковую стадию. Они локализуются на щеках, лбу, носу, переносице, могут захватывать веки и даже глаза.
Причины развития розацеа
По статистике, розацеолезным дерматитом страдает около 10% жителей планеты. Из них большинство женщины, хотя у мужчин болезнь проявляется ярче и чаще возникают различного рода осложнения. Розацеа — преимущественно болезнь светлокожего населения. По мнению специалистов, заболевание относится к самой тяжелой форме угревой сыпи.
Среди дерматологов до сих пор нет определенного мнения о механизмах, которые запускают воспаление кожи на лице. Среди наиболее вероятных рассматриваются следующие теории:
- Сосудистые причины. Выявлены закономерности между употреблением в пищу некоторых блюд и появлением розацеа на лице. Острая и горячая пища, увлечение пряностями раздражает слизистую оболочку желудка, что приводит к рефлекторному расширению сосудов на лице и развитию заболевания. Ранее считалось, что болезнь поражает любителей красного мяса, но появилось много заболевших и среди веганов. Теорию пришлось отбросить. Как бы то ни было, но пища может провоцировать развитие розацеа.
- Заболевание имеет гнойничковую природу, поэтому логично заподозрить, что есть инфекционные агенты, провоцирующие развитие розацеа. Однако многочисленные исследования пока не показали связи заболевания с конкретным видом возбудителя. Для лечения дерматита применяют антибиотики, которые очищают кожу лица от гнойничков, значит, инфекция все же присутствует, правда, первичная или вторичная, пока не понятно.
- Многие угревые дерматиты вызывают микроскопические клещи рода Демодекс. У части больных розацеа, действительно, находят клещей и эффективно лечат заболевание противоклещевыми препаратами. Но у другой половины заболевших клещи не обнаружены. Это дало повод выделить подвид розацеа — розацеаподобный демодекоз.
- Генетическая предрасположенность. Многие исследователи не берут во внимание наследственный фактор в развитии заболевания. Но почти у половины пациентов розацеа отмечалась у ближайших родственников, встречаются случаи семейного поражения этим видом дерматита.
- Связь розацеа с заболеваниями пищеварительной системы. Практически у всех больных розацеа в анамнезе есть патологии органов желудочно-кишечного тракта — гастриты, энтериты, колиты хронического течения.
- Наличие психических расстройств. Длительное время розацеа считалась болезнью людей с психиатрическими диагнозами. В настоящее время эта теория признана несостоятельной. Скорее, розацеа провоцирует развитие различных патологических состояний психики: депрессии, эмоциональной неустойчивости, постоянного чувства подавленности. Это связано с тем, что больные устают от длительного течения розацеа и тревожащих симптомов.
Симптоматика заболевания
Начальная стадия, или розацейный диатез
 Розацеа имеет волнообразное течение. Первыми симптомами, которые должны насторожить, являются ощущения прилива и жара в коже лица. Затем возникают участки покраснения. Приступ розацеа может спровоцировать:
Розацеа имеет волнообразное течение. Первыми симптомами, которые должны насторожить, являются ощущения прилива и жара в коже лица. Затем возникают участки покраснения. Приступ розацеа может спровоцировать:
- употребление алкоголя;
- некачественная косметика;
- природные факторы — ветер и мороз;
- острая и пряная пища;
- стрессовые ситуации;
- прием некоторых лекарственных препаратов;
- наступление периода менопаузы.
Форма розацеа, связанная с появлением покрасневших воспаленных участков, чаще встречается у тревожных и мнительных людей, чувствующих себя неуверенно в обществе.
 Покрасневшие участки со временем становятся синюшными (процесс охватывает подкожные вены), появляются сосудистые звездочки, развивается отек лица. Симптомы сопровождаются чувством жжения и шелушения кожи.
Покрасневшие участки со временем становятся синюшными (процесс охватывает подкожные вены), появляются сосудистые звездочки, развивается отек лица. Симптомы сопровождаются чувством жжения и шелушения кожи.
Отек лица можно снять лишь при уменьшении тяжести самого заболевания, которое достигается систематическим правильным лечением.
Стадия инфильтратов
 Высыпания распространяются по лицу, охватывают заушные области и веки. Патологический процесс прогрессирует — начинают появляться прыщи с гнойными головками. Стадия длится несколько недель. Воспаленные участки с гнойничками локализуются группами на лице, затем переходят на волосистую часть головы, покрывают верхнюю часть груди и спину. Гнойничковые инфильтраты, как правило, не оставляют после себя рубцов, на их месте возникают пятна более темного оттенка, которые со временем проходят. На этой стадии пациенты часто жалуются на сильный зуд головы, жжение и покалывание на воспаленных участках.
Высыпания распространяются по лицу, охватывают заушные области и веки. Патологический процесс прогрессирует — начинают появляться прыщи с гнойными головками. Стадия длится несколько недель. Воспаленные участки с гнойничками локализуются группами на лице, затем переходят на волосистую часть головы, покрывают верхнюю часть груди и спину. Гнойничковые инфильтраты, как правило, не оставляют после себя рубцов, на их месте возникают пятна более темного оттенка, которые со временем проходят. На этой стадии пациенты часто жалуются на сильный зуд головы, жжение и покалывание на воспаленных участках.
Фиматоидная стадия
 Участки воспаленной кожи по мере развития заболевания могут утолщаться, приобретая вид апельсиновой корки. У мужчин часто такое происходит на носу, приводя к развитию огромных размеров шишки — ринофимы, которая пронизана множеством кровеносных сосудов, имеет синюшный оттенок и бороздчатую рыхлую структуру. У некоторых пациентов утолщаются веки, кожа лба или переносица. У женщин фиматоидная стадия практически не возникает, что связано с действием эстрогенов и гестогенов.
Участки воспаленной кожи по мере развития заболевания могут утолщаться, приобретая вид апельсиновой корки. У мужчин часто такое происходит на носу, приводя к развитию огромных размеров шишки — ринофимы, которая пронизана множеством кровеносных сосудов, имеет синюшный оттенок и бороздчатую рыхлую структуру. У некоторых пациентов утолщаются веки, кожа лба или переносица. У женщин фиматоидная стадия практически не возникает, что связано с действием эстрогенов и гестогенов.
Особые формы заболевания
Есть особые формы розацеа, которые развиваются далеко не у всех пациентов. Чаще всего они связаны с наличием определенного фактора, провоцирующего нетипичное течение розацеа:
- развитие конглобатов — огромных шаровидных разрастаний пораженной кожи, возникает у пациентов, принимающих длительное время препараты брома и йода;
- молниеносные формы розацеолезного дерматита развиваются у женщин, их провоцирует беременность, наступление менопаузы, заболевания нервной системы и психики, трудно поддаются лечению и являются серьезной косметической проблемой;
- стероидная розацеа связана с принятием гормональных препаратов, практически не лечится.
За счет разрастания подкожного слоя развивается сильный отек лица, обезображивающий внешность. В запущенных случаях такой отек с трудом поддается лечению.
Поражение глаз
Кожа глаз поражается даже раньше, чем кожа на лице, что приводит к развитию хронических блефаритов и конъюнктивитов. Если болезнь переходит на слизистую глаз, то может развиться слепота.
Лечение розацеолезного дерматита
У розацеа много факторов, способствующих развитию течения заболевания, поэтому лечение, как правило, комплексное и симптоматическое, направленное на устранение провоцирующих агентов. Курс терапии должен назначать врач-дерматолог, который при внешнем осмотре определяет стадию течения заболевания, проводит опрос и анализирует анамнез пациента. В обязательном порядке берется соскоб на наличие клещей рода Демодекс.
Местное лечение угревой сыпи
Особенно эффективны кремы, гели, лосьоны и мази при мягких формах розацеа. Они позволяют контролировать вспышки заболевания.
Самыми распространенными при лечении розацеа являются препараты с метронидазолом. Они применяются 2 раза в сутки — утром и вечером после предварительной очистки кожи лица.
Хорошие результаты дает применение препаратов с азелаиновой кислотой (гель Финацея). Некоторым пациентам назначают утром мази с метронидазолом, а вечером — с азелаиновой кислотой.
Очистить кожу лица и уменьшить воспаление помогают лечебные лосьоны с сульфацетамидом натрия (лосьон Кларон). На гнойничковые поражения хорошо воздействует препарат, содержащий антибиотики эритромицин и клиндамицин (крем Клеоцин).
Для устранения косметических дефектов — стойкого покраснения кожи, выписывается гель Бримонидин, который осветляет розацеолезные узлы и прыщи.
Стойкий косметический эффект дает применение препаратов с микрокапсулированной серой, типа крема Ованте. Его можно применять длительное время.
Для лечения заболевания применяют короткие курсы лечения мазями, содержащими стероиды (в основном гидрокортизоновую).
Если обнаружены клещи, то прописываются препараты, содержащие перметрин.
Препараты для внутреннего употребления
При розацеа показана антибиотикотерапия таблетками и капсулами, содержащими:
- антибиотики тетрациклиновой группы — Доксициклин, Миноциклин, Тетрациклин;
- антибиотики пенициллиновой группы — Амоксициллин.
Они показывают хорошие результаты при начальной и инфильтрационной стадии розацеолезного дерматита. В начале лечения назначают ударные дозы, которые затем постепенно снижаются. Курс лечения антибиотиками не всегда показан. Как правило, врач всесторонне оценивает риски и побочные эффекты антибиотикотерапии.
Из других препаратов назначают:
- Аккутан — длительными курсами для лечения тяжелых и трудноподдающихся форм заболевания. Курс терапии составляет 4-6 месяцев. Во время приема необходимо контролировать показатели крови.
- Супрастин, Тавегил, Фенкарол — антигистаминные и противоаллергические препараты, снимающие зуд и воспаление.
- Настойки валерианы, пустырника — для успокаивающего действия на нервную систему.
- Витаминные препараты — Аскорутин, который укрепляет стенки сосудов.
Если выявлены заболевания ЖКТ, провоцирующие вспышки розацеа, то пациент проходит курс лечения у гастроэнтеролога, а при расстройствах психики — у психотерапевта.
Лечение физиотерапевтическими методами
Современное аппаратное физиотерапевтическое лечение дает стойкий косметический эффект. Для лечения розацеолезного дерматита применяют:
- Импульсный свет (лазер). Воздействуя на пораженные участки, лазер снимает воспаление и улучшает цвет кожи. При прохождении курса пациент может ощущать дискомфорт, который снимается обезболивающим кремом или прикладыванием пакета со льдом. При тяжелых формах лазеролечение дополняется фотодинамической терапией.
- Фотодинамическая терапия (ФТД) применяется при лечении многих кожных заболеваний. Розацеа лечится за несколько курсов, продолжительностью 1,5-2 часа. Во время лечения ФТД показано избегать солнечных лучей. У некоторых пациентов после ФТД возникает стойкая ремиссия, в течение нескольких лет.
- Гликолевый пилинг. По показаниям назначают химические пилинги по нескольку раз в неделю. Время действия препаратов — 3-5 минут. Процедуру назначает только дерматолог, так как у некоторых больных она вызывает обратный эффект и сильное раздражение.
- Криотерапия. Лечение холодом дает положительные результаты на всех стадиях развития розацеа.
- Электрокоагуляция. Применяется для разрушения сосудистых звездочек при розацеа.
Хирургическое лечение
Хирургическое лечение показано больным в стадии ринофимы. Хирург иссекает разросшиеся ткани на носу и сосуды, питающие их. Операция возвращает носу нормальную форму и функционирование.
Диета при розацеолезном дерматите
Диета при розацеа обязательна. При вспышке болезни рекомендуется придерживаться диетического питания и исключить из рациона:
- кисломолочные продукты: сметану, все виды сыров, йогурт, кефир;
- напитки, содержащие алкоголь и пивные дрожжи;
- соевый соус, майонез, кетчуп и другие виды приправ;
- цитрусовые;
- некоторые овощи: баклажаны, шпинат, авокадо, помидоры;
- бобовые;
- фрукты: инжир, бананы, сливы, изюм;
- пряности и острые блюда.
Народные методы лечения
Народные методы играют не последнюю роль в лечении розацеа. С помощью ряда препаратов, изготовленных в домашних условиях, можно снять отек и воспаление, а также улучшить цвет кожи лица:
- Лечение прополисом. Взять 5 г прополиса и хорошо размешать его со 100 г водки. Настоять в течение 10 суток. Наносить вечером на предварительно очищенную кожу, а на утро смывать теплой водой. Прополис обладает антибактериальным, противовоспалительным и смягчающим действием.
- Лечение отваром шиповника. Взять 1 ст. л. плодов, залить стаканом кипятка и вскипятить в течение 5 минут. Делать с отваром примочки на пораженные участки. Держать 15-20 минут. Шиповник обогащает кожу витаминами, снимает воспаление и отек, запускает процесс регенерации кожи.
- Лечение соком алоэ. Смешать 1 ст. л. сока алоэ с равным количеством теплой кипяченой воды и наложить на пораженные участки в виде примочки. Время экспозиции — 20-25 минут. Примочки снимают воспаление и осветляют кожу.
- Лечение отваром ромашки. Взять 1 ст. л. цветков ромашки аптечной и залить 1 стаканом кипятка, настоять в течение 20 минут. Отвар процедить и использовать для примочек и утренних умываний. Ромашка снимает интоксикацию, обладает антибактериальным и противовоспалительным эффектом.
При розацеа показаны лечебные маски с соком огурца и алоэ, которые можно делать ежедневно при вспышке заболевания.
Правильный уход за кожей лица при розацеа
Во время ремиссии больные с розацеа должны придерживаться определенных правил поведения, чтобы не вызвать вспышку заболевания:
- пользоваться только натуральными сортами мыла без отдушек и красителей с нейтральным рН;
- беречь кожу лица от солнца, пользоваться солнцезащитными кремами с мощными УФ-фильтрами;
- с осторожностью пользоваться декоративной косметикой и лаками для волос;
- не использовать для очистки кожи спиртсодержащие лосьоны и тоники.
При правильном лечении и соблюдении мер профилактики пациенты с розацеа живут полной и продуктивной жизнью.
Источник
Из этой статьи вы узнаете:
- причины появления розацеа на лице,
- какую роль тут играет солярий,
- симптомы, эффективные препараты,
- отзывы о лечении розацеа лазером и IPL.
Розацеа – это хроническое заболевание кожи, которое проявляется в виде эритемы (покраснения) кожных покровов, телеангиэктазий, а также папул и пустул, напоминающих обычные прыщи. В силу последнего это заболевание также называют термином «розовые угри». Возникает розацеа преимущественно в средней трети лица, а также в области лба, носа и подбородка. В редких случаях она может возникать за пределами лица – в основном на шее, груди, коже головы или ушах.
Типичные места локализации Розацеа –
Предрасполагающим фактором к появлению розацеа считается, например, воздействие солнечного УФ-излучения, которое стимулирует выработку фактора роста эндотелия сосудов и приводит к появлению сеточек мелких капилляров, т.е. телеангиэктазий. Соответственно, розацеа может легко появиться и после солярия. Другим факторами являются генетическая предрасположенность (связанная с лабильностью стенок сосудов), а также индивидуальная склонность человека к покраснению кожи, которая связана в том числе и с поверхностным расположением сосудов.
Помимо этих факторов влияние могут оказывать – 1) паразитарное заболевание кожи, вызванное клещами Demodex folliculorum, а также бактерии Staphylococcus epidermidis, 2) заболеваниях ЖКТ, ассоциированные с инфицированием кишечника бактерией Helicobacter pylori. В исследованиях было обнаружено, что при наличии воспаления кишечника и Helicobacter pylori возникает гиперсенсибилизация чувствительных нейронов в области лица (посредством синтеза брадикинина, являющегося мощным дилататором сосудов).
Чаще всего заболевание выявляется у пациентов 30-50 лет, и по статистике встречается у 10% населения. Отмечено, что розацеа чаще возникает у людей со светлой кожей, которые легко краснеют. Чаще всего это женщины со светлой кожей, светлыми волосами и голубыми глазами. У мужчин заболевание развивается реже, но при этом чаще развиваются фиматозные изменения. В зависимости от клинических проявлений розацеа принято делить на 4 типа, о которых мы расскажем ниже.
Розацеа на лице: фото, симптомы
Симптомы розацеа обычно начинаются с появления эритемы – стойкого временного покраснения на щеках, носу, лбу или подбородке. Либо другой вариант – покраснение может наблюдаться в виде частых быстро-проходящих вспышек покраснения лица, которые принято называть термином «гиперемия». В обоих случаях возникающее покраснение может сопровождаться ощущением тепла или жжения. Со временем периоды покраснения кожи становятся все более длительными, а интенсивность – более выраженной.
Розацеа на лице: фото, симптомы
Параллельно с этим на коже лица появляются видимые мелкие кровеносные сосуды, которые принято называть телеангиэктазиями или сосудистыми звездочками. При отсутствии лечения начинают появляться воспалительные элементы – папулы или пустулы (они выглядят как обычные гнойные прыщи). В тяжелых случаях кожа может постепенно начать утолщаться, в этом случае она также становится рыхлой. Это может привести к обезображиванию лица. Если этот процесс возникает на носу, то он именуется термином «ринофима».
Поражение глаз при розацеа возникает примерно у 50% пациентов, в результате чего они выглядят раздраженными, отечными или налитыми кровью. При отсутствии своевременного лечения такое воспаление может привести к повреждению роговицы и потере остроты зрения. Все вышеперечисленные симптомы относятся к основным.
Вторичные признаки –
также исследователи выделяют второстепенные признаки розацеа, которые однако проявляются не изолированно, а в комбинации с одним или несколькими основными признаками. Это может быть чувство жжения или зуда кожных покровов на лице. Либо это могут быть немного возвышающиеся над поверхностью кожи красные пятна (в виде бляшек). Либо кожа в средней трети лица может выглядеть сухой, грубой, шелушащейся.
Далее мы переходим к схемам терапии разных форм розацеа. И тут нужно отменить, что при возникновении розацеа на лице причины и лечение будут всегда тесно взаимосвязаны, и поэтому особенно важно на первом этапе выявить причинный фактор, а также триггеры, приводящие к обострению течения заболевания.
Розацеа на лице: лечение, препараты
При возникновении розацеа на лице – лечение и препараты может существенно отличаться в зависимости от формы этого заболевания. При этом следует иметь в виду, что некоторые пациенты одновременно имеют признаки сразу нескольких форм розацеа. Итак, основными подтипами этого заболевания являются –
- эритематозно-телеангиэктатическая форма,
- папуло-пустулезная форма,
- фиматозная форма (ринофима),
- офтальморозацеа.
1. Эритематозно-телеангиэктатическая форма –
Клинические особенности –
данный тип характеризуется либо появлением стойкой эритемы (т.е. покраснения) в средней трети лица, либо частыми, но быстро проходящими приступами гиперемии. Гиперемия от эритемы отличается прежде всего своей длительностью – она имеет свойство быстро проходить, при этом выраженность покраснения при гиперемии может быть от умеренной до очень интенсивной. Кроме этого пациенты часто жалуются на проглядывающие сквозь кожу мелкие кровеносные сосуды (телеангиэктазии), а также на отечность лица, шероховатость кожи или шелушение, ощущение стягивания.
Телеангиэктазии при розацеа: фото
Реклама
При этой форме большинство пациентов связывают резкое ухудшение состояния с воздействием раздражающих факторов – употребление горячих напитков, острой пищи, воздействие солнца, тепла и др. Как правило, эти пациенты отличаются чувствительной кожей и поэтому в ответ на нанесение на поверхность кожи различных средств – у них часто возникает в коже ощущение жжения и покалывания. Многие пациенты при этом типе розацеа не считают, что они чем то болеют, и не обращаются за квалифицированной помощью (24stoma.ru).
Схемы лечения эритематозно-телеангиэктатической формы –
| Выраженность | Лечение |
Мягкое течение – |
|
Умеренное течение – | В дополнение к вышесказанному:
|
Тяжелое течение – | В дополнение к вышесказанному:
|
* Эффективность препаратов с бримонидином была подтверждена в клинических исследованиях «Fowler J, Jackson M, Moore A, опубликованных в журнале Drugs Dermatol 2013; 12: 650-656».
Розацеа на лице: лечение эритематозно-телеангиэктатической формы (фото до и после)
2. Папуло-пустулезная форма –
Папуло-пустулезная форма розацеа проявляется в виде стойкой эритемы в средней трети лица, на фоне которой имеются единичные или множественные папулы или пустулы (имеют вид прыщей). У некоторых пациентов могут наблюдаться бляшки, возвышающиеся над поверхностью кожи. При лечении этой формы на первом этапе важнее всего убрать воспалительный компонент, и только после этого переходить к коррекции эритемы или телеангиэктазий.
Схемы лечения папуло-пустулезной формы –
| Выраженность | Лечение |
Мягкое течение – |
|
Умеренное течение – | |
Тяжелое течение – | В дополнение к вышесказанному:
|
* Эффективность препаратов с Ивермектином была подтверждена в клинических исследованиях «Stein Gold L, Kircik L, Fowler J, опубликованных в журнале Drugs Dermatol 2014; 13: 316-323».
Розацеа: лечение папуло-пустулезной формы (фото до и после)
3. Фиматозная форма (ринофима) –
Фиматозными изменениями называют утолщение кожи (преимущественно в области носа) – с появлением на ней шероховатостей, неровностей, узелков. Утолщение может носить выраженный характер и тогда оно приводит к частичному обезображиванию лица. Чаще возникает у мужчин, т.к. они реже обращаются за медицинской помощью на ранних этапах заболевания. Утолщение кожи носа называют термином «ринофима». Редко фиматозная форма может наблюдаться на подбородке, на лбу, щеках, ушах и веках.
Также при той форме могут возникать телеангиэктазии, гиперплазия сальных желез. В дермальном слое кожи наблюдается плотный воспалительный инфильтрат, на месте которого потом происходит, например, разрастание и фиброз тканей с образованием узлов. Существует несколько гистологических типов ринофимы, например, фиброзная, железистая, фиброангиоматозная и др.
Схемы лечения фиматозной формы –
| Выраженность | Лечение |
Мягкое течение – |
|
Умеренное течение – | В дополнение к вышесказанному:
|
Тяжелое течение – |
Ринофима: удаление избытка тканей СО2-лазером
4. Офтальморозацеа –
При этой форме розацеа глаза пациентов имеют отечный или налитый кровью вид. Пациенты жалуются на ощущение инородного тела в глазу, жжение, покалывание, сухость, зуд, светочувствительность, затуманенное зрение, телеангиэктазии краев век, на эритему вокруг глаз, блефарит, рецидивирующий конъюнктивит, ирит… При этой форме может произойти и снижение остроты зрения, например, из-за кератита роговицы.
При офтальморозацеа многие пациенты ошибочно самостоятельно лечат глаза, принимая начало заболевания за симптомы аллергической реакции. В результате пациенты попадают к офтальмологу чаще всего уже со средне-тяжелыми формами заболевания.
Схемы лечения офтальморозацеа –
| Выраженность | Лечение |
Мягкое течение – |
|
Умеренное течение – | В дополнение к вышесказанному:
|
Тяжелое течение – | В дополнение к вышесказанному:
|
Реклама
Факторы, провоцирующие вспышки розацеа –
Следующий список триггеров, которые могут привести к вспышкам розацеа был составлен на основе клинических исследований и опубликован «Национальным обществом Розацеа» (США).
| Факторы, которые могут вызвать вспышки розацеа | ||
Продукты – печень, Эмоциональные состояния – стресс, | Лекарства – некоторые анальгетики, Средства по уходу за кожей – косметические средства и лаки для волос, содержащие спирт, Напитки – любой алкоголь (особенно красное вино), | Погода – пребывание на солнце, Температурные – сауна, Медицинские условия – менопауза, Физическая нагрузка – активный спорт, |
Важность различных факторов –
Ниже мы разделим эти факторы по силе (от самых сильных – к самым слабым). Напротив каждого фактора вы увидите процент людей, у которых данный фактор был значимым и почти обязательно приводил к развитию вспышки ?
