Острый гломерулонефрит патогенез отеков
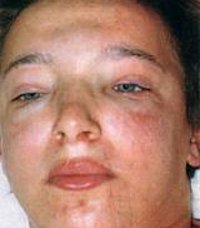
Основные симптомы при остром гломерулонефрите
Отёки
Отёки — одно из основных проявлений ОНС — возникают у 60—80% больных. Степень выраженности может варьироваться в широких пределах: от отёков век по утрам до выраженной отёчности лица, голеней, передней брюшной стенки. Очень редко, но могут развиваться полостные отёки: гидроторакс, гидроперикард, асцит. За период нарастания отёков больные могут прибавить в весе 2—5 кг. Появление отёков происходит постепенно. Они плотные, малоподвижные.
Механизм формирования отёков:
• увеличение объёма циркулирующей крови в результате снижения клубочковой фильтрации — гиперволемия;
• задержка натрия и воды (гиперальдостеронизм, повышение секреции АДГ);
• повышенная сосудистая проницаемость в результате гиалурони- дазной активности стрептококка, выброса гистамина и активации калликреин-кининовой системы.
Образование периферических отёков можно рассматривать как компенсаторный механизм, так как часть жидкости из сосудистого русла перемещается в ткани, уменьшая гиперволемию, и это препятствует развитию осложнений. С депонированием жидкости может быть также связано увеличение печени и селезёнки. Отёки обычно легко купировать назначением бессолевой диеты и диуретических препаратов. Длительность отёков составляет 5—14 дней.
Артериальная гипертензия
Артериальная гипертензия — один из грозных симптомов острого гломерулонефрита (ОГН) — возникает у 60—70% больных. Больные жалуются на головную боль, тошноту, рвоту. Развитие артериальной гипертензии происходит быстро. С ней чаще всего связаны осложнения: эклампсия и острая сердечная недостаточность. Артериальная гипертензия носит систоло-диастолический характер, но с большим подъёмом систолического давления. Механизм артериальной гипертензии при ОНС:
• гиперволемия, т.е. увеличение объёма циркулирующей крови (ОЦК), происходит в связи с падением клубочковой фильтрации, задержкой воды и натрия;
• гораздо меньшую роль играет активация ренин-ангиотензин- альдостероновой системы.
В силу того, что основным механизмом развития артериальной гипертензии служит гиперволемия, она легко поддаётся лечению (бессолевая диета, диуретики), реже возникает необходимость в назначении антигипертензивных препаратов. Нельзя вводить препараты, увеличивающие ОЦК. Длительность гипертензионного синдрома — 7—14 дней.
Мочевой синдром
Олигурия — уменьшение нормального диуреза на 20—50% нормы. Возникает олигурия в связи с падением клубочковой фильтрации и повышенной реабсорбцией воды и натрия, развитием «антидиуреза» и повышением секреции АДГ. Относительная плотность мочи высокая. Олигурия возникает в первые дни заболевания и длится 3—7 дней.
Гематурия — одно из главных проявлений мочевого синдрома — возникает у 100% больных. Макрогематурию обнаруживают в начале заболевания у 60—80% больных, её выраженность постепенно уменьшается к 3—4-й неделе. У основной массы больных гематурия полностью прекращается к 8—10-й неделе, однако у некоторых микрогематурия остаётся в течение 6—12 мес.
Гематурия связана с повышенной проницаемостью БМ, её разрывами. В моче появляются дисморфичные эритроциты (изменённые, неправильной формы), что обусловлено их гломерулярным происхождением. Могут встречаться также эритроцитарные цилиндры.
Протеинурия — один из ведущих признаков поражения почек, во всех случаях необходимо установить суточную потерю белка. В норме она составляет 100—200 мг/сут. При ОНС суточная протеинурия колеблется в пределах от 1 до 2,5 г/сут. Белок, теряемый с мочой, плазменного происхождения и содержит мелкие и крупные белки, т.е. протеинурия неселективная. Ведущим механизмом протеинурии служат структурные изменения базальной мембраны (увеличение размеров пор, трещины) и функциональные изменения (потеря отрицательного заряда). Протеинурия постепенно уменьшается к 2—3-й неделе заболевания. Длительная протеинурия до 1,5—2 г/сут — плохой прогностический признак.
Лейкоцитурия при ОНС может возникать в первую неделю заболевания и имеет абактериальную природу. Она объясняется активным иммунным воспалением с привлечением на 1—2-й неделе в очаг воспаления нейтрофилов, лимфоцитов, моноцитов.
Цилиндрурия может присутствовать (30—60%) в начальном периоде. По своей структуре цилиндры — это тубулярный белок (уропротеин Тамма—Хорсфалла) с включением форменных элементов, эпителиальных клеток, детрита. При ОГН могут появляться эритроцитарные, зернистые цилиндры.
Диагностика
Для постановки диагноза, кроме клинической картины, большое значение имеет лабораторная диагностика.
В общем анализе крови в первые дни заболевания может быть диагностирована анемия, связанная с гиперволемией, т.е. анемия относительная. Могут быть обнаружены небольшой лейкоцитоз и увеличение СОЭ.
Этиологическую роль стрептококка подтверждает повышение концентрации АСЛ-О, а также высев из зева и носа гемолитического стрептококка.
Повышение содержания ЦРБ и серомукоида свидетельствует о воспалении, а увеличение количества ЦИК, иммуноглобулинов (G, М), снижение концентрации СЗ-компонента комплемента свидетельствуют об иммунном его характере. Содержание общего белка и альбуминов может быть несколько снижено, а холестерина — повышено.
В начальный период при олигурии возможно повышение концентрации мочевины и креатинина при высоком удельном весе мочи, что расценивают как почечную недостаточность острого периода.
При ультразвуковой диагностике отмечают увеличение размеров почек и нарушение дифференцировки структур.
Клиническая картина
Течение ОНС, как правило, циклическое, с постепенным уменьшением клинических и лабораторных показателей.
Прежде всего, происходит исчезновение клинических симптомов, в первую неделю заболевания нормализуются диурез, АД, исчезают отёки, снижается концентрация мочевины и креатинина. Нормализация количества комплемента происходит к 6—8-й неделе, исчезновение изменений осадка мочи происходит медленнее. Макрогематурия проходит через 2—3 нед, протеинурия — в течение 3—6 мес, исчезновение микрогематурии происходит в течение года.
Прогноз
Прогноз благоприятный. Выздоровление наблюдают в 85—90% случаев. Летальный исход бывает редко (менее 1%).
Дальнейшее ведение
Диспансерное наблюдение обязательно в течение 5 лет.
Осложнения при остром нефритическом синдроме
Осложнения при ОНС диагностируют у детей нечасто. В патогенезе всех осложнений ОНС лежат гиперволемия и электролитные нарушения.
Почечная эклампсия (5%), или ангиоспастическая энцефалопатия, может развиваться в первые дни ОНС. В клинической картине доминирует быстро нарастающая артериальная гипертензия при отсутствии или незначительных отёках и азотемии. Состояние больного быстро ухудшается, появляются сильная головная боль, тошнота, рвота, нарушение зрения, мелькание «мушек» перед глазами, в тяжёлых случаях — обратимая потеря зрения, судороги. Возникает тахикардия, превалирует повышение систолического давления. При спинномозговой пункции жидкость вытекает под давлением. Состояние, как правило, обратимое, но необходимо проведение немедленных лечебных мероприятий.
Отёк лёгкого развивается при бурном нарастании отёчного синдрома. Повышенная транссудация жидкости и отёк интерстиция лёгочной ткани происходят вследствие повышенной сосудистой проницаемости на фоне увеличения ОЦК и электролитных нарушений.
Клиническая картина: одышка, вынужденное сидячее положение, кашель, цианоз носогубного треугольника. В тяжёлом случае появляется розовая пенистая мокрота. В лёгких — жесткое дыхание и влажные мелкопузырчатые хрипы в задненижних отделах. Тоны сердца приглушены, тахикардия. При рентгенологическом исследовании грудной клетки: симметричные облаковидные тени, сливающиеся с корнем лёгкого. Нередко такие больные поступают с подозрением на пневмонию, однако обнаружение отёков и изменений в моче помогает правильно поставить диагноз.
Острая почечная недостаточность (ОПН) возникает в 2% случаев. Она характеризуется острым нарушением функции почек. В основе ОПН лежит внутри сосуд и стая блокада почечного кровотока в результате локального внутрисосудистого тромбоза. Нарастают олигурия при низком удельном весе мочи, азотемическая интоксикация, гиперкалиемия, ацидоз. Появляются выраженная головная боль, сонливость, тошнота, рвота, неврологические расстройства, парестезии. При высокой гиперкалиемии могут наступать тяжёлые нарушения сердечной деятельности.
Отсутствие эффекта от консервативной терапии в течение 3—5 дней или анурия 24 ч, повышение концентрации мочевины более 20—24 ммоль/л, гиперкалиемия более 7,5 ммоль/л, прибавка в весе более 5—7% в сутки служат показанием к гемодиализу.
Дифференциальная диагностика острого нефритического синдрома
Дифференциальную диагностику ОНС проводят с вторичными гломерулонефритами (системной красной волчанкой, узелковым полиартериитом) при которых, помимо поражения почек, существуют и другие симптомы: сыпи, артрит, лихорадка, нарастающая почечная недостаточность, злокачественная артериальная гипертензия. При выраженном отёчном синдроме проводят дифференциальную диагностику с отёками другого происхождения (сердечная недостаточность, аллергические отёки).
Если заболевание начинается с макрогематурии, то следует исключать опухоль почки, мочекаменную болезнь, геморрагический цистит, травму почки. Присутствие отёков и гипертензионного синдрома даёт основание исключить данные заболевания.
В редких случаях артериальная гипертензия выступает на первый план. Тогда следует исключать заболевания, характеризующиеся артериальной гипертензией (врождённые почечные аномалии, узелковый полиартериит, опухоль почки).
Иногда больные поступают уже с осложнениями ОНС в виде отёка лёгкого; нередко одышка и изменения в лёгких позволяют заподозрить пневмонию. Однако при отёке лёгких нет лихорадки, инфекционного токсикоза, процесс носит двусторонний характер.
Анализ мочи, как правило, даёт основание поставить правильный диагноз.
Острый гломерулонефрит с изолированным мочевым синдромом
ОГН с изолированным мочевым синдромом начинается постепенно, с симптомов интоксикации через 1—3 нед после перенесённой инфекции. Характеризуется только изменениями в моче в виде микро- или макрогематурии и протеинурии менее 2 г/сут. Отёки и артериальная гипертензия отсутствуют.
Лабораторная активность не выражена, функции почек не нарушены. В постановке диагноза может помочь снижение количества СЗ-компонента комплемента и небольшое повышение концентрации у-глобулина, повышение титра АСЛ-О, серомукоида.
Этот вариант ОГН очень труден для диагностики, достоверно подтвердить диагноз может только биопсия почек, однако её практически никогда не проводят. При морфологическом исследовании обнаруживают небольшую пролиферацию мезангиальных клеток и отложения И К, СЗ-компонента комплемента в мезангии. При наиболее распространённой форме (болезни Берже) находят отложение IgA и IgG.
Дифференциальную диагностику проводят:
• с наследственным нефритом (семейный анамнез, тугоухость);
• мочекаменной болезнью (почечная колика, транзиторная гематурия, камень на УЗИ или обзорном снимке брюшной полости);
• циститом (дизурические явления, выраженная бактериальная лейкоцитурия и транзиторная гематурия);
• опухолью почки (гематурия и пальпируемое образование в брюшной полости).
Течение заболевания ациклическое, нередко происходит переход в хронический процесс. Гематурия длится долго — до 6—12 мес.
Нефротический синдром при остром гломерулонефрите
Нефротический синдром — клинико-лабораторный симпто- мокомплекс, характеризующийся протеинурией [более 3 г/сут или 50 мгДкгхсут)], гипоальбуминемией (менее 30 г/л), гиперлипидемией и отёками, вплоть до анасарки. Данный вариант ОГН возникает с наибольшей частотой у детей раннего и дошкольного возраста (с 1 года до 7 лет). На этот возрастной период приходится 93% больных с НС, пик заболеваемости — на третьем году жизни. Чаще болеют мальчики.
Факторы, предшествующие заболеванию, в 30—40% случаев определить не удаётся; в 60—70% отмечают ОРВИ, детские инфекции, атопию. У детей с наибольшей частотой обнаруживают характерные морфологические изменения, называемые минимальными, или болезнью «малых ножек подоцитов». В литературе такая форма нефротического синдрома именуется НС с минимальными изменениями (НСМИ).
Клиническая картина НСМИ характеризуется быстрым появлением отёков, реже отёки развиваются постепенно. При этом общее состояние остаётся относительно удовлетворительным. Появление отёков нередко расценивают как прибавку веса. При небольших отёках видны следы от перетягивающей одежды, трусов, носков, обуви. В тяжёлых случаях появляется отёк лица, голеней, передней брюшной стенки, мошонки, полостные отёки (гидроторакс, гидроперикард, асцит), вплоть до развития анасарки.
В формировании отёков первостепенную роль играет выраженная протеинурия, приводящая к гипопротеинемии, гипоальбуминемии. Поскольку альбумин служит основным белком, удерживающим воду в сосудистом русле (одна молекула альбумина удерживает 7 молекул воды), то его снижение способствует уменьшению онкотического давления и перемещению жидкости в ткани и развитию гиповолемии.
Низкий ОЦК, возбуждая рецепторы сосудистой стенки, включает компенсаторные механизмы поддержания внутрисосудистого объёма — гормональную регуляцию. Происходит повышенное выделение натрийзадерживающего гормона — альдостерона и АДГ. Однако задержанная жидкость вновь поступает в ткани. Нефротические отёки — мягкие, легко смещаемые, подвижные, так как они безбелковые.
Артериальная гипертопия для НСМИ не характерна, хотя в 4—10% возможно кратковременное повышение АД, что объясняют централизацией кровообращения. Возможно появление жидкого стула как результат отёка слизистой оболочки кишечника.
Подтверждением нефротического синдрома служит протеинурия более 3 г/сут или 50 мг/(кгхсут). Протеинурия селективная, так как через потерявшие отрицательный заряд БМ проходят белки низкомолекулярных фракций (в основном альбумины). Гематурия и лейкоцитурия не характерны. Относительная плотность мочи высокая (1026—1030).
В анализе крови возможно повышение количества эритроцитов (гиповолемия) и увеличение СОЭ до 50—70 мм/ч. Концентрация сывороточного белка снижена в результате уменьшения содержания альбуминов. По степени снижения концентрации альбуминов определяют тяжесть течения НС:
• средняя тяжесть — гипоальбуминемия от 30 до 20 г/л;
• тяжёлое течение — гипоальбуминемия менее 20 г/л;
• крайне тяжёлое — гипоальбуминемия менее 10 г/л. Диспротеинемия характеризуется относительным повышением концентрации а2- и р-глобулинов, так как они относятся к крупнодисперсным фракциям и не проходят через БМ.
Высокая гиперлипидемия обусловлена нарушением образования, транспорта и расщепления липидов. В крови повышена концентрация холестерина, триглицеридов и липопротеинов высокой плотности. Повышение содержания липидов коррелируется со снижением концентрации альбуминов.
Часто отмечают гиперфибриногенемию, снижение AT III и фибринолитической активности, что может быть причиной тромбозов.
Функция почек даже в острый период нарушается крайне редко.
Источник
Острый гломерулонефрит – это заболевание иммуновоспалительного характера, характеризующееся вовлечением структурных единиц почек – нефронов и преимущественным поражением клубочкового аппарата. Патология протекает с развитием экстраренальных синдромов (отечного и гипертонического) и ренальных проявлений (мочевого синдрома). В диагностике применяется исследование мочи (общий анализ, проба Реберга, Зимницкого, Нечипоренко), УЗИ почек, биохимическое и иммунологическое исследование крови, биопсия почечной ткани. Лечение требует соблюдения постельного режима и диеты, назначения стероидных гормонов, гипотензивных, диуретических средств.
Общие сведения
Острый гломерулонефрит развивается преимущественно у детей в возрасте 2-12 лет и взрослых до 40 лет. Мужчины заболевают в 15,2 раза чаще, чем женщины. Пик заболеваемости приходится на влажное и холодное время года. При болезни происходит преимущественное поражение клубочков (почечных телец), кроме этого в патологический процесс вовлекаются канальца и межуточная ткань обеих почек. Поражение почек связано со специфической иммунной реакцией, обусловленной инфекционным или аллергическим процессом.

Острый гломерулонефрит
Причины
В большинстве случаев развитие острого гломерулонефрита сопряжено с перенесенной стрептококковой инфекцией – фарингитом, ангиной, обострением тонзиллита, скарлатиной, рожистым воспалением кожи. Этиологическим агентом в этих случаях, как правило, выступает b-гемолитический стрептококк группы А. О стрептококковой этиологии острого гломерулонефрита свидетельствует определение повышенного титра антител к стрептококковой гиалуронидазе и стрептолизину-О, увеличение ЦИК, содержащих антигены к стрептококку.
Иногда развитию болезни предшествует вирусная инфекция – грипп, эпидемический паротит, ветряная оспа, краснуха, инфекционный мононуклеоз, герпес, гепатит. Реже патология возникает после дифтерии, стафилококковых и пневмококковых пневмоний, малярии, бруцеллеза, инфекционного эндокардита, брюшного и сыпного тифа и других инфекций.
Кроме инфекционно-иммунных острых гломерулонефритов встречаются неинфекционно-иммунные формы заболевания, вызванные введением сывороток и вакцин, индивидуальной непереносимостью пыльцы растений, приемом нефротоксичных лекарственных препаратов, укусом насекомых или змей, алкогольной интоксикацией и др. причинами. Предрасполагающими факторами служат переохлаждение, анатомо-физиологическая незавершенность строения нефронов у детей.
Патогенез
Специалисты в сфере современной урологии придерживаются мнения, что острый гломерулонефрит – это иммунокомплексная патология. После инфекционного или аллергического воздействия происходит изменение реактивности организма, что проявляется образованием антител к чужеродным антигенам. Взаимодействуя с комплементом, иммунные комплексы откладываются на поверхностях базальных мембран капилляров клубочков. Изменяется структура капиллярных стенок, увеличивается проницаемость сосудов, создаются условия для тромбообразования.
Расстройство трофики почечной ткани ведет к тому, что в ишемической почке активизируется функция ренин-ангиотензин-альдостероновой системы, что приводит к спазму периферических сосудов и, как следствие, повышению АД. На этом фоне нарушаются процессы фильтрации и реабсорбции, происходит задержка Na и воды, в моче появляются патологические элементы.
Классификация
По вызывающим поражение причинам различают первичный, идиопатический и вторичный гломерулонефрит. Первичный гломерулонефрит связан с инфекционным, аллергическим или токсическим воздействием на почечную ткань; вторичный – служит проявлением системной патологии (геморрагического васкулита, СКВ и др.); идиопатический гломерулонефрит развивается по неопределенным причинам. В зависимости от этиофакторов гломерулонефриты могут быть инфекционно-иммунными и неинфекционно–иммунными.
В зависимости от объема поражения клубочкового аппарата различают очаговую (поражено <50% клубочков) и диффузную (поражено <50% клубочков) формы болезни. Существует несколько различных морфологических типов – пролиферативный эндокапиллярный, пролиферативный экстаракапилярный, мезангиопролиферативный, мембранозно-пролиферативный, склерозирующий.
По клиническому течению заболевание может развиваться в классической развернутой форме (с гипертензивным, отечным и мочевым синдромами), в бисиндромной форме (сочетание мочевого синдрома с отечным или гипертензивным) или моносиндромной форме (только с мочевым синдромом). В МКБ-10 для обозначения острого диффузного гломерулонефрита используется понятие «острый нефритический синдром».
Симптомы острого гломерулонефрита
Классическая картина включает триаду симптомокомплексов: почечный (ренальный) – мочевой синдром и внепочечные (экстраренальные) – отечный и гипертензивный синдромы. Патология обычно манифестирует спустя 1-2 недели после имевшего место этиологического воздействия (инфекции, аллергической реакции и т. д.).
Появление отеков – наиболее ранний и частый признак острого гломерулонефрита, встречается у 70-90% пациентов, у половины из них отеки бывают значительными. Отеки располагаются преимущественно в области лица: наиболее выражены по утрам и спадают днем, сменяясь отечностью лодыжек и голеней. В дальнейшем отечный синдром может прогрессировать до анасарки, гидроперикарда, гидроторакса, асцита. В некоторых случаях видимые отеки могут отсутствовать, однако ежедневное увеличение массы тела пациента свидетельствует о задержке жидкости в тканях.
Артериальная гипертензия обычно выражена умеренно: у 60-70% пациентов АД не превышает 160/100 мм рт. ст. Однако стойкая длительная гипертензия имеет неблагоприятный прогноз. Для острого гломерулонефрита характерно сочетание артериальной гипертензии с брадикардией менее 60 уд. в мин., которая может держаться на протяжении 1-2 недель. При остро развивающейся гиповолемии возможны явления недостаточности левого желудочка, выражающейся сердечной астмой и отеком легких.
Нередко отмечается развитие церебральных нарушений, обусловленных отеком головного мозга – головной боли, тошноты и рвоты, снижения зрения, «пелены» перед глазами, понижения слуха, психо-моторной возбудимости. Крайним проявлением церебрального синдрома может стать развитие ангиоспастической энцефалопатии – эклампсии (тонико-клонических судорог, потери сознания, набухания шейных вен, цианоза шеи и лица, урежения пульса и т. д.).
Течение патологии может сопровождать болевой синдром различной степени выраженности: боли в пояснице чаще симметричны и обусловлены растяжением почечных капсул и нарушением уродинамики. Мочевой синдроме характеризуется ранним развитием олигурии и даже анурии в сочетании с сильной жаждой. При этом отмечается повышение относительной плотности мочи, появление в моче гиалиновых и зернистых цилиндров, эритроцитов, большого количества белка.
Эритроцитурия может протекать в виде микрогематурии (Er- 5 –50 – 100 в поле зрения) или макрогематурии, при которой моча становится цвета «мясных помоев». Протеинурия и гематурияе в большей степени выражены в первые сутки заболевания. Реже острый гломерулонефрит развивается по типу моносиндромной (мочевой) формы без отеков и при нормальном АД. На фоне болезни может формироваться нефротический синдром.
Диагностика
При диагностике острого гломерулонефрита учитывается наличие типичных клинических синдромов, изменений в моче, биохимическом и иммунологическом анализе крови, данные УЗИ и биопсии почки. Общий анализ мочи характеризуется протеинурией, гематурией, цилиндрурией. Для пробы Зимницкого типично уменьшение количества суточной мочи и повышение ее относительной плотности. Проба Реберга отражает снижение фильтрационной способности почек.
Изменения биохимических показателей крови могут включать гипопротеинемию, диспротеинемию (уменьшение альбуминов и увеличение концентрации глобулинов), появление СРБ, и сиаловых кислот, умеренную гиперхолестеринемию и гиперлипидемию, гиперазотемию. При исследовании коагулограммы определяются сдвиги в свертывающей системе – гиперкоагуляционный синдром. Иммунологические анализы позволяют выявить нарастание титра АСЛ-О, антистрептокиназы, антигиалуронидазы, антидезоксирибонуклеазы В; повышение содержания IgG, IgM, реже IgА; гипокомплементемию СЗ и С4.
УЗИ почек обычно показывает неизмененные размеры органов, уменьшение эхогенности, снижение скорости клубочковой фильтрации. Показаниями к проведению биопсии почки служат необходимость дифференциации острого и хронического гломерулонефрита, быстропрогрессирующее течение заболевания. При острой форме болезни в нефробиоптате определяются признаки клеточной пролиферации, инфильтрация клубочков моноцитами и нейтрофилами, наличие плотных депозитов иммунных комплексов и др. При гипертензивном синдроме необходимо проведение исследования глазного дна и ЭКГ.
Лечение острого гломерулонефрита
Терапия проводится в урологическом стационаре и требует назначения строгого постельного режима, бессолевого диетического питания с ограничением потребления животных белков, жидкости, назначением «сахарных» и разгрузочных дней. Производится строгий учет количества потребляемой жидкости и объема диуреза. Основная терапия заключается в применении стероидных гормонов – преднизолона, дексаметазона курсом до 5-6 недель.
При выраженных отеках и артериальной гипертензии одновременно назначаются диуретические и гипотензивные средства. Антибиотикотерапия проводится при имеющихся признаках инфекции (тонзиллите, пневмонии, эндокардите и др.). При острой почечной недостаточности может потребоваться назначение антикоагулянтов, проведение гемодиализа. Курс стационарного лечения составляет 1-1,5 месяца, после чего пациента выписывают под наблюдение врача-нефролога.
Прогноз и профилактика
В большинстве случаев патология хорошо поддается терапии кортикостероидными гормонами и заканчивается выздоровлением. В 1/3 случаев возможен переход в хроническую форму; смертельные исходы крайне редки. На этапе диспансерного наблюдения пациенту требуется динамическое исследование мочи.
Профилактика развития первичного острого гломерулонефрита и его рецидивов заключается в лечении острых инфекций, санации хронических очагов в носоглотке и полости рта, повышении сопротивляемости организма, недопущении охлаждения и длительного нахождения во влажной среде. Лицам с повышенным аллергическим фоном (крапивницей, бронхиальной астмой, сенной лихорадкой) профилактические вакцинации противопоказаны.
Источник
