Опухло все тело чешусь температура

Повышение температуры, которое сопровождается появлением сыпи (крапивницей, гиперемией, акне, дерматитом, экземой), – распространенное состояние при ряде заболеваний. Для детей такая симптоматика более характерна – чувствительный кожный покров моментально реагирует на любой аллерген или отравление появлением сыпи. Однако и у многих взрослых подобные симптомы – не редкость. В некоторых случаях достаточно отлежаться дома, но иногда необходима консультация врача. Из этой статьи вы узнаете о причинах и возможном лечении недугов, сопровождаемых у взрослых высокой температурой и сыпью.
Формы кожных высыпаний у взрослых людей
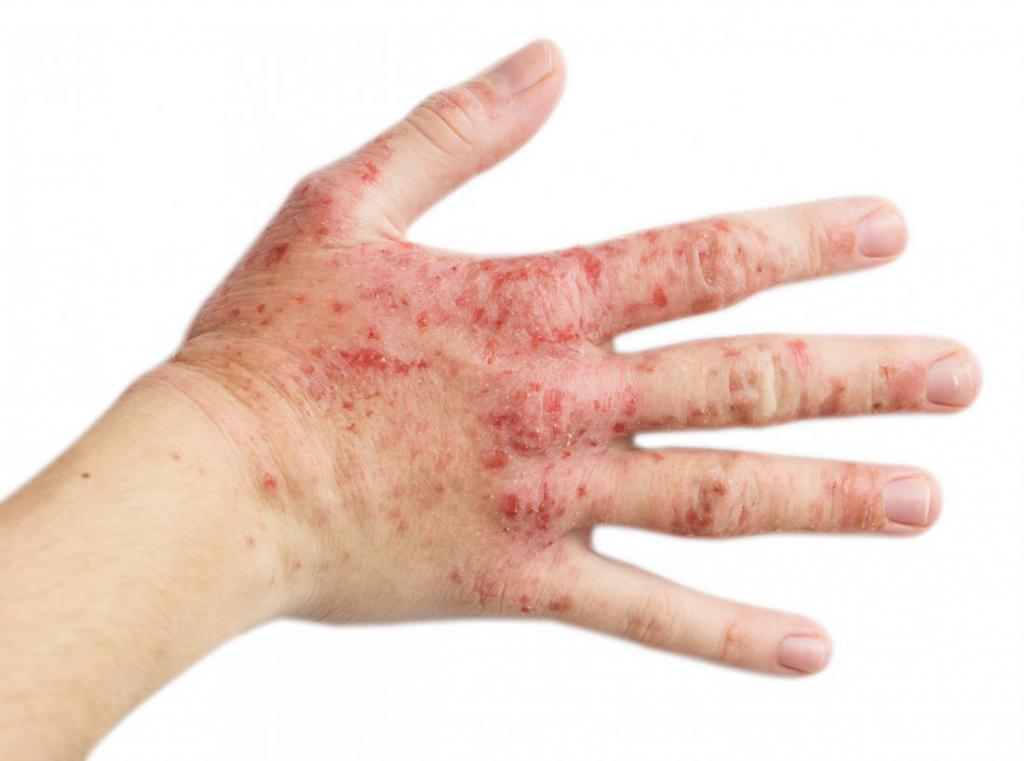
Причины сыпи могут быть инфекционной и экзогенной природы. Первые появляются под воздействием внешних патогенных микроорганизмов. Они обычно попадают в кровь человека с пищей, половым или воздушно-капельным путем. Высыпания экзогенной природы появляются вследствие нарушения работы внутренних органов. И в первом, и во втором случае сыпь может сопровождаться повышением температуры, кашлем, симптомами ангины, слабостью и состоянием неработоспособности.
Разновидности высыпаний на теле (каждое из них может сопровождаться повышением температуры, и может и нет):
- аллергия (мелкие точки красного цвета, безболезненные при надавливании);
- крапивница (пупырышки от бледно-розового цвета до темно-красного);
- дерматит (прыщики с гнойным содержимым, которые впоследствии образуют корочки, как при ожоге);
- папулы (белые пупырышки без гнойного содержимого);
- экзема (мелкая сыпь розового оттенка).
Каждая из этих форм может возникать на разных участках тела – на лице, руках, спине, стопах. Интенсивность высыпаний зависит от степени интоксикации, от активности инфекции и процессов, протекающих внутри организма пациента.
Список возможных причин
Самые распространенные причины появления сыпи на теле у взрослого (с температурой или нет – в каждом случае возможно индивидуальное течение заболевания):
проявления аллергии;
корь и краснуха;
ветрянка;
герпес;
пиодермия у взрослых;
фолликулит;
опоясывающий лишай.
Проявления аллергии
Диагностикой и назначением лечения при этом состоянии занимается врач-аллерголог и иммунолог. Проявления аллергии различны (в зависимости от интенсивности воздействия антигена и реакции иммунитета на него):
- воспаление лимфоузлов;
- слезоточивость;
- воспаление носовых пазух;
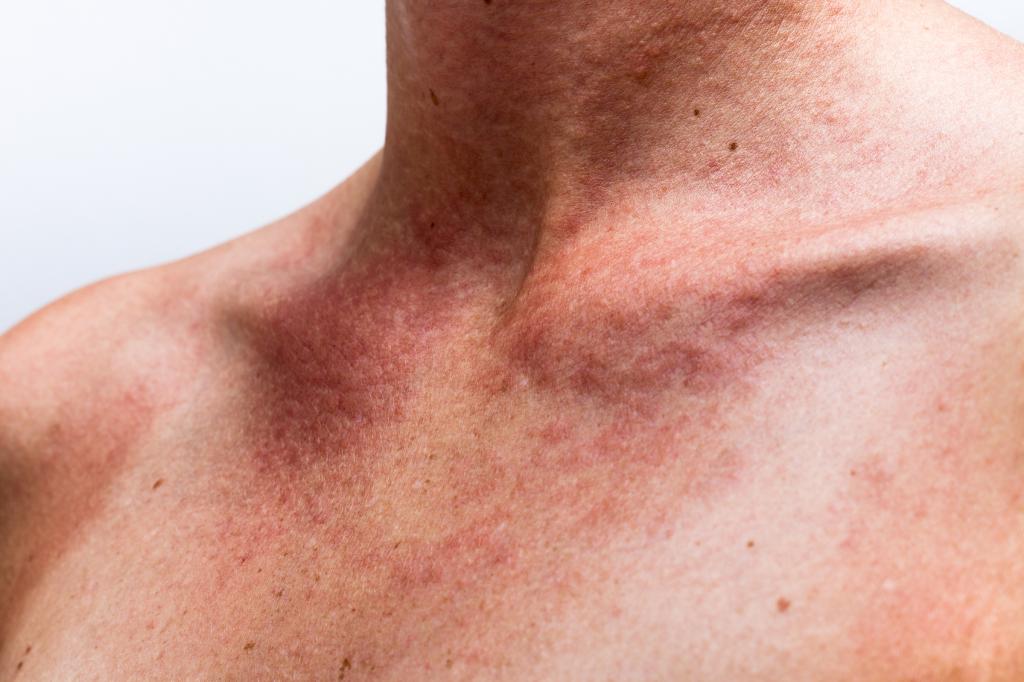
- красная сыпь и температура (у взрослого такое случается не так уж и редко);
- появление бледных папул;
- появление дерматита и экземы;
- кожный зуд.
Это перечень самых распространенных проявлений аллергии. Он гораздо шире – в некоторых случаях встречаются поистине индивидуальные реакции на аллерген. Температура чаще всего повышается до 37-38 градусов. Если она выше, скорее всего, причина состояния пациента не в аллергии.

Корь и краснуха
Люди без медицинского образования часто считают эти два названия синонимичными. На самом деле корь и краснуха – это два разных состояния, причины которых различны. Несмотря на то что симптоматика у них схожа, лечение в обоих случаях будет разным.
И при краснухе, и при кори появляется высокая температура и сыпь на теле, у взрослого в том числе.
Симптомы краснухи:
- легкое воспаление миндалин;
- покраснение задней стенки гортани;
- высыпания характерны не во всех случаях;
- сыпь если и появляется, то мелкая и красного цвета;
- температура поднимается до отметки 37-38 градусов.
Симптомы кори серьезнее, так как это довольно опасное заболевание инфекционной природы:
- высокая температура, лихорадка, озноб;
- сыпь по всему телу;
- насморк, слезоточивость;
- кашель;
- боль в горле;
- первые симптомы кори напоминают ОРВИ или грипп.
Оба заболевания являются довольно серьезными и чаще всего требуют госпитализации. Лучше не рисковать и не заниматься самолечением – следует вызвать скорую помощь или обратиться на прием к инфекционисту.

Ветрянка – причина сыпи и температуры у взрослого и ребенка
Чаще всего эта патология диагностируется у детей от трех до десяти лет. У больных в юном возрасте симптомы менее выражены и приносят меньше неудобств. Примерно в 10 % случаев ветрянка диагностируется у взрослых в возрасте от двадцати до сорока лет. В этом случае характерна следующая симптоматика:
- на лице, стопах, спине, руках, животе появляется сыпь, температура 37 °С (у взрослого сильного жара может и не быть);
- лихорадка, озноб;
- тошнота и рвотные позывы;
- интоксикация внутренних органов.
Сыпь при ветрянке может быть различного генеза. В некоторых случаях наблюдаются гнойные выделения из ранок, в некоторых – нет. У детей заболевание быстрее поддается лечению, взрослым же может потребоваться плотный курс медикаментозной терапии.
Причиной заболеваемости ветряной оспой является заражение вирусом Варицелла-Зостер. В инкубационном периоде, который длится до 3 недель, симптомов ветрянки у взрослого человека может не наблюдаться. Затем начинается симптоматика, напоминающая ОРВИ: насморк, слабость, слезоточивость. Появляется сыпь на теле с температурой. У взрослого этот процесс протекает гораздо сложнее, чем у детей, и при отсутствии лечения может привести к развитию токсического гепатита и прочих хронических заболеваний печени.
Герпес как причина высыпаний
Герпес знаком каждому второму человеку как болезнь, которая проявляет себя в период простуд появлением сыпи на губах. На самом деле проявления этого недуга гораздо шире. Герпетические высыпания могут образовываться не только на лице, но и на слизистых, и даже в некоторых случаях на поверхности внутренних органов. Это вирусное заболевание. Вирус есть в крови почти у каждого человека, но активизируется герпес только при ослаблении иммунитета. Это чаще всего происходит:
- в период предменструального синдрома у женщин;
- в период ослабления организма простудными заболеваниями и гриппом;
- после хирургических вмешательств;
- после перенесенных заболеваний хронического течения (это могут быть язвенные поражения кишечника и желудка, гепатиты, панкреатит, холецистит и т. д.).
Сыпь на лице и температура у взрослого при активизации вируса герпеса возникают достаточно часто. Основная область дислокации – губы. Герпетическое высыпание характеризуется выделением сукровицы и образования корки. Если не принимать противовирусные препараты, площадь пораженной кожи будет становиться все больше.
Пиодермия у взрослых
Это гнойное поражение кожи, которое вызвано проникновением в ткани организма инфекций. Чаще всего возбудителями являются золотистый стафилококк или стрептококк. Очень быстро микробы проникают практически во все системы организма. Параллельно с этим процессом может развиваться фурункулез, пиелонефриты, воспаление мочевого пузыря, поджелудочной железы. Стафилококк крайне негативно влияет на состояние организма в целом.
Состояние пиодермии у взрослых характеризуется следующими симптомами:
- слабость, пониженная работоспособность;
- появление сыпи, напоминающей крапивницу (отличие в том, что при пиодермии язвочки могут иметь гнойное содержимое);
- температура и сыпь на ногах у взрослого;
- если сыпь дислоцируется на лице, гнойных выделений будет больше (с виду это заболевание напоминает прыщи или акне).
Для лечения пиодермии используют препараты местного действия (бальзамы, компрессы, мази), средства антибактериальной терапии, иммунотерапию. В некоторых случаях (если нарывы достигают больших размеров) приходится прибегать к методам хирургического лечения. Эффективна также физиотерапия: электрофорез, дарсонваль, УВЧ, СМТ.
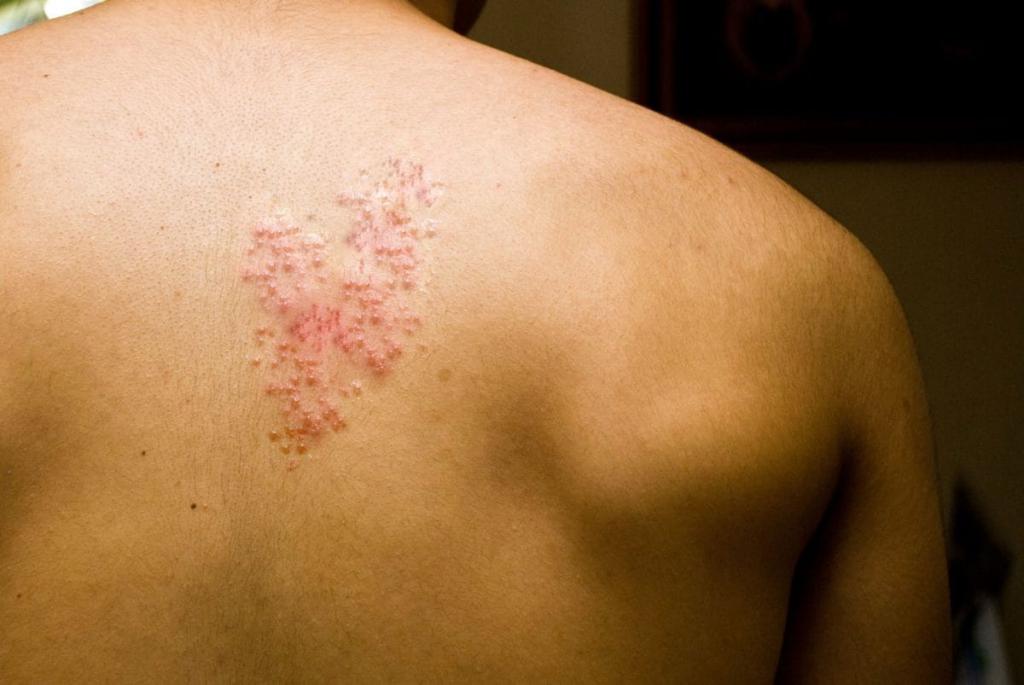
Фолликулит: симптомы и причины
Это разновидность поверхностной пиодермии. Кожное заболевание – результат гнойно-воспалительного процесса, протекающего в волосяном фолликуле. По симптоматике напоминает фурункулез. Только при фолликулите может повышаться температура. В некоторых случаях наблюдается симптоматика, схожая с ОРВИ.
Слезоточивость, боль в горле, кашель, сыпь и температура у взрослого могут свидетельствовать о фолликулите. Температура может поднимать до 39 градусов. При этом основное отличие болезни от прочих – наличие гнойного стержня в папулах и прыщиках, которые могут поразить на теле любой участок кожи. При аллергии, ветрянке, лишае и прочих заболеваниях с похожей симптоматикой наличие гнойного содержимого – редкость.
Опоясывающий лишай
Это вирусное заболевание. Наблюдается чаще всего у пациентов в возрасте 40-50 лет. Клиническая картина следующая:
- пациент испытывает слабость и страдает от пониженной работоспособности;
- на поверхности кожи начинают образовываться язвочки, чаще всего без гнойного содержимого (в некоторых случаях из них выделяется сукровица);
- поднимается температура до 37-38 градусов;
- с каждым днем язвочки начинают чесаться все сильнее и в итоге приносят пациенту мучительные ощущения, иногда дерматологи наблюдают расчесывание язв до мяса.
При отсутствии грамотного лечения опоясывающий лишай может привести к серьезным осложнениям. Ни в коем случае нельзя расчесывать сыпь, так как это осложняет и без того тяжелое течение заболевания.
Сыпь, зуд и температура у взрослого часто свидетельствуют о начале развития опоясывающего лишая. Чтобы лечение было максимально эффективным, следует начать его как можно раньше. Уже при появлении первых симптомов следует обратиться к дерматологу. Появление сыпи без видимых на то причин должно насторожить любого человека.

Методы диагностики
Для того чтобы выявить точные причины сыпи и температуры у взрослого, современная дерматология использует следующие методы:
- дерматоскопия – способ рассмотреть пораженные участки кожи под специальным прибором, который может увеличить объект во много раз без потери качества изображения;
- люминесцентная диагностика позволяет с помощью специального аппарата выявить множество заболеваний (в частности, рассмотреть симптомы микозов, дерматозов, витилиго, лейкоплакии, рака и т. д. с помощью ультрафиолетовой лампы);
- рН-метрия кожи;
- соскоб на патогенные грибы;
- исследования участка кожного покрова на демодекс, клещевые составляющие, чесотку;
- посев крови на аэробные и анаэробные бактерии;
- посев на предмет морфологии клеток и тканей;
- биопсия пораженных участков кожи с целью выявить причину патологии.

Советы дерматологов: как снизить до минимума возможность появления сыпи
Всегда проще предотвратить развитие заболевания, чем лечить его последствия. Простые советы, как не допустить появления сыпи и температуры у взрослого:
- тщательно мыть фрукты и овощи;
- мыть руки перед едой;
- избегать приема в пищу просроченных продуктов и несвежих блюд;
- не есть в малознакомых столовых и кафе;
- не есть из грязной посуды;
- не прикасаться к незнакомым людям, животным, насекомым;
- избегать инъекций иглами неясного происхождения в поликлиниках, стоматологии, косметических салонах.
Сыпь и температура у взрослого: методы лечения
В большинстве случаев необходимо антибактериальное лечение. Современные антибиотики имеют минимум побочных эффектов и противопоказаний. В некоторых случаях, например при герпесе, необходимо подобрать противовирусный препарат.
Для того чтобы организм пациента мог успешно бороться с проявлением вирусов и инфекций, следует проверить иммунный статус. При необходимости пропить курс иммуномодуляторов. Это современные безопасные препараты, которые увеличат возможности организма сопротивляться вирусам и инфекциям.
Если проблема пациента в наличии аллергической реакции, следует обратиться к аллергологу за рецептом подходящих антигистаминных препаратов.
Местное лечение пораженных участков кожи – использование мазей, кремов, компрессов. Можно как использовать готовые фармакологические решения, так и готовить составы для примочек самостоятельно в домашних условиях.
Источник
При купании в стоячих и малопроточных зараженных водоемах можно подхватить некоторые виды гельминтов.
Фото: Евгения ГУСЕВА
Многие из нас брезгливо вздрагивают при упоминании глистов, лямблий, остриц и прочих паразитах, которые могут доставить немало неприятностей, если попадут в организм человека. И поэтому так важно знать, как от них уберечься и где они могут «жить».
– На территории Российской Федерации встречается около 70 видов паразитов, наиболее распространены энтеробиоз, аскаридоз, токсокароз, описторхоз, так же регистрируются случаи трихинеллеза и клонорхоза, – говорит эксперт Центра молекулярной диагностики CMD Центрального НИИ Эпидемиологии Роспотребнадзора Денис Буханцев.
Накануне летних отпусков рассказываем о том, как уберечься от паразитов.
1. Где живут гельминты
* В воде. Попадают внутрь при употреблении плохо очищенной или некипяченой воды из источников центрального водоснабжения (чаще всего, это случается в странах третьего мира). А также, если случайно хлебнуть воды из природных водоемов (характерно для лямблиоза)
* На предметах обихода. Это так называемый контактно-бытовой путь передачи паразитов. Например, лямблии живут на игрушках, посуде, белье и т.д. Контактным путем так же передаются острицы (энтеробиоз) и карликовый цепень (гименолепидоз).
* В почве и на грязных руках. Поработали на огороде — хорошенько промойте руки. Через грязные руки – после работы или контакта с зараженной яйцами или цистами почвой — передаются многие паразиты, в том числе глисты.
* В еде. Пищевой путь заражения характерен для очень многих видов паразитов. Например, глистами можно заразиться при употреблении непрожаренной или не проваренной рыбы, а бычьим и свиным цепнем – через сырую свинину, говядину, кабанятину, лосятину, медвежатину, оленину и т.д. А также – при употреблении сырой не ошпаренной или плохо промытой зелени.
КСТАТИ
Могут проникать через кожу
Жуть, правда? При купании в стоячих и малопроточных зараженных водоемах можно подхватить некоторые виды гельминтов: они вызывают зуд, язвы.
2. Дети заражаются чаще взрослых?
Нет, заражению подвержены абсолютно все. Просто дети находятся в большей группе риска из-за несоблюдения правил личной гигиены и менее развитой иммунной системы. У взрослых иммунитет лучше защищает от инфекции, но он не предотвратит проникновение паразитов в организм.
3. Признаки наличия паразитов в организме
Диагностировать их достаточно сложно, поскольку паразитарные заболевания имеют очень разнообразные проявления. Но есть несколько важных моментов:
* В острую стадию – первые недели после заражения – повышается температура, увеличиваются лимфатические узлы, появляются боли в мышцах и суставах, кожный зуд, аллергические высыпания на коже. Это связано с развитием аллергической реакции на чужеродные белки попавшего в организм паразита. Но такие же симптомы имеются еще у множества заболеваний, поэтому о заражении паразитами никто не думает.
* При хронической стадии клиническая картина может быть сходна с течением любых заболеваний, которые могут развиться в органах и тканях обитания паразита. Например, аскаридоз может протекать под маской панкреатита, холецистита, аппендицита. А токсокароз – в виде бронхита, пневмонии, бронхиальной астмы.
4. Что будет, если их не выявить?
Паразит использует организм хозяина-человека не только как среду обитания, но и источника питания. И это не просто «соседство», а именно паразитирование. Гельминты могут вызывать самые разные изменения.
* Проблемы с кишечником: для нахождения в просвете кишечника паразитам необходимы органы фиксации (присоски, крючья, режущие пластины, кутикулярные шипики), которые и будут разрушительно воздействовать на ткани и органы хозяина. Возможно и механическое сдавление органов при увеличении размеров гельминта.
Черви выделяют в полость кишечника вещества, которые нейтрализуют активность пищеварительных ферментов, что в свою очередь приводит к нарушению функций желудочно-кишечного тракта.
Паразитирование гельминтов в просвете кишечника вызывает раздражение рецепторов, что рефлекторно приводит к нарушению перистальтики кишечника и возникновению спазмов, болей.
* Нарушение обмена веществ: связано с активным поглощением паразитом биологически ценных веществ (белков, жиров, витаминов, минеральных веществ). При длительной хронической инвазии у всех пациентов развивается анемия.
* Токсическое воздействие: продукты жизнедеятельности паразита приводят к нарушению функций печени, почек, головного мозга, а также к угнетению иммунной системы хозяина. Особенно негативно это для детей: паразиты снижают не только иммунитет, но и эффективность вакцинации, повышается вероятность осложнений после болезней.
* Могут спровоцировать образование опухолей: разрушение тканей хозяина и воздействие на клетки токсических продуктов жизнедеятельности гельминта могут провоцировать образование опухолей в местах локализации паразита. Достоверно известно, что длительная инвазия беличьей двуустки (Opisthorchis viverrini) может провоцировать развитие холангиокарциномы – злокачественной опухоли, развившейся из измененных клеток желчных протоков.
5. Какие исследования помогут выявить гельминтов
Для лабораторного обследования при подозрении на глистные инвазии применяются несколько методов:
* Исследование биологического материала (кала) под микроскопом, в том числе с использованием методов обогащения для улучшения выявляемости яиц гельминтов.
НО! Однократное исследование кала является неинформативным. Во-первых, исследуемый образец может не содержать яйца паразита, т.к. они распределены неравномерно. Кроме того, материал мог быть собран в период, когда паразиты не размножаются. Поэтому анализ кала на яйца гельминтов и цисты простейших сдается трехкратно с интервалом 1-2 дня.
* Еще один метод исследования – иммунологический. Он позволяет выявить реакцию организма хозяина на чужеродные белки паразита, в результате чего вырабатываются специфические антитела. Иммунодиагностика дополняет микроскопические методы.
В случае положительного результата необходимо обратиться к врачу, который проанализирует диагностику, соберет анамнез и назначит соответствующее лечение.
Источник

При нарушении обменных процессов организм может страдать от дефицита жидкости, что формирует обезвоживание, или, напротив, избыточной ее задержки в тканях, что проявляется скрытыми или выраженными отеками.
Отечность формируется в силу различных причин, и это далеко не всегда избыточное потребление воды или соли. Нарушения белкового и углеводного обмена, эндокринные расстройства с изменением баланса гормонов, инфекционные и соматические патологии, аллергические реакции и воспалительные процессы могут провоцировать отеки разной локализации и выраженности.
Отек может возникать в любой части тела, где имеются мягкие ткани, способные к накоплению жидкости. При этом вода скапливается в полостях тела, в межклеточном пространстве или внутри клеток. Механизм образования отеков различный, как и причины, которые приводят к отёчности тела или определенных его участков.
По происхождению может быть:
- физиологическим, связанным с изменениями внешних условий среды или перестройки обменных процессов, как, например, при беременности: рост матки приводит к сдавлению нижней полой вены, из-за чего затрудняется возврат крови к сердцу по венам, формируется застой в области нижних конечностей с отечностью;
- патологическим, возникающим в силу разнообразных сбоев в метаболических процессах, что приводит к задержке жидкости в определенных зонах, нарушая функциональность и строение тканей и органов.
Сам по себе отек – это не заболевание, это патологический симптом (признак болезни), указывающий на наличие нарушений водно-солевого баланса. Они могут быть локальными, проявляющимися в определенной части тела, органе или полости, в области конечности, лица, шеи или гениталий. При этом остальные области тела не страдают от задержки жидкости и функционируют нормально.
Системные отеки характеризуются относительно равномерным распределением жидкости по всему телу, в области межклеточного пространства и полостей тела, в тяжелых случаях затрагивая и внутриклеточный сектор.
Отек — что это, какие виды бывают
Исходя из того, какие факторы выступают в качестве причины отеков и механизмов развития патологического процесса, выделяются несколько особых видов патологии, имеющих специфические внешние проявления.
Воспалительный — формирующийся в зоне повреждения тканей и воздействия воспалительных медиаторов, активности микробов или вирусов, других причин. Обычно подобные отеки затрагивают мягкие ткани и органы, формируются в результате активного влияния медиаторов воспаления на сосудистую проницаемость.
Аллергический — во многом схож по механизму развития с предыдущим типом, но отечность имеет несколько другие причины, формируется в результате действия на ткани медиаторов аллергии – гистамина, брадикинина и некоторых других. За счет их воздействия изменяется просвет капилляров, резко усиливается сосудистая проницаемость, жидкая часть крови устремляется из сосудов в ткани, быстро формируя отек, особенно в рыхлых, гидрофильных тканей.
Токсические виды — сходны по механизмам формирования с воспалительными и аллергическими, но в роли факторов, приводящих к повышенной проницаемости сосудов выступают отравляющие, токсические соединения, нередко также снижающие вязкость крови. Подобные отеки опасны тем, что могут затрагивать значительные зоны, вплоть до общего поражения организма.
Отеки на фоне голодания связаны с дефицитом белков, выполняющих роль своеобразных «магнитов» для молекул воды, не дающих им выходить из сосудов. Если белков в тканях гораздо больше, чем внутри сосудов, они перетягивают на себя молекулы воды, задерживая их в тканях. Определенное количество плазменных белков формирует онкотическое давление, которое внутри сосудов выше, чем в межклеточном пространстве. При потере белка на фоне голодания (либо при серьезных поражениях почек, когда с мочой теряется более 1гл белка) происходит изменение онкотического давления плазмы относительно межклеточного пространства. Жидкость устремляется в ткани. С этим процессом связано выражение «пухнуть от голода».
Лимфогенные, возникающие по причине нарушения циркуляции лимфы в капиллярах, сбора ее от частей тела и доставки в венозную сеть, от чего отеки локализуются в регионах, богатых лимфатическими капиллярами и венозными сплетениями – венозные сплетения, они же кава-кавальные анастомозы, меж- и внутрисистемные анастомозы вен (конечности, грудная полость).
Нейрогенные связаны с нарушением работы нервных волокон или чувствительных окончаний, из-за чего плохо контролируется тонус сосудов и проницаемость их для жидкости за счет расширения или спазма в нужный момент. Такие отеки обычно развиваются в пораженных частях тела, иннервируемых поврежденным стволом или, если речь о мозговых центрах (например, при инсульте), проекцией пораженной зоны.

Отёчность тела: причины
Зачастую возникает как едва уловимый, так и достаточно выраженный отек тела, причины которого могут быть связаны с патологиями внутренних органов, соматическими или инфекционными заболеваниями, отравлениями или травмами.
Идиопатические
Предполагается, что в основе развития ведущим является эндокринный фактор, изменение баланса гормонов, особенно эстрогенового ряда. Предположение основано на более частом их формировании у женщин молодого и среднего возраста. Такие отеки возникают на фоне жаркой погоды и нагрузок, жидкость скапливается в тех частях тела, которые наиболее подвержены влиянию силы тяжести: в положении стоя это нижние конечности и частично верхние, в положении лежа – нижняя часть тела.
Сердечные
Связаны с нарушением насосной функции сердечной мышцы (миокарда), не способной прокачивать тот объем крови, который необходим для осуществления полноценного кровотока в артериях и венах. Отеки в данном случае связаны с застоем крови в области венозных сосудов, особенно отдаленных от сердца и имеющих небольшой диаметр, формируются к вечеру, после активно проведенного дня или спортивных нагрузок, выражены в области кистей, стоп, распространяются восходящим путем. При сердечной недостаточности отеки сильные, могут доходить до паха и живота, плеч и распространяются по всему телу, при отдыхе в вертикальном положении уменьшаются или распределяются в полостях тела, по спине, груди.
Почечные
Причины отеков тела скрываются в нарушении механизмов фильтрации и реабсорбции воды и солей, а также потерь почками белков при наличии воспалительных процессов. Функция почек может страдать при нарушении их кровоснабжения и гипоксии почечной ткани, что ведет к выделению факторов (биологически активных веществ), повышающих давление и способствующих выведению жидкости из сосудов в ткани. Такие отеки типичны для утреннего времени, распространяются сверху вниз – от лица и шеи к конечностям.
Причины отеков с точки зрения физиологии
С точки зрения физиологии, отеки — это задержка избытка жидкости внутри сосудов, в пространстве между клетками и в тяжелых случаях – внутри них в силу нарушения баланса натрия, белков, воды, а также расстройств в регулирующем звене (выделение гормонов, сосудистый тонус, проблемы нервной системы). Для возникновения отеков необходимо сочетание определенных условий и влияния как внешних, так и внутренних факторов.
Часто причины отеков всего тела кроются в нарушении давления внутри сосудов, тканей и клеток – в изменении гидродинамического градиента. При нормальных условиях давление крови в артериях и капиллярах выше, чем в тканях, но при этом в венах оно ниже, чем в тканевой жидкости, что позволяет осуществлять кровоток и снабжение всех клеток кислородом и питательными веществами. Если давление в области артерий высокое (например, при гипертензии), в сосудах капиллярной сети оно также повышается, «выдавливая» избыток жидкости в ткани, а вены не успевают ее всю вернуть назад, в связи с тем, что давление в области самих тканей повышается, и в вены вода возвращается плохо. Так бывает при пероральном или внутривенном введении большого объема жидкости, когда формируется общая отечность тела.
Причиной отека всего тела может быть нарушение проницаемости мембран клеток (как в области сосудов, так и тканей, органов). Мембраны становятся проницаемыми, пропускают воду, соли, мелкие молекулы там, где должны были их задерживать. Увеличивают проницаемость мембран:
- медиаторы воспаления и аллергии (особенно гистамин),
- некоторые токсины, попадающие в организм,
- недоокисленные продукты метаболизма,
- ферменты инфекционных агентов (микробов или вирусов), повреждающие мембраны клеток и сосудов, создавая в них «дыры».
Отеки такого типа характерны для отравлений, сахарного диабета, гестозов беременных, для инфекционных заболеваний. Отекают нога или рука, лицо, шея и другие области.
Расстройства осмотического или онкотического давления. Осмотическое давление создают определенные концентрации солей в области клеток, межклеточного пространства и сосудов. Жидкость по закону осмоса устремляется туда, где больше соли, чтобы разбавить концентрации. Обычно подобные отеки связаны с нерациональным питанием, приемом соленых продуктов и большого объема жидкости. Отеки всего тела могут проявляться при изменении количества белка в плазме и тканях. Белки обладают свойством удерживать воду, и она перемещается из тканей в сосуды потому, что плазме растворено много белка. При голодании или потерях белка почками, при ожогах или иных проблемах концентрация белка в плазме снижается, а в тканях их остается столько же или становится больше, и вода устремляется в ткани.

Нарушение работы лимфатической системы — еще один фактор развития отеков. Лимфатическая сеть густо оплетает все ткани и органы, собирая излишки жидкости в капилляры и унося в общий проток, вливающийся в кровеносное русло недалеко от сердца. Если капилляры воспалены, сдавлены рубцами, травмированы или поражены метастазами опухолей, жидкость по ним не может полноценно оттекать в сосуды и застаивается в тканях. Обычно это локальные отеки в области конечностей или полостей тела.
Если отекает тело, причины могут быть и в нарушении резистентности тканей, теряющих коллагеновые и эластиновые волокна, они обладают высокой рыхлостью структуры и сниженной активностью ферментных систем, поддерживающих эластичность и тургор тканей. Подобное происходит на фоне системных инфекционных и аутоиммунных патологий, выраженных воспалительных процессов, общих токсикозов.
Особенно опасны на фоне любых механизмов отека поражения жизненно важных органов, особенно отек мозга или легких, аллергический отек гортани, грозящие для человека гибелью без своевременного оказания помощи.
Если выявляется отек тела: что делать
Любые отеки, которые визуально достаточно сильно выражены, требуют консультации врача. Зачастую они являются первыми сигналами организма о серьезных отклонениях, связанных с обменными процессами. Особенно опасно, если отеки образуются на лице и шее, распространяются на глаза, пальцы рук, на ногах отечность мешает ношению обуви и передвижению.
При наличии отеков важно немедленно пересмотреть питание и питьевой режим, потреблять меньше соли, пить только чистую негазированную воду, поскольку сладкие газированные напитки, кофе, чай усиливают отечность. Если отеки не сходят за сутки, или отекает все тело, причины подобного состояния должен выяснять врач. Прежде всего, проводится осмотр и выявляется степень задержки жидкости: приблизительно вычислить этот параметр можно, если пациент знает, сколько он весит обычно и как изменился вес при развитии отеков.
Существуют тесты и пробы, определяющие степень гидрофильности (отечности) тканей. Так, волдырная проба поможет установить, насколько ткани пропитаны жидкостью, а выявление ямки на голени и ее исчезновение подскажет наличие скрытых отеков.
Пациенту на приеме врача нужно обязательно рассказать о всех медикаментах, которые принимались, так как они могут стать причиной отечности и задержки жидкости тканями. Нужно указать, имеются ли проблемы с почками и сердцем, насколько часто возникают отеки и чем они провоцируются.
Задать вопрос врачу
Остались вопросы по теме «Что такое отек»?
Задайте их врачу и получите бесплатную консультацию.
Источник
