Опух пах с одной стороны
Любые новообразования и отек в паховой области должны вызывать беспокойство, особенно в том случае, если их возникновение сопровождается болью и признаками воспаления. Припухлости в области лобковой кости у мужчин или женщин могут свидетельствовать о развитии серьезного заболевания, поэтому при возникновении отёка, шишки или уплотнения в этой области необходимо показаться врачу.
Причины припухлости в области лобковой кости у мужчин и женщин
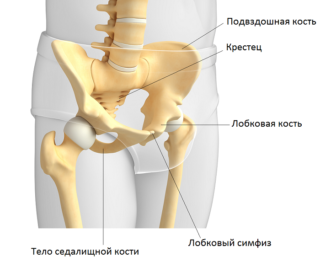 Среди патологий, вызывающих отек на лонной кости, уплотнения или шишки в области пахового треугольника, наиболее часто встречаются воспалительные заболевания, последствия травм, а также опухолевые процессы.
Среди патологий, вызывающих отек на лонной кости, уплотнения или шишки в области пахового треугольника, наиболее часто встречаются воспалительные заболевания, последствия травм, а также опухолевые процессы.
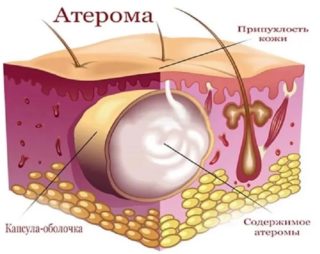
Атерома
Уплотнение над лобковой костью у женщин и мужчин может быть вызвано ростом атеромы – кисты сальной железы, возникшей вследствие закупорки протока сальным секретом. На ранних этапах атерома может иметь размеры горошины, а при отсутствии своевременного лечения достигать размеров куриного яйца и более. Новообразование плотное, эластичное на ощупь, не спаянное с окружающими тканями, болезненное при прощупывании.
Причинами возникновения атеромы являются:
- повышенная выработка сального секрета кожей,
- недостаточная гигиена,
- эндокринные нарушения,
- общее снижение иммунитета,
- несбалансированное питание.
Несмотря на то, что атерома является доброкачественной опухолью, существует риск её самопроизвольного прорыва с выделением гнойного содержимого в окружающие ткани, и, как следствие, септическое заражение.
Лечение атеромы возможно только хирургическим путем: небольшие новообразования возможно удалить при помощи лазера, более крупные — скальпелем. Операция проводится под местной анестезией: над опухолью делается надрез, затем капсула атеромы вылущивается и удаляется, а разрез ушивается.
Липома
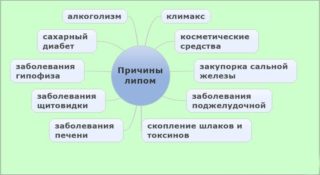 Липома представляет собой доброкачественное новообразование, залегающее в тканях подкожной клетчатки. Имеет мягкую консистенцию, при прощупывании безболезненно и не спаяно с окружающими тканями. Точные причины возникновения липом до конца не изучены, предположительно возникают они на фоне метаболических изменений в организме.
Липома представляет собой доброкачественное новообразование, залегающее в тканях подкожной клетчатки. Имеет мягкую консистенцию, при прощупывании безболезненно и не спаяно с окружающими тканями. Точные причины возникновения липом до конца не изучены, предположительно возникают они на фоне метаболических изменений в организме.
Несмотря на то, что липома относится к доброкачественным новообразованиям, она имеет тенденцию к агрессивному росту и может достигать в диаметре 10 и более сантиметров. Единственно возможным методом лечения липомы является хирургическое удаление её капсулы.
Лимфаденит
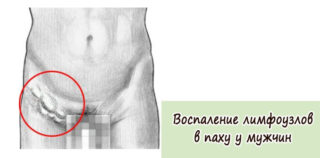 Припухлость с правой или левой стороны от лобковой кости может быть вызвана патологическим увеличением и воспалением лимфатических узлов паховой зоны. Симптомами лимфаденита являются:
Припухлость с правой или левой стороны от лобковой кости может быть вызвана патологическим увеличением и воспалением лимфатических узлов паховой зоны. Симптомами лимфаденита являются:
- возникновение шишек в области паховых складок, болезненных на ощупь;
- покраснение кожи над уплотнениями;
- повышение температуры тела;
- общие симптомы интоксикации – слабость, повышенная утомляемость, ломота в мышцах.
Причинами развития лимфаденита являются инфекционные заболевания, в том числе вирусные и бактериальные инфекции мочеполовой системы.
Паховая грыжа
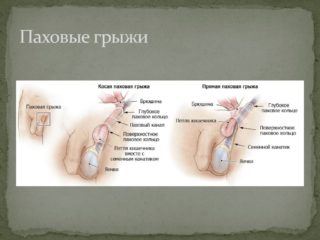 Выпячивание в области паха также может быть симптомом грыжи. Паховая грыжа возникает при выпадении петель кишечника через патологический канал в бедренном треугольнике за пределы брюшной полости. Грыжа в паховой зоне может возникнуть по нескольким причинам:
Выпячивание в области паха также может быть симптомом грыжи. Паховая грыжа возникает при выпадении петель кишечника через патологический канал в бедренном треугольнике за пределы брюшной полости. Грыжа в паховой зоне может возникнуть по нескольким причинам:
- общая слабость мышц и связок брюшины и таза;
- избыточный вес;
- чрезмерные физические нагрузки, к примеру, поднятие тяжестей.
Паховая грыжа может быть вылечена только хирургическим путём: во время операции содержимое грыжевого мешка вправляют обратно в брюшную полость, а патологический ход ушивают.
Аневризма бедренной артерии
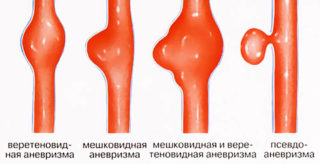 Аневризмальная киста над лобковой костью возникает в результате расширения и истончения сосудистой стенки бедренной артерии. Новообразование залегает неглубоко под кожей, при прощупывании его обнаруживается ощутимая пульсация. Причинами развития аневризмальной кисты бедренной артерии считаются:
Аневризмальная киста над лобковой костью возникает в результате расширения и истончения сосудистой стенки бедренной артерии. Новообразование залегает неглубоко под кожей, при прощупывании его обнаруживается ощутимая пульсация. Причинами развития аневризмальной кисты бедренной артерии считаются:
- атеросклероз сосудов,
- хроническая гипертония,
- избыточный вес,
- травмы паховой области,
- воспаление стенок сосудов,
- наследственная предрасположенность.
Лечение патологии возможно только хирургическим путем. Чаще всего используется метод эндоваскулярного стенирования. Отсутствие терапии может привести к серьезным нарушениям кровоснабжения нижних конечностей вплоть до развития некротических процессов.
Травмы мягких тканей
Отек и припухлость тканей в области лобковой кости может возникнуть вследствие травмы. Если после удара опух низ живота и лобковая кость, скорее всего, речь идет об ушибе мягких тканей. Пострадавший испытывает болезненные ощущения, которые усиливаются при движении ногами. Лечение предполагает покой, прием НСВП для купирования болевого синдрома и холодные компрессы для уменьшения отечности.
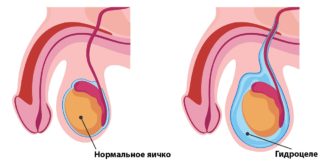
Гидроцеле (водянка яичек)
 Гидроцеле – заболевание, при котором внутри оболочки яичка скапливается серозная жидкость, приводя к увеличению его размеров. Водянка яичка может быть врожденной или возникнуть вследствие травм паховой области, воспалительных заболеваний репродуктивных органов или нарушений лимфотока.
Гидроцеле – заболевание, при котором внутри оболочки яичка скапливается серозная жидкость, приводя к увеличению его размеров. Водянка яичка может быть врожденной или возникнуть вследствие травм паховой области, воспалительных заболеваний репродуктивных органов или нарушений лимфотока.
Лечение водянки состоит, главным образом, в терапии основного заболевания. Основным методом лечения гидроцеле является операция.
Злокачественные новообразования
Рак паховых лимфоузлов – возможная причина формирования отека и припухлостей в паховом треугольнике. Заболеванию чаще всего подвержены мужчины старше 50 лет; у людей молодого возраста оно может возникнуть вследствие генетической предрасположенности, на фоне общего снижения иммунитета, неблагополучной экологической обстановки. Тревожными симптомами, свидетельствующими о развитии злокачественной опухоли, можно считать:
- болезненные ощущения в области лобка, зуд и чувство сдавленности,
- кровь в моче при мочеиспускании,
- резкую беспричинную потерю веса,
- общее недомогание, слабость, повышение температуры тела.
Рак лобковой кости встречается гораздо реже; заболевание может возникать как у мужчин, так и у женщин. Симптомы рака лобковой кости схожи с предыдущими.
Тактика лечения злокачественных заболеваний выбирается индивидуально, в зависимости от стадии течения и общего состояния пациента. Как правило, наиболее эффективным методом является сочетание хирургического удаления первичного очага с химио- или лучевой терапией.
Отек, припухлость, возникновение шишек, подкожных уплотнений в области пахового треугольника – несомненный повод для обращения за медицинской помощью. Своевременная диагностика и вовремя начатое лечение позволяет существенно увеличить шансы на скорейшее полное выздоровление и свести к минимуму риски развития осложнений.
Источник
Дата публикации: 23.01.2019
Наша лимфатическая система представляет собой сложную сеть капилляров, сосудов, протоков, узлов и стволов, которые помогают защищать и поддерживать внутреннюю жидкую среду организма, производя, фильтруя и транспортируя лимфу и различные клетки крови. Является частью иммунной системы, и когда она становится ослабленной, это может привести к опуханию лимфатических узлов. Лимфоузлы располагаются по всему телу группами, особенно в области шеи, подмышек, паха. Обычно они едва ощутимы, но иногда увеличиваются. В чем причина образования шишек в паху у женщин? Что делать и как лечить отек и воспаление в паховой зоне? Поговорим об этом в нашей статье.

При каких условиях воспаляются лимфоузлы в паховой зоне
Лимфатические узлы – это мелкие овальные структуры, которые фильтруют лимфу и борются с инфекцией. Они имеют разные размеры: некоторые совсем крошечные, с булавочную головку, а другие размером с боб. Каждый узел заключен в капсулу. Когда в паху возникают болезненные шишки (они ощущаются как маленькие комочки эластичной структуры), это может быть связано с инфекцией. Незначительную патологию сопровождают небольшие отеки, которые проходят, когда инфекция исчезает. Если же лимфоузлы долго остаются увеличенными и продолжают расти, это может быть симптомом серьезного заболевания.

Узлы паховой зоны отфильтровывают лимфу из половых органов, ступней, ног, паха. Лимфатические узелки заполнены лейкоцитами, которые направлены на борьбу с инфекцией. Они задерживают бактерии, вирусы, другие инфекционные агенты и разрушают их. Основными причинами опухания лимфоузлов в районе паха называют:
- повреждение и инфицирование ног, ступней, паховой области;
- филяриоз;
- болезнь Ходжкина;
- лейкемия;
- токсоплазмоз;
- сифилис;
- фелиноз (лихорадка от кошачьих царапин);
- трансплантация органов;
- инфекционный мононуклеоз.
Образование шишек в паху у девушек может быть связано с генитальным герпесом, который появляется на половых губах, во влагалище, в зоне заднего прохода. На пораженных участках возникают небольшие пузырьки, заполненные жидкостью. Женщины могут ощущать жжение и зуд в области половых органов, испытывать затруднения при мочеиспускании, а также дискомфорт при половом акте. Также девушки нередко жалуются на мышечную боль, озноб.

Паховая лимфаденопатия часто сопровождает такие заболевания, как:
- системная красная волчанка;
- ревматоидный артрит;
- туберкулез;
- злокачественные образования таза;
- меланома.
Говоря о массированном набухании лимфоузлов, нельзя не сказать о ВИЧ-инфекции и СПИДе.
Перечислим и менее страшные причины увеличения паховых лимфатических узелков:
- синдром раздраженного кишечника;
- гинекологические проблемы;
- аппендицит;
- простуда и грипп;
- инфекция мочевыводящих путей.
К сожалению, шишки в паху у женщин могут быть вызваны определенными лекарствами. Например, противосудорожным препаратом Фенитоин (Дилантин), антибактериальным и антималярийным препаратом Пириметамин, некоторыми сульфаниламидами, вакцинами против кори, свинки, краснухи, а также против брюшного тифа.

Аномально раздутые лимфатические узлы в паху могут быть результатом аллергии, так как иммунная система пытается активно бороться и с аллергенами.
Шишки в паху у девушки могут появиться на обеих либо только на одной стороне: справа или слева. Лимфатические узелки диаметром до 1 см считаются нормальными. Уплотнения важно дифференцировать с паховой грыжей, атеромой (закупоркой сальной железы в паху справа или слева), воспалением волосяного фолликула, варикозом беременных.
Лечение шишек в паху
Каковы бы ни были причины воспаления и увеличения лимфоузлов, девушке необходимо обратиться к врачу. Специалист проведет физическое обследование, проверит шишки на предмет их чувствительности, а также оценит размеры, структуру и температуру при пальпировании. Для выявления потенциальных опухолей или источников инфекции врач назначит пациентке пройти анализ крови, ультразвуковое сканирование, рентген или компьютерную томографию сомнительной области. Женщине может понадобиться биопсия лимфоузлов или других подозрительных образований в паху. Это позволит точно определить диагноз и назначить правильную терапию.

Антибиотики используются только для лечения бактериальных инфекций. При вирусных заболеваниях, вич-инфекции назначаются специфические лекарства, так же как при раке, когда может понадобиться облучение, химиотерапия и хирургическое вмешательство.
Уменьшить дискомфорт, связанный с отеканием и болезненностью лимфоузлов, помогут следующие домашние способы:
- Используйте попеременно холодные и теплые компрессы, которые снизят боль и воспаление в паху.
- Пейте теплую воду с лимонным соком, смешанным с 1 чайной ложкой меда, 3 раза в день.

- Чай из ромашки эффективно лечит опухшие железы. Выпивайте чашку ромашкового чая 2 раза в день.
- Касторовое масло аккуратно втирают в пораженную область.
- Масло мяты перечной успокаивает воспаленные узелки и борется с бактериями. Смазывайте болезненные участки несколькими каплями масла.

- Куркума в лечебных целях применяется очень давно. Сделайте пасту из 1 чайной ложки порошка куркумы и небольшого количества меда. Нежно вотрите смесь в шишки. Повторяйте процедуру 2 раза в день в течение недели.

Любой домашний метод лечения, включая согревающие процедуры, согласуйте со своим лечащим врачом. Не существует единого способа лечения шишек в паху, и как только доктор выявит причину патологии, то предложит наиболее эффективный вариант терапии!
Похожие посты
Оставить комментарий
Источник
Здравствуйте! Вопрос касается мужа (57 лет).
Несколько месяцев назад появились боли в области паха справа (в области лобка и чуть ниже, в области складки, но без перехода в ногу). Боли не постоянные, тянущие, ноющие, иногда может кратковременно покалывать, как иголочкой. Не всегда в одном месте, но всегда в пределах обозначенной области. Бывает, что такой боли не бывает пару дней, но чаще она возникает каждый день. Нетерпимой ее не назовешь, но иногда интенсивность достаточно сильная и помогает только прижатие ноги к туловищу (муж может поставить правую ногу на низкий заборчик или бордюр и наклониться вперед, чтобы она прижалась к туловищу). Боль стихает и может до конца дня больше не беспокоить, а может опять появиться через продолжительное время в этот же день. Тянущая боль чаще бывает нарастающего характера. Чтобы не давать ей усиливаться, мужу приходится поднимать правую ногу и прижимать к туловищу. Один раз, когда боль возникла, он просто придавил это место ладонью и почувствовал как будто при этом что-то “закатилось внутрь”, но при надавливании было достаточно больно, но когда “закатилось” боль моментально прошла.
Но даже когда нет этих тянущих, ноющих болей и покалываний, в этой области паха чувствительность стала измененной. При гигиенических процедурах в этой области и поглаживании чувствуется не сильная болезненность.
Был у двух хирургов. Оба исключили грыжу. Уролог, на основании анализа на ПСА, осмотра и УЗИ предстательной железы и мочевого пузыря с определением остаточной мочи, сказал, что простатита нет и по его части все хорошо (ректальной пальпации не проводил).
Эта область паха припухшая. Это видно по нижней складке живота: слева и до середины складка есть, а от середины и вправо почти до бедра – нет. И правая часть лобка чуть ниже левой. На ощупь припухлость мягкая, не болезненная, однородная, внутри не прощупывается ничего плотного, твердого, имеющего четкие контуры. Ничего похожего на грыжевое выпячивание нет. Кожа в этом месте не горячая и по цвету не измененная. Припухлость видна всегда, даже когда муж лежит. Просто, она бывает выражена более или менее. Если на нее надавливать не сильно, то не болит, а если посильнее, то появляется болезненность.
Еще есть такой симптом у мужа, как жжение. Не очень сильное. По его словам – “как будто перцем натерли”. Так вот, это жжение иногда появляется у него в области поясницы и тоже справа, иногда в области паха справа. Вчера, например, жгло и там, и там, но в разное время дня и непродолжительно (по его словам, в паху – минут 5). Пожгло по одному разу в пояснице и в паху, и больше симптом не проявлялся вчера. Сегодня то же самое – небольшое кратковременное единоразовое жжение в пахово-лобковой области и пока больше никаких других болей. В паху и пояснице жжение не бывает одновременно, поэтому, возможно, это два разных заболевания.
Никаких проблем и болей с мочеиспусканием и при интимной близости у мужа нет.
По рекомендации одного из хирургов был пропит Абактал 400 мг. Изменений не наблюдалось. По рекомендации уролога ставили свечи Диклофенак 100 мг (по одной на ночь). Но прекратили после четырех свечей из-за дискомфорта в ЖКТ.
Очень буду благодарна за точку зрения специалиста!
Источник
Лимфатические узлы – это фильтры, которые очищают лимфу от бактерий, вирусов, токсинов и продуктов клеточного распада. Все перечисленные агенты попадают в лимфу из периферических тканей и обезвреживаются иммунными клетками в лимфоузлах. Кроме того, в них же происходит созревание Т-клеточного звена иммунитета: Т-хелперов и Т-киллеров, которые отвечают за противоопухолевую и противовирусную защиту организма.
Лимфатические узлы, собирающие лимфу из определенной части тела, называются регионарными. От нижних конечностей, промежности и половых органов лимфа протекает через паховые лимфоузлы. Они лежат справа и слева от промежности в области паховой связки и крупных сосудов нижней конечности, прикрытые сверху подкожно-жировой клетчаткой и кожей. Воспаление лимфоузлов паха носит название лимфаденит паховой области. Заболевание встречается у лиц обоего пола и чаще развивается у детей, молодых и зрелых людей.
Следует понимать, что не любое увеличение лимфоузлов в паху называется лимфаденитом. Подобная реакция возникает при воздействии вирусных инфекций, избыточного пребывания на солнце, аутоиммунных процессах, перегревании и свидетельствует об активации Т-клеточного звена иммунитета. Иммунные клетки в узлах активно размножаются и развиваются, что приводит к функциональной гиперплазии (увеличению количества) лимфоидной ткани. У здоровых людей могут быть увеличены до 5 групп лимфоузлов, что не считается патологией. Окончание –ит в слове лимфаденит означает воспалительные изменения в ткани лимфоузла, о которых речь пойдет ниже.
Причины
В подавляющем числе случаев паховый лимфаденит вызывают патогенные и условно-патогенные микроорганизмы. Они проникают в лимфоузлы из очага воспаления, который локализуется в наружных половых органах, промежности либо в тканях нижней конечности. К основным возбудителям лимфаденита относятся:
- стафилококки;

- стрептококки;
- микобактерии туберкулеза;
- хламидии;
- иерсиния пестис (чумная палочка);
- франсиелла туляренсис (возбудитель туляремии);
- риккетсии;
- вирус клещевого энцефалита;
- ВИЧ;
- спирохеты.
Как правило, воспаление паховых лимфоузлов развивается на фоне основного заболевания, как проявление диссеминации возбудителя с током лимфы. К появлению лимфаденита приводят следующие состояния:
- фурункулы нижней конечности и промежности;
- инфицированные ссадины, порезы, раны;
- нагноившиеся трофические язвы;
- остеомиелит костей нижних конечностей;
- рожистое воспаление кожи нижних конечностей, нижней половины живота, ягодиц;
- венерические заболевания (сифилис);
- грибковое поражение ногтей и кожи стоп;
- флегмона или абсцесс в тканях нижней конечности и промежности.
Иногда лимфаденит – это один из признаков растущей опухоли лимфоидной или иных тканей:
- лимфомы;
- лимфогранулематоза;
- метастазов меланомы, расположенной на нижних конечностях, промежности, ягодицах;
- метастазов опухолей наружных половых органов.
В каждой половозрастной группе можно выделить наиболее частые причины лимфаденита:
- у детей – инфицированные ссадины и раны нижних конечностей, опухоли лимфоидной ткани, остеомиелит;
- у женщин – половые инфекции (сифилис, хламидиоз), гнойные процессы вульвы (вульвит, бартолинит), инфицированные трофические язвы нижних конечностей, рожистое воспаление кожи;
- у мужчин – венерические болезни (сифилис, хламидиоз), воспалительные заболевания наружных половых органов (баланопостит, уретрит), фурункулы на ягодицах, нижних конечностях, опухоли лимфоидной ткани.
Что происходит в лимфоузлах
Воспаление независимо от причины всегда протекает по однотипному сценарию. Любой из перечисленных выше факторов (вирусы, бактерии, клетки опухоли) повреждают структуры лимфоузла, в результате чего из поврежденных клеток выделяются биологически активные вещества. Последние запускают целый каскад ответных реакций, призванных прекратить дальнейшее распространение патогена. К ним относятся:
- расширение сосудов, приводящее к застою крови в области лимфоузла;
- увеличение сосудистой проницаемости для плазмы крови и иммунных клеток;
- выход жидкой части крови в ткань лимфоузла с формированием отека;
- миграция лейкоцитов из кровяного русла в полость лимфатического узла.
Казалось бы, лимфоузлы наполнены иммунными клетками, почему они не в состоянии сами справиться с возбудителем? Дело в том, что Т-лимфоциты работают в тесном сотрудничестве с другими иммунными клетками и без их помощи «не видят» врага. Кроме того, их основная функция – это уничтожение собственных клеток организма, в которых произошли какие-либо изменения. За противомикробную защиту отвечают нейтрофилы и моноциты крови, именно они в большом количестве устремляются в очаг воспаления на сигнал бедствия.
Дальнейшее развитие событий зависит от того, на какой стадии удастся уничтожить противника:
- серозное воспаление заканчивается на стадии формирования отека и активации иммунитета;
- гнойное – при гибели большого количества нейтрофилов, клеток лимфоузла и бактерий;
- флегмона – при гнойном расплавлении капсулы лимфоузла и распространении процесса на прилежащую подкожно-жировую клетчатку.
Клиническая картина
Увеличение лимфоузлов — это основной клинический признак пахового лимфаденита. Они выпирают из-под кожи в виде округлых образований (шишка на сгибе ноги в паховой области), кожа над ними нормальная или гиперемированная, они болезненны при пальпации. Общая закономерность такова, что чем больше выражен деструктивный процесс в лимфоузлах, тем хуже состояние больного.
Гнойный лимфаденит сопровождается выраженными болями в паху, из-за которых больной вынужден ограничивать движения в тазобедренном суставе. Любая попытка отвести конечность растягивает паховую связку и причиняет ему существенные страдания. Ограниченная гнойная полость иногда самостоятельно вскрывается с истечением из нее желто-зеленой густой массы. При дальнейшем распространении процесса с формированием флегмоны общее состояние больного резко ухудшается:
- у него поднимается температура до 39-40 градусов С
- ломит мышцы и суставы, болит голова, отсутствует аппетит.
В начале процесса воспаленные лимфоузлы подвижны и не спаяны с подлежащими тканями. Постепенно процесс захватывает подкожно-жировую клетчатку и капсулу соседних узлов, в результате чего формируются неподвижные болезненные пакеты лимфоузлов. Кожа над ними обычно изменена – она приобретает багрово-синюшную застойную окраску, которая длительное время сохраняется в виде пятна гиперпигментации.
Описанная клиническая картина – это результат воздействия неспецифической микрофлоры (стафило-, стрептококков, кишечной палочки, протея, клебсиеллы). Специфические возбудители вызывают характерное только для них изменение в тканях, рассмотрим которое ниже. Большинство перечисленных заболеваний встречаются как во взрослом, так и в детском возрасте. Особенности пахового лимфаденита у детей – это бурная реакция лимфоидной ткани на воспаление с выраженным увеличением лимфоузлов.
Болезнь кошачьей царапины — фелиноз
Заболевание развивается через 1-2 недели после царапины или укуса кошки (чаще всего бездомных котят), инфицированной одним из патогенных видов хламидий. На месте зажившей ссадины образуется красное пятно, которое постепенно трансформируется в небольшую кожную язвочку. Еще через пару недель развивается регионарный лимфаденит, формируется крупный бубон. Состояние больного к этому времени резко ухудшается, у него появляются высокая лихорадка и признаки выраженной интоксикации.
Заболевание развивается медленно, нагноение бубона происходит спустя 2-3 недели. Нередко в нем формируется свищ, через который наружу выделяется густой зеленоватый гной. Для подтверждения диагноза важен контакт с кошкой в анамнезе, длительное течение болезни, обнаружение антител в крови больного. Подробнее о симптомах и лечении фелиноза.
Туберкулез
Микобактерии туберкулеза попадают в паховые лимфоузлы довольно редко, обычно из желудочно-кишечного тракта, костей и кожи нижних конечностей, половых органов. Они хорошо защищены от иммунной агрессии организма и свободно путешествуют по лимфатическим сосудам с током лимфы. Микобактерии оседают в одном или нескольких лимфоузлах одной группы и вызывают в них специфическое воспаление.
При туберкулезном поражении выделяют 3 типа лимфаденита:
- Инфильтративный – в лимфоузлах происходит усиленное размножение Т-лимфоцитов, они существенно увеличивают объем узла и делают его консистенцию плотной. Течение болезни доброкачественное, узлы малоболезненны, не спаяны с окружающими тканями, кожа над ними не изменена.
- Казеозный – в полости лимфоузлов происходит распад ткани с нагноением и образованием творожистой крошковидной массы (казеозного некроза). Внешне они увеличиваются в размерах, становятся плотными, болезненными, спаиваются с подлежащими тканями и кожей. Кожа в месте воспаления краснеет, в ряде случаев на ее поверхности формируются отверстия (свищи), которые сообщаются с полостью лимфоузла. Через них выходят гной и казеозные массы наружу, заживление их происходит медленно, через образование рубца.
- Индуративный – характеризуется длительным течением, слабой выраженностью воспалительного процесса и преобразованием лимфоидной ткани в рубцовую. Лимфоузел уменьшается в размерах, становится неподвижным, очень плотным. Болезненность при пальпации умеренная или слабая, постепенно она сходит на нет.
Туберкулезный лимфаденит сопровождается невысоким повышением температуры, повышенной утомляемостью, слабостью, похуданием. Диагноз подтверждают выделением из содержимого узла микобактерий туберкулеза (см. как передается туберкулез).
Паховый лимфогранулематоз
Паховый лимфогранулематоз – это наиболее распространенная форма хламидийной инфекции на территории Европы. Заражение происходит при незащищенных сексуальных контактах. Первоначально на половых органах формируется небольшая безболезненная эрозия, которая быстро заживает без лечения. Спустя 1,5-2 месяца в паху увеличивается один или несколько лимфоузлов, они спаиваются между собой, с тканями, кожа над ними краснеет.
Постепенно узлы размягчаются, на их поверхности формируются сквозные отверстия, через которые выделяется наружу желто-зеленый гной. В момент нагноения состояние больного ухудшается: у него повышается температура тела и возникают проявления интоксикации. В исходе болезни в ряде случаев формируется слоновость – выраженный отек всей нижней конечности на стороне поражения из-за нарушения оттока лимфы. Диагноз подтверждают обнаружением в крови специфических противохламидийных антител.
Сифилис
Паховый лимфаденит у мужчин и у женщин зачастую вызывает бледная трепонема – возбудитель сифилиса. Увеличение лимфоузлов происходит на первой стадии болезни, через несколько недель от заражения, которое происходит половым путем. На месте внедрения инфекции формируется безболезненный плотный бугорок до см в диаметре. В течение 7-10 дней увеличиваются паховые лимфоузлы, обычно с обеих сторон.
Все изменения носят незаметный для больного характер, так как не приносят никакого дискомфорта. Диагностика болезни проводится путем обнаружения в крови специфических антител и подвижных трепонем в мазках из генитального тракта.
Бубонная форма чумы
Заболевание редко встречается в современном мире, но естественные очаги циркуляции возбудителя по сей день существуют в странах средней Азии (Узбекистан, Таджикистан). Усиление миграционных процессов повышает риск заноса чумы в нашу страну, поэтому существует определенная эпидемиологическая настороженность в ее отношении. Заболевание передается через укус блохи или крысы, после чего человек становится заразен для окружающих.
Чаще всего чума протекает с формированием бубонов неподалеку от места вхождения инфекции. Бубон – это крупный (3-5 см) воспаленный лимфоузел, в полости которого происходит выраженный распад тканей и нагноение. При чуме его контуры нечеткие, он быстро спаивается с окружающими тканями, кожа над ним багрово-синюшная. Общее состояние больного крайне тяжелое, его изматывает высокая лихорадка и общая интоксикация организма. Подтверждение диагноза проводится путем бактериологического посева на питательные среды материала от больного (крови, отделяемого из бубона).
Бубонная форма туляремии
В нашей стране заболевание встречается в степных и лесостепных зонах (Башкирия, Смоленская область, Оренбургская область, Дагестан). Заражение происходит при контакте со шкурками грызунов и через укусы кровососущих насекомых. Бубон формируется неподалеку от места внедрения возбудителя.
Туляремийный бубон имеет четкие контуры, не спаян с кожей и соседними лимфоузлами. Он медленно увеличивается в размерах, нагноение возникает не ранее 3-й недели от заражения, обратное развитие процесса также длительное. Состояние больного страдает умеренно, болевые ощущения в паху терпимые и не нарушают активности человека. Диагноз подтверждают обнаружением в крови антител к возбудителю и аллергической пробой с туляремийным токсином.
Опухолевое поражение
Изолированное увеличение паховых лимфоузлов возникает при метастазировании в них опухолей из близлежащих тканей и в ряде случаев – в начале лимфомы или лимфогранулематоза. Метастазы вызывают специфическое воспаление, при котором пораженный узел становится настолько плотным, что его сравнивают по твердости с деревом. Болевые ощущения при этом слабые или отсутствуют совсем, окружающие ткани в воспалительный процесс не вовлекаются.
При опухолях лимфоидной ткани увеличиваются все лимфоузлы паховой группы. Состояние больного ухудшается медленно, постепенно, характерна выраженная слабость и похудание. Повышение температуры до 38-39 градусов С происходит при распаде опухолевой ткани, при лимфогранулематозе лихорадка переносится легко. Диагноз подтверждают цитологическим исследованием содержимого лимфоузла – в нем обнаруживаются атипичные клетки.
Диагностика
Диагноз болезни устанавливается на основании анамнеза, жалоб больного, осмотра и пальпации паховой области. Для установления причины лимфаденита доктор использует лабораторные тесты и инструментальные методы исследования.
Анамнез и жалобы
Начало болезни может быть острым и постепенным, что зависит от особенностей возбудителя. Играют важную роль данные о незащищенном сексе, травмах нижних конечностей, контактах с кошкой, наличии в ближайшем окружении больных туберкулезом или сифилисом. Больные предъявляют жалобы на:
- дискомфорт в области паха;
- увеличение паховых лимфоузлов;
- болевые ощущения при ходьбе, движениях в тазобедренном суставе;
- чувство жара и напряженности в паху;
- покраснение кожи над паховыми узлами;
- образование на коже свищей, через которые выделяется гной/жидкость/творожистая масса.
Осмотр и пальпация
При осмотре паховой области доктор обращает внимание на размер лимфоузлов, их подвижность, выраженность воспалительного процесса. Об активном воспалении говорят такие признаки, как:
- резкая болезненность лимфоузла при пальпации;
- выраженный отек тканей, окружающих лимфоузел;
- неподвижность узла из-за его сращения с окружающими тканями;
- плотноэластическая консистенция лимфоузла;
- ярко-красный цвет кожи над измененным узлом.
Размягчение центра воспаленного узла – это признак сформировавшейся гнойной полости внутри него. Если его стенка самопроизвольно вскрывается и процесс захватывает подкожно-жировую клетчатку, то в области паха обнаруживается болезненный участок уплотнения без четких границ – флегмона. Свищевые ходы на коже выглядят, как отверстия, через которые выделяется гной и некротические массы.
При опухолевом процессе воспаление выражено в меньшей степени:
- увеличение лимфоузла незначительное;
- покраснение кожи слабое или отсутствует;
- узлы не спаиваются с подлежащими тканями;
- болевые ощущения умеренные или едва заметные;
- лимфоузлы твердые на ощупь («картофель в мешке»).
Лабораторные и инструментальные тесты
Для подтверждения диагноза врач назначает:
- общий анализ крови – при воспалительном процессе происходит снижение цветового показателя, увеличение количества лейкоцитов, ускорение СОЭ;
- биохимический анализ крови – лимфаденит вызывает увеличение в сыворотке концентрации С-реактивного белка, серомукоида, при опухолях лимфоидной ткани возникает гиперпротеинемия (избыточное содержание белка в плазме);
- общий анализ мочи – у взрослых при воспалении возможно обнаружение белка в моче, у детей – кетоновых тел;
- анализ крови на специфические антитела к возбудителям – они позволяют установить причину воспаления;
- микроскопическое исследование – изучение под микроскопом содержимого лимфоузла дает информацию о характере воспаления, возбудителе и наличии опухолевых клеток;
- бактери
