Менингит с отеком мозга прогноз
Менингит – воспаление мозговых оболочек, которое вызывают различные микроорганизмы. Воспаление оболочек головного и спинного мозга – тяжёлое заболевание. При несвоевременно начатой и неадекватной терапии оно приводит к серьёзным осложнениям или летальному исходу. В Юсуповскую больницу пациентов с признаками менингита госпитализируют круглосуточно. Неврологи проводят диагностику заболевания, делают спинномозговую пункцию и лабораторное исследование ликвора. После идентификации возбудителя менингита проводят антибактериальную терапию антибиотиками с учётом чувствительности микроорганизмов к препаратам.
Если в связи с наличием противопоказаний люмбальную пункцию в момент поступления пациента выполнить не представляется возможным, немедленно начинают эмпирическую антибиотикотерапию. Назначают те препараты, к которым чувствительны микроорганизмы, способные вызвать воспаление мозговых оболочек. Для определения изменений клеток вещества головного мозга делают компьютерную или магнитно-резонансную томографию головного мозга. После стабилизации состояния пациента выполняют люмбальную пункцию, определяют серотип микроорганизмов, являющихся причиной воспалительного процесса и корригируют лечение.
Причины развития менингита
Чаще всего причинами менингита являются бактерии или вирусы, поражающие мягкие оболочки мозга и цереброспинальную жидкость.
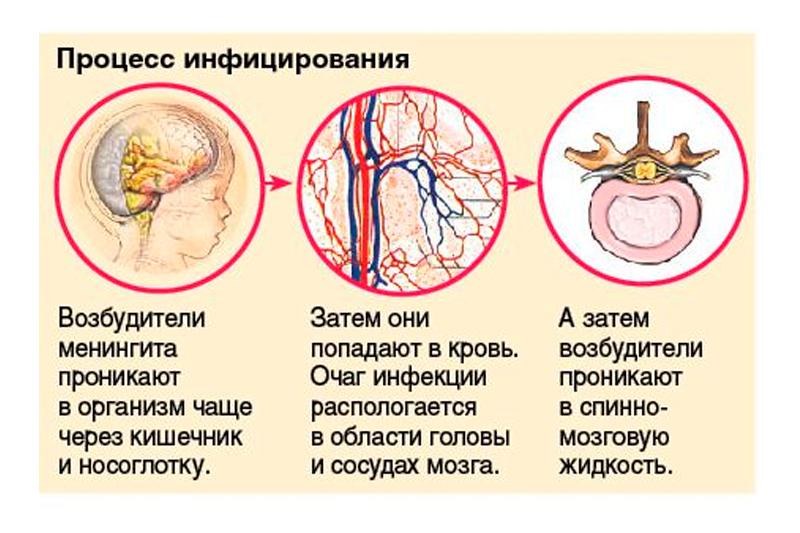
Менингит может возникать несколькими путями инфицирования. Контактный путь возникновение менингита происходит в условиях уже существующей вторичной гнойной инфекции. Развитию синусогенного менингита способствует гнойная инфекция околоносовых пазух (гайморит), отогенного — сосцевидного отростка или среднего уха (отит), одонтогенного — патология зубов. Занос инфекционных агентов в мозговые оболочки возможен лимфогенным, гематогенным, чрезплацентарным, периневральным путями, а также в условиях ликвореи при открытой черепно-мозговой травме или спинномозговой травмы, трещине или переломе основания черепа.
У детей причиной менингита становятся преимущественно энтеровирусы, проникающие в организм через еду, воду, грязные предметы. Заболевание может передаваться при родах, воздушно-капельным путём, через слизистые оболочки, грязную воду, пищу, укусы грызунов и насекомых.
Возбудители инфекции, попадая в организм через входные ворота (бронхи, ЖКТ, носоглотка), вызывают воспаление (серозного или гнойного типа) мозговых оболочек и прилегающих тканей мозга. Последующий их отек приводит к нарушению микроциркуляции в сосудах мозга и его оболочках, замедлению резорбции цереброспинальной жидкости и ее гиперсекреции. При этом повышается внутричерепное давление, развивается водянка мозга. Возможно дальнейшее распространение воспалительного процесса на вещество мозга, корешки черепных и спинномозговых нервов.
Разновидности менингита у взрослых
Различают первичные и вторичные менингиты. Первичный менингит развивается при поражении мозговых оболочек микроорганизмами, которые проникли в организм из внешней среды. Причиной вторичного менингита являются очаги инфекции в других органах, из которых возбудители инфекции проникают в мозговые оболочки с кровью, лимфой или спинномозговой жидкостью.
От чего бывает менингит у взрослых? В зависимости от вида инфекционных агентов выделяют разновидности менингита у взрослых, вызванные бактериями, вирусами, простейшими, паразитами, грибками. Менингит может развиться при проникновении в организм следующих бактерий:
- менингококков;
- пневмококков;
- гемофильной палочки;
- стафилококков;
- синегнойной палочки.
Вирусные менингиты вызывают:
- энтеровирусы Коксаки и ЕСНО;
- вирус эпидемического паротита;
- аренавирусы;
- аденовирусы;
- цитомегаловирусы;
- вирус Эпштейна-Барр (возбудитель инфекционного мононуклеоза);
- вирусы кори и герпеса;
- вирус иммунодефицита человека.
Заболевание может иметь характер течения:
- молниеносный;
- острый (до 4 недель);
- затяжной (до 3 месяцев);
- хронический (более 3 месяцев);
- рецидивирующий;
- осложнённый.
По форме тяжести заболевания различают – среднетяжёлое, тяжёлое, очень тяжёлое течение менингита. Осложнения менингита подразделяются на интракраниальные (отёк головного мозга, субдуральный выпот, синдром неадекватной секреции антидиуретического гормона, гипоталамическая дисфункция, гидроцефалия, синдромы вклинения, дислокационный синдром) и общеинфекционные (септический шок, синдром диссеминированного внутрисосудистого свёртывания, синдром полиорганной недостаточности).
Симптомы менингита головного мозга
Невзирая на то, что менингиты вызывают разные возбудители инфекции, в клинической картине заболевания преобладают общие симптомы, объединяемые понятием «менингеальный» синдром: ригидность затылочных мышц, симптом Кернига, верхний, средний и нижний признаки Брудзинского. Менингиты чаще начинаются остро. Симптомам воспаления мозговых оболочек предшествуют общие признаки инфекционного заболевания:
- лихорадка;
- слабость;
- боли в мышцах суставах.
При менингококковой инфекции первым проявлением заболевания может быть геморрагическая сыпь, при пневмококковой – катаральные явления, воспаление лёгких или среднего уха, при энтеровирусной – диспепсические расстройства. Менингит, вызванный вирусом эпидемического паротита, возникает на фоне воспаления слюнной железы.
Наиболее ранним и ярким признаком менингита является головная боль диффузного характера. Она быстро нарастает, приобретает распирающий характер и достигает такой интенсивности, что взрослые пациенты стонут, а у детей появляется «мозговой» крик. Вскоре начинается тошнота и рвота, которая не связана с приёмом пищи и не приносит облегчения.
Головная боль может усиливаться при перемене положения тела, от звуковых и зрительных раздражителей. У больных менингитом отмечается общая гиперестезия кожи. Пациенты обычно лежат на боку, поджав ноги к животу. При осмотре выявляется ригидность мышц затылка, симптомы Брудзинского, Кернига и Нери. Часто определяется разница в высоте рефлексов с обеих сторон, пирамидные знаки. В более поздние сроки заболевания могут развиться неполные параличи черепных нервов или конечностей, нарушения сознания вплоть до развития мозговой комы, мозжечковые расстройства.
Решающим для подтверждения диагноза менингита является исследование цереброспинальной жидкости. Его врачи Юсуповской больницы проводят при поступлении пациента в клинику неврологии. По показаниям выполняют применяют дополнительные методы исследования:
- рентгенографию черепа и придаточных пазух носа;
- электроэнцефалографию;
- эхо-энцефалографию;
- осмотр глазного дна;
- компьютерную и ядерно-магниторезонансную томографию.
При цереброспинальной пункции определяют давление цереброспинальной жидкости, проводят ликвородинамические пробы Стуккея и Квеккенштедта, определяют прозрачность и цвет ликвора. В осадке спинномозговой жидкости определяют количество и состав клеток, наличие микрофлоры. Проводят биохимические и микробиологические исследования.
Менингококковый менингит характеризуется острым началом. У пациентов повышается температура тела, возникает озноб. В первый-второй день заболевания появляется геморрагическая сыпь. В это же время начинаю определяться менингеальные симптомы. Спинномозговая жидкость мутная, желтоватого или молочного цвета. Ликвор содержит несколько тысяч нейтрофилов в одном миллилитре. В их цитоплазме видны характерные бобовидные диплококки. При посеве выделяют культуру возбудителя и определяют чувствительность к антибиотикам.
При помощи иммунологических методов в ликворе можно обнаружить антиген возбудителя. Для выявления ДНК микроорганизмов в Юсуповской больнице используют полимеразную цепную реакцию. В периферической крови определяются резко выраженные островоспалительные изменения. Если не проводить соответствующего лечения, летальность при менингите достигает 50%. При своевременной терапии погибает не более 5% больных тяжелыми формами менингококцемии, которые осложнены инфекционно-токсическим шоком, проявляющимся слабо выраженными признаками поражения мозговых оболочек.
Пневмококковый менингит часто развивается у пациентов с отитом, синуситом или пневмонией. В половине случаев он протекает как первичная инфекция. Заболевание начинается остро, менингеальный синдром выявляется несколько позже, чем при менингококковом менингите. Даже при условии ранней госпитализации пациента заболевание быстро прогрессирует, рано появляются расстройства сознания, судороги, нередко парезы черепных нервов и половины туловища. Спинномозговая жидкость гнойная, в ней обнаруживаются расположенные вне клеток диплококки.
Менингитом, вызываемым гемофильной палочкой, чаще болеют дети до одного года. Заболевание начинается остро или постепенно, с катаральных явлений и лихорадки. Менингеальные признаки появляются на 2-5 день болезни. У детей появляется срыгивание или рвота, немотивированный пронзительный крик. У малышей выбухает и прекращает пульсировать родничок.
Большинство вирусных менингитов начинается начинаться с симптомов, свойственных соответствующей инфекции. Клиническая картина менингита появляется позже. Иногда менингит развивается с первых дней инфекционного заболевания. У пациентов незначительно повышается температура тела. Менингеальные симптомы появляются на со второго по третий или с пятого по седьмой дни с момента начала заболевания. Они выражены умеренно, часто не в полном объёме. Расстройства сознания наблюдаются только при вирусных менингоэнцефалитах. После спинномозговой пункции и эвакуации 4-8 мл цереброспинальной жидкости пациенты сразу же ощущают выраженное облегчение.
Цереброспинальная жидкость прозрачная. В ней количество клеточных элементов измеряется десятками или сотнями. Более 90% лейкоцитов составляют лимфоциты. Содержание глюкозы может быть повышенным или нормальным. Количество белка понижается (разведенный ликвор) или незначительно повышается. При посеве спинномозговая жидкость стерильная. В ней можно обнаружить антигены вирусов или антитела, а методом полимеразной цветовой реакции наличие вирусной нуклеиновой кислоты.
Лечение менингита
Лечение больных той или иной формы менингита начинают на догоспитальном этапе. Перед транспортировкой пациенту вводят седативные препараты и анальгетики, при отсутствии признаков обезвоживания – лазикс. Если имеется подозрение на бактериальный менингит, внутримышечно вводят 3-4 000 000 ЕД пенициллина. При наличии судорог назначают противосудорожные препараты. Если имеются признаки шока или отёка головного мозга с дислокацией, пациентов госпитализируют реанимационной службой.
При поступлении пациента с менингитом в Юсуповскую больницу после взятия проб ликвора и крови для исследования начинают антибактериальную терапию. Комплексное лечение включает ликвидацию и профилактику развития отёка мозга, дезинтоксикацию. Неврологи индивидуально подходят к лечению каждого пациента, учитывают характер возбудителя, тяжесть заболевания, выраженность симптомов, возраст пациента, наличие сопутствующей патологии и осложнений.
При выборе средств лечения, которые воздействуют на возбудителя менингита, учитывают видовую или индивидуальную чувствительность микроорганизмов и их биологическую доступность. Препаратами выбора являются аминогликозиды, пенициллины и цефалоспорины третьего поколения. В зависимости от вида возбудителя используют хлорамфеникол, амикацин, рифампицин, ванкомицин, бисептол, фторхинолоны, меропенем. При вирусных менингитах антибактериальные препараты не назначают, поскольку они бесполезны.
Для лечения и профилактики отёка мозга используют лазикс, урегит, диакарб. В тяжёлых случаях менингита пациентам назначают глюкокортикоидные гормоны. Дегидратацию сочетают с введением жидкости через рот, через зонд и внутривенно. Проводят оксигенотерапию путём ингаляции кислородно-воздушной смеси. По показаниям пациентов переводят на искусственную вентиляцию лёгких.
Используют препараты, улучшающие мозговой кровоток, антиоксиданты, антигипоксанты, ноотропы. Если имеются показания, применяют противосудорожные средства. Пациентов выписывают из клиники неврологии после полного обратного развития менингеальной и общемозговой симптоматики, при отсутствии в цереброспинальной жидкости микроорганизмов. При менингококковой инфекции выписка пациентов проводится после получения отрицательных результатов бактериологического исследования носоглоточной слизи. В неосложнённых случаях менингита пациенты проходят курс лечения в стационаре в течение 20 дней.
После выписки они находятся под наблюдением невролога Юсуповской больницы. В течение месяца больные продолжают лечение амбулаторно. Выздоравливающим рекомендуют избегать излишних физических и психоэмоциональных нагрузок, избыточного воздействия солнечных лучей, инсоляции, ограничить количество соли, исключить употребление алкоголя. После перенесенного менингита людям рекомендуют ограничить работу, связанную с повышенной концентрацией внимания, быстротой реакции, возможностью развития нестандартных ситуаций. Записаться к неврологу можно по телефону Юсуповской больницы.
Источник
Менингит — это воспалительный процесс, при котором поражаются мозговые оболочки. Менингит представлен несколькими формами, каждая из них опасна для жизни пациента и требует незамедлительного врачебного вмешательства. В большинстве случаев воспаление мозговых оболочек развивается на фоне попадания в организм инфекционных возбудителей. Для данного патологического процесса, независимо от этиологии, характерно наличие общеменингиальной симптоматики, общевоспалительных признаков, а также воспалительных элементов в спинномозговой жидкости. При диагностике менингита осуществляется анализ клинической картины, а также проводится ряд дополнительных исследований, ключевым среди которых считается люмбальная пункция, по ее результатам можно уточнить форму менингита и определиться с оптимальной тактикой лечения.
Содержание статьи:
- Классификация менингитов
- Этиология и патогенез менингита
- Пути проникновения инфекции в организм
- Клиническая картина менингита
- Диагноз и дифференциальный диагноз менингита
- Лечение менингита
- Прогноз при менингите
- Профилактика менингита

Классификация менингитов
На сегодняшний день нет единой классификации менингитов, в клинической практике воспаления мозговых оболочек разделяются одновременно по нескольким критериям.
По этиологии:
- бактериальные (стафилококки, микобактерии туберкулеза, стрептококки);
- грибковые (криптококки, грибы рода Кандиды);
- протозойные (при токсоплазмозе, малярии);
- вирусные (при герпесе, коре, краснухе, ВИЧ, ЕСНО).
По характеру воспалительного процесса:
- серозный (развивается при инфекционных болезнях);
- гнойный (при наличии высокого уровня лейкоцитов в спинномозговой жидкости).
По патогенезу:
- первичные (развитие воспалительного процесса в мозговых оболочках происходит самостоятельно, при отсутствии общего инфекционного поражения организма или местного инфицирования какого-либо органа);
- вторичные (развиваются на фоне локального или общего инфекционного заболевания).
По распространенности процесса:
- ограниченные;
- генерализированные.
По локализации процесса:
- конвекситальные;
- диффузные;
- локальные;
- базальные.
По темпу течения заболевания:
- острые (к ним относятся и молниеносные);
- подострые;
- хронические;
- рецидивирующие.
По степени тяжести выделяют формы:
- легкая;
- средняя;
- тяжелая;
- крайне тяжелая.
Этиология и патогенез менингита
Этиологическими факторами, запускающими механизм развития менингита, могут выступать:
- бактериальные возбудители (пневмококк, стафилококк, менингококк, кишечная палочка, стрептококк, микобактерии туберкулеза);
- грибы (криптококки, кандиды);
- вирусы (краснухи, кори, Коксаки, ВИЧ, ЕСНО, герпеса).
В некоторых случаях воспаление мозговых оболочек развивается в результате осложнений гельминтозов и внедрения в организм простейших микроорганизмов.
Пути проникновения инфекции в организм
- Инфекционные агенты могут проникнуть в мозговые оболочки различными путями, но чаще всего первичный очаг воспаления, и как следствие входные ворота для инфекции, локализируется в носоглотке. Далее инфекция вместе с кровотоком перемещается в оболочки мозга. Как правило, распространение инфекции по организму посредством кровотока характерно при наличии хронических очагов инфекции (синусит, отит, холецистит, фурункулез, пневмония и пр.).
- Также существует контактный путь внедрения инфекционного возбудителя в мозговые оболочки. Такой вариант развития менингита может произойти при нарушении целостности костей черепа и проникновении гноя в полость черепа в результате остеомиелита на фоне гнойных синуситов, воспаления глазного яблока и орбиты, а также при врожденных пороках развития ЦНС, после люмбальных пункций, при дефектах мягких тканей головы и при кожных свищах.
- В редких случаях инфекция может распространиться на мозговые оболочки через лимфатические сосуды полости носа.
Данным заболеванием могут страдать пациенты любого возраста, но чаще всего менингит развивается у детей, причиной этого является несовершенство гематоэнцефалического барьера (функция организма, задача которой защита нервной системы человека от чужеродных веществ) и недостаточное развитие иммунитета.
Немаловажную роль в развитии менингита играют предрасполагающие факторы, к числу которых относятся: инфекционные заболевания, черепно-мозговые травмы, внутриутробные патологии плода, вакцинация и пр.
При проникновении патогенных микроорганизмов в центральную нервную систему происходит поражение мягких оболочек головного и спинного мозга. В большинстве случаев патологический процесс распространяется на мягкую и паутинную оболочки, но также возможно поражение твердой мозговой оболочки, корешков черепно-мозговых и спинномозговых нервов и верхних отделов головного мозга.
Воздействие воспалительного процесса на мозговые оболочки может спровоцировать множество осложнений со стороны большинства органов и систем, в частности надпочечниковую, почечную, дыхательную и сердечную недостаточность, а в некоторых случаях приводит к летальному исходу.
Клиническая картина менингита
Независимо от этиологических факторов и механизмов развития данной патологии, клинической картине менингита свойственны стандартные проявления: менингиальный синдром в совокупности с характерными изменениями в ликворе, а также общеинфекционная симптоматика.
Менингиальный синдром развивается в результате раздражения и воспалительных реакций в мозговых оболочках и клинически проявляется общемозговым симптомокомплексом и собственно менингиальной симптоматикой. К числу общемозговых симптомов относится головокружение, головная боль, свето- и звукобоязнь. Первые проявления менингиальных признаков, как правило, возникают на 2-3 сутки после начала заболевания и выражаются в следующем: ригидность мышц затылка, симптомы Брудзинского, Кернига, Лесажа и пр. Невозможность пассивного сгибания головы (регидность затылочных мышц) является первым и постоянным признаком воспаления мозговых оболочек.
Помимо этого, существует отдельная группа симптомов, которая состоит из характерных болевых ощущений, диагностируемых в процессе пальпации и перкуссии определенных целевых точек. При менингите пациенты ощущают боль, если им надавить на глазные яблоки через сомкнутые веки, на переднюю стенку наружного слухового прохода, при простукивании черепа и пр.
Клинике менингита у детей раннего возраста свойственна слабовыраженность, поэтому при обследовании ребенка с подозрением на воспалительный процесс в головном мозге и в частности на менингит, обращают внимание на напряжение, выбухание и пульсацию большого родничка и на ряд других симптомов.
Немаловажным элементом клинической картины менингита является наличие характерных изменений в спинномозговой жидкости. О воспалении мозговых оболочек свидетельствует клеточно-белковая диссоциация в ликворе. В процессе исследования гнойного менингита ликвор имеет мутный цвет, отмечается повышенное давление цереброспинальной жидкости, а в ее содержании определяется большое количество белковых клеток.
У пациентов преклонного возраста симптомы имеют атипичный характер, что проявляется в слабовыраженных головных болях или их полном отсутствии, сонливости, треморе конечностей и головы, а также психических расстройствах.
Диагноз и дифференциальный диагноз менингита
Главным диагностическим методом при исследовании менингита будет люмбальная пункция, поскольку исследование спинномозговой жидкости позволяет выявить менингит даже с минимальными клиническими проявлениями. Данное исследование выполняется только в условиях стационара и после предварительной диагностики, которая включает сбор анамнеза, пальпацию, перкуссию, выявление менингиальных и общемозговых признаков, а также исключение противопоказаний. В большинстве случаев исследование ликвора позволяет определить этиологию заболевания и назначить целесообразное лечение.Основной задачей дифдиагностики является исключение других заболеваний с похожей симптоматикой, в частности менингизма. Отличительная черта менингизма — отсутствие общеинфекционных симптомов на фоне менингиального синдрома.
Лечение менингита
Менингит является прямым показанием к госпитализации пациента. Терапевтическая тактика имеет этиотропный характер и направлена на устранение первичного очага инфекции. Эффект от этиотропного лечения подлежит оценке посредством анализа клинических данных и результатов микроскопического исследования ликвора.
В процессе лечения бактериального менингита, как у детей, так и у взрослых, основной упор в медикаментозной терапии делается на назначение антибактериальных препаратов в больших дозах. Выбор антибиотика зависит от возбудителя инфекции.
При вирусном происхождении воспалительного процесса актуально применение противовирусных препаратов, в частности виферона. А при грибковой этиологии менингит лечится противомикозными препаратами.
Наряду с терапевтическими мероприятиями, направленными на ликвидацию причины заболевания, очень важно применение дезинтоксикационной и общеукрепляющей терапии.
С целью профилактики судорог рекомендовано применение литических смесей (пипольфен, аминазин, новокаин). Если течение менингита осложнилось отеком мозга или синдромом Уотерхауса-Фридериксена, целесообразно применение кортикостероидов (дексаметазон). Также при необходимости осуществляется симптоматическое лечение болевых ощущений и гипертермии.
Прогноз при менингите
Прогноз данного заболевания зависит от причины его развития и своевременности терапевтических мероприятий. Иногда после лечения воспаления мозговых оболочек у пациентов может остаться головная боль, нарушение слуха, зрения, ликворная гипертензия и пр. Если вовремя не диагностировать и не приступить к лечению, менингит может закончиться летальным исходом.
Профилактика менингита
Для профилактики данного заболевания необходимо вести здоровый образ жизни, закаляться, своевременно санировать очаги острой и хронической инфекции, а также при малейших подозрениях на заболевание незамедлительно обращаться к специалисту.
Источник
