Кт при отеке мозга описание
Краткое описание процедуры
Время проведения: 10-35 минут
Необходимость применения контрастирующего вещества: по назначению врача
Необходимость подготовки к исследованию: нет
Наличие противопоказаний: да
Ограничения: имеются
Время подготовки заключения: до 1 часа
Дети: старше 14 лет
Что представляет собой отек мозга?
Отеком мозга является процесс, характеризующийся чрезмерным накоплением в клетках и межклеточном пространстве головного мозга жидкости. В результате этого мозг растет в размерах и сдавливается в ограниченном пространстве, в следствие чего растет внутричерепное давление, появляется гипоксия, пережимаются кровеносные сосуды и массово гибнут нервные клетки мозга.
Данная патология является вторичной и чаще всего подразумевает неблагоприятный исход.
Отек мозга классифицируют на:
цитотоксический, который возникает из-за недостатка поступления АТФ и кислорода, и как следствие, повышения осмотического давления внутри клетки и чрезмерному поступлению в нее воды. Чаще всего встречается при ишемии на фоне ишемическго инсульта и разнообразных отравлениях;
вазогенный, при котором на пораженных участках мозговой ткани вследствие циркуляторных нарушений расширяются кровеносные сосуды и в них растет давление. Из-за этого процесса жидкостные кровяные компоненты проникают сквозь стенку сосуда и проникают в мозговую ткань. Часто такой вид отека встречается при опухолях, после черепно-мозговых травм, геморрагического инсульта и в результате прочих патологий;
интерстициальный, возникающий при гидроцефалии. Гидроцефалией называется расширение желудочков мозга, основной причиной которого является чрезмерная выработка ликвора и его дальнейшее скопление в полостях мозга. Заболевание может развиться как следствие перенесенного менингита, энцефалопатий, травм мозга, острого нарушения мозгового кровообращения, а также внутриутробных инфекций, если речь идет о гидроцефалии у маленького ребенка.
Симптомы и причины отека мозга
Основными причинами патологии являются:
сотрясения, гематомы, ушибы и другие последствия травм;
опухолевые заболевания;
энцефалит и другие перенесенные воспалительные заболевания;
родовая травма;
кровоизлияние в следствие разрыва аневризмы и по прочим причинам;
ишемия мозга и сопутствующие нарушения;
острые инфекционные процессы, например, скарлатина;
отравления и интоксикации.
К симптомам заболеваниям относят наличие у пациента:
головной боли;
судорожного синдрома;
помрачнения сознания;
нарушений движения конечностей;
зрительных, речевых расстройств;
падения артериального давления.
Как визуализируется отек мозга на КТ снимках?
В настоящее время одна из ключевых ролей в диагностике отека мозга принадлежит КТ. Получая послойные снимки головного мозга, данная методика позволяет визуализировать признаки патологии, к которым относят деформацию желудочковой системы мозга, уменьшенное пространство между костной тканью черепа и мозгом, сдавление желудочков. КТ позволяет точно определить область локализации, выраженность, распространенность отека, установить причины патологии, выявить признаки компрессии головного мозга.

Вазогенный, интерстициальный и цитотоксический отек головного мозга на КТ снимках характеризуется пониженной плотностью, которая численно выражается 18-29 единиц по шкале Хаунсфилда, в то время как нормальная плотность белого вещества мозга составляет 25-35 ед. и серого вещества – 35-55 ед.
Другими признаками патологии являются изменение величины или исчезновение на снимке желудочков и субарахноидальных щелей.
Отметим важную роль КТ в диагностике гидроцефалии, которая также характеризуется патологическим заполнением мозговых тканей жидкостью. Гидроцефалия головного мозга на КТ изображениях выглядит как расширение желудочков мозга. При этом их ширина на коронарных и аксиальных срезах сравнивается с нормой – ширина передних рогов не должна быть более 12-14 мм у пациентов среднего возраста, 15-16 мм у пациентов пожилого возраста. Также существуют специальные желудочковые индексы, на основании которых может быть достоверно диагностирована данная патология. Помимо этого, для понимания характера этого нарушения (окклюзионная либо заместительная) измеряют ширину латеральных ликворных пространств. В первом случае ликворные пространства являются суженными, желудочки резко расширены и имеют вздутый вид, а угол между боковыми желудочками мозга в коронарной проекции является меньшим, чем 110 градусов. При угле более 110 градусов, равномерно расширенном наружном и внутреннем ликворном пространстве можно диагностировать атрофические мозговые нарушения.
Также при помощи КТ можно отслеживать изменения объемов мозга и диагностируемого участка отека, проводить оценку сопутствующих деформаций структур головы и выполнять динамический контроль выраженности отека и изменения величины и формы желудочков мозга.
Альтернативные методики диагностики отека мозга
Другим современным методом диагностики отека мозга является МРТ, с помощью которой точно определяют область отека, размеры и форму мозговых желудочков, цистерн головного мозга, субарахноидального пространства, а также устанавливают причину патологического процесса.
Дополнительными методиками диагностики этого нарушения являются осмотр глазного дна, ангиография и прочие.
Источник
Диагностика посттравматического отека головного мозга по КТ, МРТа) Терминология: б) Визуализация: 1. Общие характеристики посттравматического отека головного мозга: 2. Рентгенологические признаки:
3. КТ при посттравматическом отеке головного мозга: 3. МРТ при посттравматическом отеке головного мозга:
4. УЗИ при посттравматическом отеке головного мозга: 5. Ангиография: 6. Радионуклидная диагностика: 7. Рекомендации по визуализации: в) Дифференциальная диагностика посттравматического отека головного мозга: 1. Аноксическая энцефалопатия: 2. Метаболическая энцефалопатия: 3. Гипертензивный отек: 4. Менингит/энцефалит: г) Патология: 1. Общие характеристики посттравматического отека головного мозга: 2. Макроскопические и хирургические особенности: 3. Микроскопия: г) Клиническая картина посттравматического отека головного мозга: 1. Проявления: 2. Демография: 3. Течение и прогноз: 4. Лечение: д) Диагностическая памятка: е) Список литературы:
– Также рекомендуем “Травматическая ишемия и инфаркт головного мозга на КТ” Редактор: Искандер Милевски. Дата публикации: 10.3.2019 Оглавление темы “Лучевая диагностика черепно-мозговых травм (ЧМТ).”:
|
Источник
Лучевая диагностика внутричерепной опухоли – признаки на КТ, МРТОписание характеристик визуализации каждого типа опухоли головного мозга выходит за рамки данной статьи. Тем не менее, мы предоставляем краткий обзор особенностей визуализации некоторых первичных и метастатических опухолей головного мозга. а) Внутримозговые опухоли. Внутримозговые опухоли можно разделить на первичные и метастатические. Первичные опухоли включают глиомы (астроцитома, анапластическая астроцитома, мультиформная глиобластома, олигодендроглиома и эпендимома), опухоли нейронального происхождения, опухоли пинеальной области и лимфомы центральной нервной системы. Метастазы могут поражать не только паренхиму мозга, но и оболочки и свод черепа. 1. Глиомы. Глиомы составляют примерно 40% всех внутричерепных опухолей. Астроцитарные опухоли являются наиболее распространенными среди глиальных опухолей. Как правило, они имеют инфильтративный или диффузный рост, некоторые подтипы — узловой. К инфильтративным астроцитарным опухолям относятся астроцитомы, анапластические астроцитомы, мультиформные глиобластомы, олигодендроглиомы и эпендимомы. Астроцитарные опухоли с узловым ростом представлены пилоцитарной астроцитомой и субэпендимальной гигантоклеточной астроцитомой. Ключевые данные визуализации: 2. Пилоцитарные астроцитомы. Пилоцитарные астроцитомы — опухоли глиального происхождения, чаще встречающиеся у детей и молодых людей. Ключевые данные визуализации: 3. Олигодендроглиомы. Олигодендроглиомы относятся к медленно растущим опухолям, возникающим из олигодендроцитов. Ключевые данные визуализации: 4. Эпендимомы. Эпендимомы развиваются из эпендимальных клеток, которые выстилают желудочковую систему. Ключевые данные визуализации: 5. Метастазы опухолей в головной мозг. Метастазы составляют от четверти до трети всех опухолей головного мозга у взрослых. Метастазы в головной мозг часто дают следующие опухоли: рак легких, молочной железы, меланома, рак почки и желудочно-кишечного тракта и мочеполовой системы. Множественные метастазы встречаются в 60-85% случаев. Ключевые данные визуализации: б) Внемозговые опухоли. Дифференциация между внутри- и внемозговыми опухолями играет важную роль в хирургическом планировании и прогнозировании. Внемозговые опухоли, как правило, доброкачественные, такие как менингиомы, вестибулярные шванномы, опухоли гипофиза, дермоиды и эпидермоиды. К злокачественным внемозговым опухолям относятся метастазы, злокачественные менингиомы, саркомы и хордомы. 1. Менингиомы. Менингиомы являются наиболее распространенными первичными внутричерепными опухолями не глиального происхождения. Они развиваются из клеток арахноидальный оболочки и могут располагаться в любом месте, где есть эти клетки. Наиболее распространенной локализацией являются сагиттальный синус (парасагиттально), выпуклая поверхность, клиновидный гребень, ольфакторная ямка и задняя черепная ямка. Ключевые данные визуализации: 2. Вестибулярная шваннома. Вестибулярная шваннома или невринома слухового нерва — это доброкачественная опухоль, растущая из из периневрия вестибулярной части восьмого черепно-мозгового нерва. Ключевые данные визуализации: в) Аденомы гипофиза. Аденомы гипофиза составляют около 10% всех первичных внутричерепных опухолей. Они разделяются на микроаденомы (менее 10 мм) и макроаденомы (более 10 мм). Большинство аденом растут медленно и в 50% случаев гормонально активны; наиболее распространенным типом является пролактинома. Ключевые данные визуализации:
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021 – Также рекомендуем “Лучевая диагностика гидроцефалии – признаки на КТ, МРТ” Оглавление темы “Методы обследования в нейрохирургии”:
|
Источник

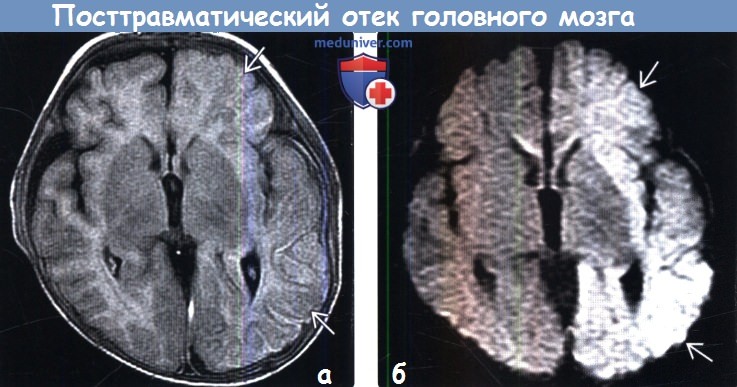
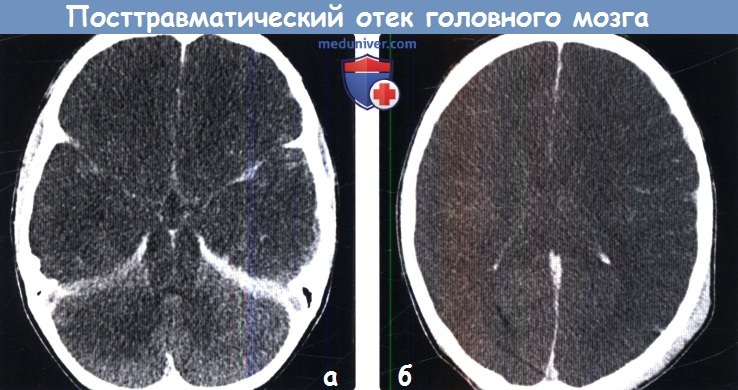 (а) Бесконтрастная КТ, аксиальный срез: у трехлетнего мальчика, который был выброшен из автомобиля при ДТП на высокой скорости будучи не пристегнутым в детском кресле определяется диффузное снижение плотности полушарий головного мозга с потерей дифференцировки между серым и белым веществом. Также выявляется некоторое количество субарахноидальной и расположенной перитенториально субдуральной крови.
(а) Бесконтрастная КТ, аксиальный срез: у трехлетнего мальчика, который был выброшен из автомобиля при ДТП на высокой скорости будучи не пристегнутым в детском кресле определяется диффузное снижение плотности полушарий головного мозга с потерей дифференцировки между серым и белым веществом. Также выявляется некоторое количество субарахноидальной и расположенной перитенториально субдуральной крови. 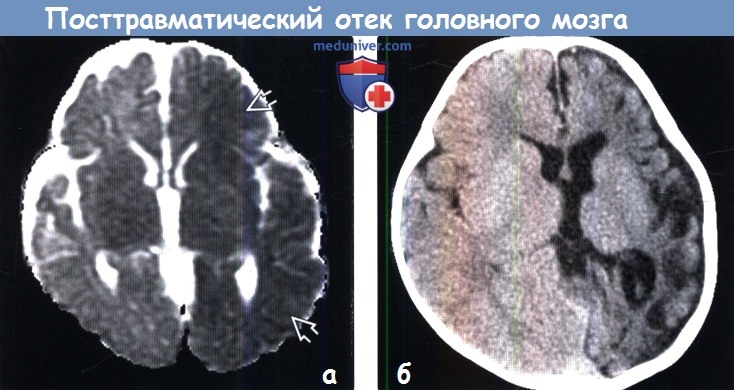 (а) МРТ, карта ИКД, аксиальный срез: у этого же ребенка определяется обширное снижение сигнала от левого полушария, что характерно для цитотоксического отека.
(а) МРТ, карта ИКД, аксиальный срез: у этого же ребенка определяется обширное снижение сигнала от левого полушария, что характерно для цитотоксического отека.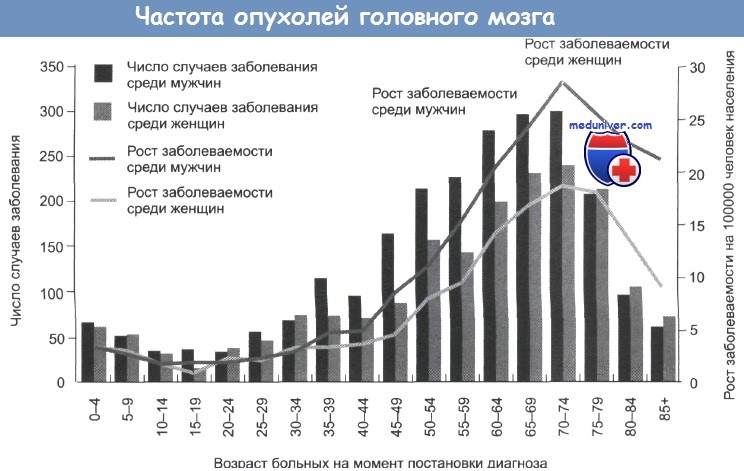 Частота опухолей головного мозга
Частота опухолей головного мозга