Фото отеков при гестозе беременных

Гестоз («поздний токсикоз») — осложнение беременности, сопровождающееся повышением артериального давления, образованием отеков, головными болями. В ряде случаев отеки не возникают, и заболевание протекает сложнее. При гестозе у беременных в моче обнаруживается белок.
Заболевание может начать развиваться на 16-20 неделе беременности, а выявляется при этом часто позднее — на 26-28 неделях. Но в большинстве случаев гестоз возникает после 34-й недели беременности. Чем позднее он развивается (чем ближе к родам), тем легче будет его течение.
При гестозе наблюдаются сбои в работе многих органов. Но прежде всего под угрозой функционирование мочевыделительной и сердечно-сосудистой систем. При тяжелых случаях гестоза происходят нарушения ЦНС (центральной нервной системы). Также патология может стать причиной гипоксии (недостаточного поступления кислорода) у плода.
Гестоз — достаточно распространенное нарушение при беременности. Его диагностируют у 20-30% женщин, «находящихся в положении».
Классификация гестоза
В зависимости от происхождения, гестоз может быть:
- Чистым. Развивается при нормальном самочувствии как самостоятельная патология. Других заболеваний в организме беременной женщины перед гестозом не наблюдается.
- Комбинированным (сочетанным). Возникает на фоне других болезней. Особенно тяжело гестоз протекает при наличии гипертонической болезни, патологий почек, печени, органов эндокринной и обменных систем.
Гестоз развивается в несколько стадий. В современной гинекологии выделяют 4 стадии гестоза:
- Водянка (отеки). На первых этапах гестоза появляются скрытые отеки. Они незаметны визуально, но об их наличии говорят увеличение массы тела без объективных причин и уменьшение количества жидкости при мочеиспусканиях. Далее образуются явные отеки, которые уже можно увидеть. Ни скрытые, ни явные отеки нельзя пытаться устранить самостоятельно — бесконтрольный прием мочегонных препаратов способен навредить и будущей матери, и ребенку. При появлении отеков необходимо сразу же обращаться за медицинской помощью. Не все отеки являются симптомом гестоза, поэтому паниковать при их появлении не стоит, однако консультация доктора обязательна.
- Нефропатия (нарушение работы почек). Наблюдается при гестозе примерно на 20 неделе и позднее. Нефропатия проявляется повышением артериального давления, отеками и присутствием в моче белка. Сбои функционирования почек при гестозе могут быть незначительными, средними и тяжелыми.
- Преэклампсия. К вышеописанным проявлениям заболевания добавляется нарушение кровоснабжения головного мозга и работы центральной системы, о котором можно судить по наличию головных болей, тошноты, рвоты, расстройствам зрения и психики. Эта серьезная степень гестоза наблюдается примерно у 5% будущих мам. Чаще ей подвержены женщины, беременные впервые.
- Эклампсия. Наиболее тяжелая степень гестоза. К изменениям, характерным для предшествующих стадий, добавляются приступы судорог, длящиеся 1-2 минуты. Приступы могут быть спровоцированы стрессом, болевыми ощущениями, громкими звуками или ярким светом. После них женщина может терять сознание. По прошествии приступа беременная ощущает общее недомогание, слабость, у нее болит голова. Однако она не помнит, что с ней случилось. Скачки артериального давления в период эклампсии могут быть настолько сильными, что способны спровоцировать инсульт.
Развитие заболевания бывает как медленным (до нескольких месяцев, со слабыми проявлениями — порой беременная даже не подозревает о наличии патологии), так и стремительным.
Причины возникновения гестоза

Причины развития гестоза по сей день неизвестны. Заболевание возникает из-за нарушения кровоснабжения органов и тканей. Однако нарушаться оно может из-за разных факторов. Существует немало теорий на данный счет, наиболее популярными из которых являются:
- Эндокринная. Заболевание возникает из-за сбоя работы органов эндокринной системы, синтезирующих особые биологически активные вещества и отвечающих за тонус сосудов и свойства крови.
- Генетическая. Склонность к гестозу передается по наследству. Согласно статистике, у женщин, близкие родственницы которых перенесли это заболевание во время беременности, патология действительно наблюдается чаще.
- Кортиковисцеральная. Сбои работы сердечно-сосудистой системы происходят из-за нарушения взаимодействия между корой и подкорковыми структурами головного мозга.
- Плацентарная. При нарушении кровоснабжения матки (это может происходить из-за патологий самого «детского места» или маточных артерий) плацента влияет на повышение давления, которое необходимо для усиления кровообращения. В результате приток крови к матке увеличивается, но уменьшается кровоснабжение других органов будущей мамы.
- Иммунологическая. При некоторых нарушениях беременности плод начинает вырабатывать антигены. Иммунная система женщины дает свой ответ, в результате ухудшается функция сосудов.
Многие современные врачи сходятся во мнении, что единственную причину развития гестоза выделить невозможно. Заболевание возникает при совокупности нескольких факторов.
Существует несколько групп риска по возникновению гестоза:
- Первородящие. У женщин, беременных не в первый раз, гестоз наблюдается значительно реже.
- Будущие мамы младше 20 и старше 35 лет.
- Женщины с многоплодной беременностью или крупным плодом.
Также риск возникновения гестоза повышают:
- стрессы;
- сахарный диабет;
- ожирение;
- заболевания почек, органов репродуктивной, сердечно-сосудистой или эндокринной систем, давшие о себе знать во время беременности или наблюдавшиеся еще до нее.
Если у женщины наблюдался гестоз во время первой беременности, то возможность его развития во время последующей снижается (причем чем ближе к дате родов возникла патология и чем легче она протекала, тем меньше вероятность повтора заболевания во время второй беременности). При отсутствии гестоза во время первой беременности риск его развития во время последующей достаточно невысок.
Симптомы гестоза
К симптомам гестоза относят такие признаки:
- повышение артериального давления (более 140/90 мм рт. ст.);
- отеки ног (в области стоп, голеней), живота, кистей рук, шеи, лица;
- наличие в моче белка (по результатам анализов);
- расстройства памяти;
- бессонница;
- помутнение мочи, наличие в ней пены;
- слабость;
- сильная жажда;
- тошнота, рвота;
- потери сознания;
- нарушения зрения (чаще всего женщины жалуются на появление «мушек» перед глазами);
- судороги.
Возможные последствия гестоза
При отсутствии лечения или при недостаточных мерах гестоз может стать причиной:
- осложненных родов;
- отслойки плаценты;
- задержки развития ребенка;
- преждевременных родов;
- отека легких;
- сердечной или почечной недостаточности у беременной;
- кровоизлияния во внутренние органы женщины (печень, селезенку, кишечник, почки, поджелудочную железу и т.д.);
- гибели плода (в особенно тяжелых случаях эклампсии — и матери).
Диагностика гестоза

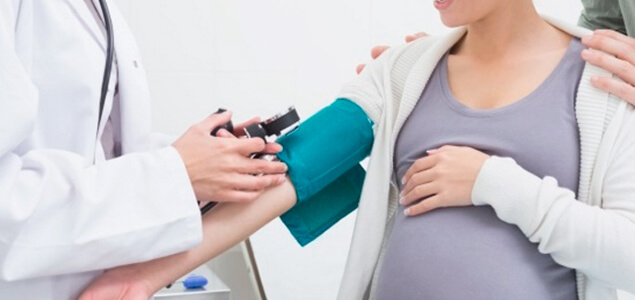
Сначала осуществляют сбор анамнеза и общий осмотр беременной, измеряют артериальное давление на обеих руках, оценивают соотношение объемов употребляемой и выделяемой жидкости и динамику набора веса. Затем проводят такие исследования:
- общие анализы крови и мочи;
- биохимические анализы мочи и крови;
- коагулограмма (оценка свертываемости крови);
- УЗИ плода и внутренних органов женщины, допплерография (оценка кровотока).
- осмотр глазного дна.
Если гестоз развился после 28 недели беременности, также назначают кардиотокографию (КТГ) плода с целью выявления или опровержения наличия гипоксии.
В ходе диагностики и лечения гестоза понадобятся консультации терапевта, окулиста, нефролога, невролога. Также может возникнуть потребность в помощи эндокринолога, кардиолога и других узких специалистов.
Лечение гестоза
Женщине, страдающей гестозом, показаны полный покой и растительно-белковая диета. Количество соли в пище значительно снижают.
Беременной назначаются:
- мочегонные средства;
- препараты, нормализующие артериальное давление;
- лекарства, улучшающие кровообращение;
- успокоительные (для коррекции нарушений функций центральной нервной системы).
Если лечение не дало нужных результатов и состояние беременной ухудшается, врачи могут принять решение об искусственной стимуляции родов. При наличии результатов после проведенной терапии в ускорении родоразрешения необходимости нет.
Профилактика гестоза
Главной профилактической мерой является планирование беременности. Перед зачатием женщине необходимо пройти медицинские обследования и вылечить выявленные заболевания. Также важно встать на учет до 12 недели беременности и своевременно посещать гинеколога.
Будущей маме необходимо спать не менее 8 часов в сутки, следить за питанием (отказаться от соленых, копченых, жирных и консервированных продуктов), стараться избегать стрессовых ситуаций, ежедневно проводить достаточное количество времени на свежем воздухе и уделять внимание умеренной физической активности.
Источник
Гестоз при беременности на поздних сроках диагностируют у 15 % женщин. Основной причиной возникновения такого осложнения считают спазм артерий матки. При этом поражается их внутренняя оболочка и в кровь выбрасываются вещества, повышающие ее вязкость.
Чем опасен гестоз, можно понять, рассмотрев влияние механизма его развития на внутренние органы. Спазм сосудов способствует уменьшению объема циркулирующей крови в организме, а ее густота становится причиной образования микротромбов. Органы испытывают недостаток в кислороде и питательных веществах в связи с нарушением кровоснабжения, что приводит к сбоям в их работе. Сначала изменения затрагивают клетки мозга, сердца, почек и печени, а при отсутствии своевременного лечения, патологический процесс распространяется на плаценту.
Поздний гестоз характеризуется следующими осложнениями:
почечная недостаточность
отек легких, приводящий к проблемам с дыханием
потеря зрения вследствие отслойки сетчатки
кровоизлияние в мозг и внутренние органы
артериальная гипертензия
инсульт
гипоксия плода, ведущая к задержке в его развитии
отслойка плаценты
жировой гепатоз
геморрагический шок
преждевременные роды
Самыми опасными последствиями являются смерть плода, кома и летальный исход беременной.
Поэтому женщинам при вынашивании ребенка необходимо регулярно сдавать анализы, которые помогут выявить признаки патологических изменений на ранних стадиях. Это позволит своевременно провести лечебные процедуры и не допустить развития опасных осложнений.
Признаки гестоза
Клиническая картина такого состояния не всегда бывает ярко выраженной. Некоторые женщины не ощущают каких-либо изменений в своем самочувствии, но результаты анализов свидетельствуют о развитии позднего токсикоза.
Медики выделяют следующие основные признаки гестоза, которые обычно проявляются в конце II или в III триместре:
белок в моче
отечность
увеличение массы тела сверх нормативных показателей
Такие симптомы не всегда появляются одновременно, но наличие хотя бы одного из них является поводом заподозрить начальную стадию патологических изменений.
Повышенное давление при беременности может свидетельствовать о различных нарушениях, но его проявление в совокупности с вышеперечисленными симптомами указывает на позднюю стадию гестоза.
Самым первым признаком, возникающим на 22 неделе беременности, считают избыточную прибавку в весе. Еженедельно масса тела женщины увеличивается более, чем на 300-400г.
Протеинурия и отеки при беременности возникают вследствие превышения концентрации натрия в организме и снижение уровня белка в крови. Такие изменения обусловлены нарушением работы почек. Сначала отеки появляются на ногах, а затем распространяются по всему телу. При этом у женщины наблюдают следующие симптомы:
частое мочеиспускание по ночам;
снижение количества выделяемой урины в сравнении с объемом выпитой жидкости;
пальцы распухают, и кольца привычного размера уже невозможно надеть.
Давление при беременности повышается на сроке в 29 недель. При увеличении его цифр до 140/90 и выше женщину обязательно госпитализируют.
Стадии гестоза
Медики выделяют 4 этапа развития патологического состояния:
Водянка. Характеризуется появлением скрытых отеков, которые постепенно приобретают явную форму. Увеличивается сверх нормы еженедельная прибавка в весе, кольца начинают сдавливать пальца или вовсе не одеваются, а резинки от носков оставляют существенные следы на щиколотках. Отеки на теле появляются в следующей последовательности: стопы – голени – живот – руки – лицо. 4 стадия водянки характеризуется отечностью всего тела.
Нефропатия. Развивается вследствие нарушения работы почек. При этом у женщины наблюдаются все признаки гестоза. При отсутствии лечения нефропатия быстро переходит в следующую стадию патологического состояния.
Преэклампсия. Является предпоследним этапом течения гестоза, характеризующимся нарушением мозгового кровообращения и сбоем в работе нервной системы. Женщины дополнительно жалуются на тошноту, боли в области затылка или висков, рвоту, частые перемены в психоэмоциональном состоянии, одышку, жар, сухой кашель, потемнение в глазах и снижение зрения. Риск преэклампсии высокий у беременных с наличием различных хронических патологий в анамнезе, поэтому такие женщины находятся под особым контролем у гинеколога.
Эклампсия. Сопровождается судорогами, возникающими по причине разных раздражителей (неловкое движение, громкие звуки). Приступ начинается с подергивания лицевых мышц. Через некоторое время судороги распространяются по всему телу, и женщина теряет сознание. Наиболее опасной является эклампсия, когда на фоне повышенного давления беременная впадает в кому.
Последняя стадия гестоза характеризуется высоким риском развития опасных осложнений, нередко приводящих к гибели женщины или плода.
Диагностика и лечение
Ранний токсикоз при беременности возникает вследствие перестройки организма и считается нормальным явлением. Если такое состояние развивается во второй половине срока, то женщине проводят полное обследование и подбирают схему лечения на основании полученных результатов.
Для диагностики гестозов используют следующие методы:
Контроль еженедельной прибавки веса.
Осмотр глазного дна.
Анализы крови, по которым определяется уровень тромбоцитов, гепарина и лимфоцитов. Уменьшение этих показателей до определенных значений свидетельствует о развитии гестоза.
Измерение давления в различных позах через каждые 5 мин. Диагноз подтверждается при изменении нижней цифры более, чем на 20 пунктов.
По доплерографии определяют уровень кровотока в плаценте.
Анализ мочи на наличие белка.
Подсчет соотношения количества выделенной мочи к объему выпитой жидкости за сутки.
При подтверждении диагноза женщина должна регулярно проходить осмотр у узких специалистов и ультразвуковую допплерографию для оценки состояния плода.
Методика лечения гестоза при беременности зависит от стадии его течения. При легкой степени длительность ее проведения составляет 10 дней, при средней – 5, а при тяжелой – не более 6 ч. Женщину направляют в стационар и назначают медикаменты следующего действия, которые она принимает под строгим контролем врача:
седативные или транквилизаторы;
противосудорожные;
гипотензивные (блокаторы кальциевых каналов или бета-блокаторы);
антикоагулянты;
гепатопротекторы;
витамины.
Если терапия не приносит положительных результатов, то беременную готовят к родам. При тяжелой стадии процедуру осуществляют путем кесарева сечения. После операции лечение направлено на полное восстановление нормального функционирования пораженных органов.
Профилактика
Предупредить развитие гестоза возможно не всегда, особенно если беременная относится к группе риска. Но с помощью следующих действий можно значительно снизить риск его возникновения:
своевременная постановка на учет к гинекологу и сдача необходимых анализов;
посещение врача в строго указанное время;
отказ от курения и алкоголя;
лечение хронических патологий;
соблюдение принципов рационального питания;
обогащения меню витаминизированной пищей.
Прием (осмотр, консультация) врача-акушера-гинеколога
2 100 ₽
Повторная консультация врача гинеколога (без осмотра)
1 750 ₽
Previous
Лечение зубов под микроскопом
Стоматология
VIVI.clinic
November 29, 2018
лечение каналов, лечение зубов, красивые зу, главнаястгрид
27 Comments
Next
Плазмолифтинг в гинекологии – возвращение женской молодости
общая медицина
VIVI.clinic
November 15, 2018
плазмолифтинг в гинекологии, Грид на гл эстетической гинекологии, Все статьи по интимате
Источник
Причины
Этиологическим фактором, обусловливающим развитие токсикоза, считается плодное яйцо. Выделяются следующие патогенетические звенья данной патологии: 1. Нарушения микроциркуляции приводят к изменению проницаемости стенки сосудов, белки покидают сосудистое русло, развивается диспротеинемия, появляются отеки. 2. Диспротеинемия влечет за собой уменьшение объема циркулирующей крови, сужаются периферические сосуды, повышается АД. 3. Изменения кровотока в системе микроциркуляции приводят к ишемии органов и тканей, расстройству функции ЦНС, желез внутренней секреции, печени, почек и других органов, глубоким нарушениям обмена веществ.
Симптомы
Поздние гестозы. По клинической картине различают моно- и полисимптомные поздние токсикозы. К моносимптомным формам гестоза относят водянку, гипертензию и протеинурию. Полисимптомнып токсикоз (нефропатия) может проявляться наличием двух (отечно-гипертензионная, гипертен-зионно-протеинурическая, отечно-протеинурическая формы) либо трех симптомов одновременно.
Классический вариант гестоза характеризуется наличием трех симптомов (триады Цангеместера): отеков, гипертензии, протеинурии, Отеки беременных являются наиболее ранним симптомом. При оценке динамики артериального давления во время беременности следует учитывать исходное, пульсовое давление и разницу АД. При исходной артериальной гипотонии прогрессирование симптомов токсикоза и развитие осложнений (вплоть до кровоизлияния в мозг) можно ожидать даже при АД, равном 140/100 мм рт.ст. Повышение систолического давления до 150 мм рт.ст., а диастолического до 90 мм рт.ст. и уменьшение пульсового до 30 мм рт.ст. и менее указывает на значительный спазм сосудов и является фоном для прогрессирования токсикоза. Увеличение этой разницы давления на левой и правой руках более 10 мм рт.ст. свидетельствует о прогрессировании патологии. Поздний токсикоз беременных почти всегда сопровождается нарушением функции почек. При физиологически протекающей беременности следы белка в моче могут быть вариантом нормы. Признаком поражения почек является обнаружение в моче белка, количество которого поддается числовому выражению. Протеинурия считается наиболее поздним и грозным симптомом позднего токсикоза. В зависимости от выраженности каждого из трех перечисленных симптомов нефропатия беременных определяется тремя степенями (табл. 3.2). В отечественном акушерстве характеристика поздних гестозов производится с учетом их степени тяжести: претоксикоз, водянка беременных, нефропатия, преэклампсия, эклампсия. Для выявления склонности к отекам с 20 нед. беременности проводят 2 раза в месяц измерение суточного диуреза при одинаковой физической и водной нагрузке (повышение ночного диуреза более чем на 75 мл свидетельствует о склонности к образованию отеков, а снижение суточного более чем на 150 мл может сопровождаться наличием скрытых отеков); пробу Мак-Клюра—Олдрича (внутрикожно в предплечье или голень вводится 0,2 мл изотонического раствора натрия хлорида и отмечается время, за которое образовавшийся волдырь полностью рассасывается, при этом в норме этот промежуток времени составляет 45—60 мин, а при склонности к отекам волдырь исчезает через 5—25 мин); регулярное взвешивание беременных( при нормальном течении беременности прибавление массы тела не превышает 300—400 г в неделю, а при задержке жидкости увеличение массы может достигать 1—2 кг в неделю). Особое значение для раннего выявления гестоза имеет появление белка в моче.
Водянка беременных характеризуется появлением стойких отеков во 2-й половине беременности. Течение водянки волнообразное: отеки то увеличиваются, то уменьшаются. Общее состояние беременной и плода не нарушаются. Патологических изменений других органов и систем (кроме водно-электролитных нарушений) не имеется.
Нефропатия является более грозным осложнением беременности. Диагностика не-фропатии и оценка степени ее тяжести не представляют особых трудностей. При нефропатии развивается синдром полиорганной функциональной недостаточности, нарушается маточно-плацентарное кровообращение со спазмом периферических сосудов и возникновением гиповолемии, развивается плацентарная недостаточность и задержка развития плода.
Преэклампсия по классификации ВОЗ включает все формы поздних гестозов, предшествующие эклампсии. В отечественном акушерстве преэклампсия рассматривается как переходное состояние от нефропатии III степени к эклампсии, как стадия прогрес-сирования, характеризующаяся появлением субъективной симптоматики в результате ишемии внутренних органов, головного мозга. Клинические проявления преэклам-псии разнообразны. Классическая триада: головная боль (чаще в затылочных областях), ухудшение зрения (появление пелены, “мушек” перед глазами, периодическое ослабление зрения), боли в эпигастральной области либо в правом подреберье. Полиорганные нарушения, характерные для поздних гестозов, при преэклампсии особенно выражены: гиповолемия и связанные с ней гемодинамические нарушения (увеличение АД, частоты сердечных сокращений, снижение центрального венозного давления); нарушения микроциркуляции и реологических свойств крови (увеличение концентрации гемоглобина и гематокрита, усиление агрегации тромбоцитов и эритроцитов, повышение проницаемости сосудистой стенки, диспротеинемия, явления хронического ДВС); нарушения функции почек и печени (олигурия, протеинурия, увеличение креатинина и остаточного азота, мочевины, увеличение ACT, ЛДГ, щелочной фосфатазы); гипоксия плаценты и гипотрофия плода.
Эклампсия характеризуется максимальными проявлениями полиорганной недостаточности, особенно изменениями нервной системы, при прогрессировании нередко заканчивается смертью. Основным звеном патогенеза эклампсии является недостаточность дыхания. Вследствие спазма дыхательной мускулатуры, а также апноэ и обструкции дыхательных путей развиваются гипоксия и гиперкапния. Усиливается секреторная функция желез, приводящая к увеличению желудочно-кишечного содержимого, слюны и бронхиального секрета. Повышается АД в большом и малом кругах кровообращения. Развивается сочетанная периферическая и центральная циркуляторная недостаточность. Особенно опасные осложнения эклампсии; ДВС и гемолитическая анемия, церебральные массивные или диссеминированные геморрагии, респираторный дистресс-синдром, кровоизлияния и некрозы в печень и почки с развитием печеночной и почечной недостаточности, кровоизлияния и отслойка сетчатки, кровоизлияния в другие органы. Любое из указанных осложнений или их сочетание существенно отягощает прогноз.
Эклампсия может возникать во время беременности (в основном во 2-й половине), во время родов и в послеродовом периоде. Проявляется приступом судорог, который делится на четыре периода: предвестниковый, или вводный, сопровождается фибриллярным подергиванием мимической мускулатуры, затем и верхних конечностей, туловища, взгляд фиксирован в одну точку, его длительность 30 с; тонических судорог (они распространяются с головы, шеи и верхних конечностей на туловище, ноги, голова при этом отклоняется кзади, иногда наблюдается опистотонус, дыхание прекращается, пульс не прощупывается, зрачки расширены, кожные покровы и видимые слизистые оболочки цианотичны, язык прикушен, длительность 2-го периода 25—30 с); клонических судорог, распространяющихся также книзу, его длительность 30 с; период разрешения, характеризуется прерывистым вдохом, появлением пены с примесью крови (из прикушенного языка), восстанавливаются пульс, дыхание, исчезает цианоз. У больных наблюдается амнезия. После одного (нескольких) приступа эклампсии или без судорожного припадка может иметь место утрата сознания — эклампсическая кома. Несколько приступов, возникающих на фоне коматозного состояния, называют эклампсическим статусом. Так представляется классическая форма эклампсии. Наблюдаются и атипичные ее варианты, когда приступы судорог возникают при невыраженных классических симптомах гестоза или даже в их отсутствие. Приступы эклампсии при отсутствии отеков у женщин определили форму болезни — “сухая эклампсия”.
Лечение
Ранние гестозы. Должно быть комплексным. Главная его цель — нормализация нарушенных соотношений между процессами возбуждения и торможения в ЦНС. Среди лекарственных средств, подавляющих возбудимость рвотного центра, широкое применение нашли этаперазин, торекан, дроперидол, церукал. Назначают витамины группы В, С, димедрол, супрастин, седативные препараты. Инфузионная терапия направлена на борьбу с гипопротеинемией и обезвоживанием. Целесообразно внутривенное капельное введение плазмы, альбумина, 5% раствора глюкозы с инсулином, раствора Рингера—Локка, изотонического раствора натрия хлорида, 5% раствора натрия гидрокарбоната. Для коррекции нарушений в деятельности высших нервных центров внутривенно вводят 0,25% раствор новокаина. При тяжелой форме заболевания и выраженной интоксикации проводят дезинтоксикационную терапию гемодезом, полиамином, полиглюкином. За сутки больная должна получить не менее 2,0—2,5 л жидкости. Критериями достаточности инфузионной терапии являются нормализация величины гематокрита, тургора кожи, увеличение диуреза, улучшение самочувствия.
Из физиотерапевтических воздействий возможно применение индуктотермии на область солнечного сплетения, эндоназального электрофореза с новокаином, димедролом. Показания к прерыванию беременности на ранних сроках: отсутствие эффекта от проводимой терапии; прогрессирование заболевания на фоне лечения.
Поздние гестозы. Фельдшер-акушерка должна помнить, что выявление претоксикоза и диагноз позднего гестоза требуют обследования и лечения в стационаре. В настоящее время, сохраняя принцип лечебно-охранительного режима, при лечении поздних гестозов существенно изменилась тактика ведения беременных и их родоразрешения, особенно при тяжелых формах поздних гестозов (нефропатия Ш степени, преэклампсия и эклампсия).
Лечение водянки беременных включает диетотерапию, фитотерапию, физиотерапию и назначение лекарственных средств. Диетотерапия заключается в ограничении приема жидкости (под контролем суточного диуреза), исключении из пищевого рациона острой, соленой, пряной пищи; полноценном питании (мясо, рыба, творог, кефир, овощи, соки); необходимы разгрузочные дни 1 раз в 7—10 дней (яблочные, творожные, кефирные, огуречные). Из фитотерапевтических средств применяют настои из растительного сырья следующего состава: плоды шиповника — 2 ст. ложки, трава пустырника — 1 ст. ложка, трава зверобоя — 2 ч. ложки, плоды боярышника — I ст. ложка, листья толокнянки — 1 ст. ложка, трава сушеницы — 1 ст. ложка. Лекарственные растения смешать, залить 1 л воды, нагреть на кипящей водяной бане в течение 15 мин, охладить в течение 45 мин и процедить. Готовый настой следует употреблять по 100—150 мл 3 раза в день за 30 мин до или через 1 ч после еды, Один раз в день в него добавляют 1 ч. ложку меда. Он оказывает седативнос, противовоспалительное, мочегонное действие, нормализует деятельность сердечно-сосудистой системы, богат витаминами. Медикаментозная терапия включает: седативные препараты (настойка пустырника, валерианового корня по 20 капель 3 раза в день); десенсибилизирующие средства (димедрол, супрастин по 1 табл. 2 раза в день); спазмолитики (но-шпа, папаверин по Т—2 табл. 3 раза в день); витамины (аскорбиновая кислота, рутин, витамин Е до 300 мг/сут, поливитамины), Диуретические препараты не применяют.
Лечение нефропатии беременных проводится только в условиях стационара. Основой лечения является создание лечебно-охранительного режима. Он заключается в устранении всевозможных раздражителей при помещении беременной или роженицы в отдельное затемненное помещение. В настоящее время лечебно-охранительный режим достигается госпитализацией женщины в стационар (по возможности в маломестную палату), бережным, внимательным отношением к больной, назначением медикаментозных средств, угнетающих функцию ЦНС, — транквилизаторов (триоксазин, сибазон; элениум — 0,01 г 3 раза в сутки; реланиум или седуксен 0,005 г или 2,0 мл 0,5% раствора в мышцу, в вену — 1—2 раза в сутки). Назначение антигистаминиых препаратов (супрастин; фенкарол или пипольфен — 0,025—0,05 г 3 раза в сутки после еды; димедрол — 0,03—0,05 г) усиливает седативный эффект транквилизаторов. Широко используются спазмолитики, сосудорасширяющие, гипотензивные препараты. Влечении нефропатии особо следует отметить использование магния сульфата. Он обладает гипотензивным, седативным, диуретическим и противосудорожным эффектом. Препарат назначается внутримышечно по 20 мл 25% раствора через 6 ч под контролем частоты дыхания, суточного диуреза, коленных рефлексов. В особо тяжелых случаях магния сульфат вводится внутривенно капельно 10— 20 мл 25% раствора на 400 мл физиологического раствора. Показания к инфузионной терапии: отсутствие эффекта от лечения нефропатии I степени в течение 7 дней; нефропатия И. III степеней. Диуретики (фуросемид, маннитол) применяются чаще при сочетанных формах гестоза на фоне заболеваний сердечно-сосудистой системы, почек, а также во время инфузионной терапии под контролем гематокрита.
Лечение преэклампсии и эклампсии независимо от срока беременности представляет собой комплекс интенсивных мероприятий и экстренное родоразрешенис. Лечение должно проводиться совместно с анестезиологом-реаниматологом в условиях отделения интенсивной терапии. Первая помощь оказывается акушеркой при развитии судорог: удержание женщины, предохранение ее от падения и ушибов; следует открыть рот и ввести роторасширитель, чтобы избежать прикусывания языка, освободить дыхательные пути от слизи; максимально быстро наладить инфузионную терапию, лучше в 2 вены; вызвать врача; начать внутривенное введение 25% раствора магния сульфата — 20 мл, 200— 300 мл реополиглюкина, 0,25% раствора дроперидола — 3—4 мл, 0,005% раствора фентанила — 1 мл, диазепама — 0,02 г, 1% раствора гексенала — 200—300 мг; подготовка к переключению дыхания на ИВЛ; введение седативных и гипотензивных средств только внутривенно, с учетом показателей гемодинамики (АД, ЦВД, пульс) в течение всего подготовительного периода до родоразрешения и первые 1—2 сут. после него. Транспортировка противопоказана. Основные принципы гипотензивной, спазмолитической, инфузионной терапии при лечении тяжелых форм гестозов остаются такими же, как при нефропатии. Хороший гипотензивный эффект дают ганглиоблокаторы (пентамин, гигроний, бензогексоний). Нормализация дыхательной функции организма беременной женщины достигается вспомогательной, искусственной вентиляцией легких, гипотермией. Родоразрешение при гестозах нередко является основным методом их терапии. Показаниями к срочному родоразрешению являются: эклампсия, преэклампсия, нефропатия III степени. При всех осложнениях эклампсии требуется немедленное родоразрешение. Показаниями к родоразрешению являются также: отсутствие эффекта от проводимой терапии при нефропатии II степени в течение 5—7 дней, нефропатии I степени в течение 10—15 дней, нарастание гипоксии или (и) гипотрофии плода. Во всех вышеперечисленных ситуациях родоразрешение проводится независимо от срока беременности. К сожалению, родоразрешение не гарантирует полного исчезновения симптоматики позднего гестоза. Встречаются случаи послеродовой эклампсии.
Профилактика позднего токсикоза беременных.
Включает обследование женщин для выявления экстрагенитальной патологии и санации очагов инфекции до беременности; формирование групп риска в связи с экстрагенитальной патологией с противопоказанием к беременности; формирование групп риска по гестозу во время беременности, оптимальная диспансеризация.
Реабилитация после перенесенного токсикоза.
Состоит из трех этапов:
- 1-й этап — обследование родильницы и лечение осложнений в послеродовом отделении. В случае отсутствия эффекта от лечения в течение 10 дней больная подлежит переводу в специали?
