Ангионевротический отек формулировка диагноза
Тактика лечения
Цели лечения:
1. Купирование острого отека.
2. Устранение отеков кожи и подкожной клетчатки.
3. Полная санация очагов хронической инфекции, что позволит уменьшить сенсибилизацию организма к различным аллергенам.
4. Выявление причинно-значимого аллергена.
5. Проведение диагностических мероприятий: специфическая – неспецифическая.
Немедикаментозное лечение: режим антигенного щажения, гипоаллергенная диета.
Медикаментозное лечение
В остром периоде лечение начинается с внутривенного введения антигистаминного препарата старого поколения – супрастин (хлоропирамин). При вм введении 1 ампуле -20 мг, 1-12 мес. 14 ампулысут., 1-6 лет 12 ампулысут., 6-14 лет 12-1 ампулысут., 2 раза, №3-7, курс 25 мг-140 мг.
Глюкокортикостероиды системного действия (обладают противовоспалительным эффектом, снижают проницаемость сосудов): преднизолон 1-2 мгкг в 1-2 сутки, затем дозы снижают № 3-5 дней.
Промывание желудка и очистительная клизма – для выведения остатков аллергена из желудочно-кишечного тракта.
Необходимо обильное щелочное питье для улучшения микроциркуляции и выведения с организма аллергена – активированный уголь, смекта.
Активированный уголь -1 таб.10 кг натощак 1-2 раза № 5-10 дней.
Показано применение антигистаминных препаратов старого поколения при легкой степени: фенистил раствор-капли в 1 мл 20 капель (диментинден малеат) 3 раза в сутки, до года – по 3-10 капель, от 1 года до 3 лет – по 1-15 капель, старше 3 лет – по 15-20 капель, № 7-10; курс 1 мл до 30 мл.
Супрастин (хлоропирамин) в таблетке 25 мг, до 1 года – 14 таб. 2 раза, от 1 до 6 лет по 14 таб. 3 раза в сутки, от 6 до 14 лет 12 таб. 2-3 раза, старше 14 лет по 1 таб. 3-4 раза во время еды, № 5-7; курс 2.5 таб. до 28 таб. Фенкарол (хифенадин) до 2-3 раз в день, до 3 лет – 0.005 г, от 3-7 лет – 0.01 г, от 7 до 12 лет – 0.01-0.015 г, старше – 0.025 г и др., № 5-7 дней; курс 75 мг до 525 мг.
На 4-й день больной остается на поддерживающих дозах пролонгированных антигистаминных препаратов 2 поколения (лоратадин, цетиризин) 1 раз в день по 5 мг или 10 мг, № 10-14 дней, курс лечения от 50 мг до 140 мг; дезлоратадин (эриус) 1 таблетке – 5 мг, с 12 лет и старше – по 5 мг 1 раз №21-28 дней, курс 21 таб. – 28 таб.
Для стабилизации аллергического процесса показано применение стабилизатора клеточных мембран – задитен (кетотифен), от 6 мес. до 2 лет – по 500 мкг 2 разасут.; от 2 лет – по 1 мг 2 разасут., длительно от 1 месяца до 5-6 месяцев.
С превентивной целью – антиоксиданты: тиосульфат натрия 5% внутрь, для стабилизации аллергического процесса.
Ферментные препараты (панкреатин) – для уменьшения сенсибилизации к пищевым аллергенам по 1 таб. 3 раза перед едой, № 21 день; курс – 63 таб.
При нарастании отеков по показаниям – мочегонные препараты (фуросемид) вв струйно по 1 мг 2 разасут., № 2-5 дней.
Инфузия дезагрегантов и антикоагулянов (пентоксифиллин, гепарин) – улучшают микроциркуляцию.
При значительной выраженности отека, локализации его в верхних дыхательных путях, ЖКТ, гипотонии необходимо введение 0.1% раствора адреналина 0.01 мгкг подкожно, возможно повторное ведение адреналина через 20 минут.
Для восстановления микробиоценоза кишечника используют продукты обмена молочной кислоты – эубиотики: хилак-форте раствор, до 3 лет – 15-30 капель 3 раза, с 3 лет – 20-40 капель 3 раза, взрослые – по 40-60 капель 3 раза, № 2-4 недели, курс лечения- 32 мл до 135 мл.
Линекс – до 2-х лет – по 1 капсуле 3 раза после еды; 2-12 лет – по 1 или 2 капсулы 3 раза, 12 и старше – по 2 кап. 3 раза №1 месяц; курс лечения 90 капсул до 180 капсул.
Смекта – 1 пакетик 3 г, 3 раза в день до 1 года 3 гсут., 1-2 года 3-6 гсут., 2 года и старше 6-9 гсут.; № 3-7 дней, курс 9 г – 63 г.
При выявлении заболеваний со стороны гепатобиллиарной системы и ЖКТ – антихеликобактерная-эрадикационная терапия: метронидазол (трихопол) 2-5 лет – 1 таб.сут.; 5-10 лет – 1.5 таб.сут.; 10 лет и старше – 2 таб.сут., №7; курс лечения 7 таб. до 14 таблеток; рокситромицин, до 12 лет – 5-10 мгкг 2 раза; выше 40 кг – по 300 мгсут. в 2 приема; №7, курс 700 мг-2100 мг.
Противоязвенные (ранитидин, омепразол, висмута трикалия дицитрат) 300-450 мгсут., курс 2100 мг – 3150 мг.
Гепатопротекторы (гепадиф, эссенциале) по 1-2 капсуле 2-3 раза, №3 недели, курс 42 до 126 капсул.
При высеваний грибковой флоры – противогрибковые препараты: флуконазол, 50-100 мгсут. 1 раз, курс №7-14 дней; 350 мг – 1400 мг; нистатин от 1-3 лет – 250 000 Ед 3-4 раза, 3 года и старше – 250 000 или 500 000 Ед 4 раза в день, №10-14 дней; курс 10 таб. до 56 таблеток.
При поступлении в стационар с диагностической целью в ремиссии, все вышеизложенные мероприятия соответственно не проводятся. Проводятся только выявление причинно-значимого аллергена.
Дальнейшее ведение: элиминационные мероприятия по группе пищевых аллергенов – диетотерапия (правильное питание), соблюдение режима дня. Достаточное пребывание на свежем воздухе, закаливание, контроль за окружающей средой больного ребенка, создание благоприятного климата в семье, санация очагов инфекции, своевременное лечение сопутствующей патологии, комплекс мероприятий, повышающих защитные силы организма ребенка (преимущественно немедикаментозные, фитотерапия – при отсутствии пыльцевой сенсибилизации). При выявлении гельминтов проведение противоглистной терапии.
Перечень основных и дополнительных медикаментов:
Основное:
1. Хлоропирамин
2. Хифенадин
3. Лоратадин
4. Цетиризин
5. Дезлоратадин
6. Эбастин
7. Диментинден малеат
8. Клемастин
9. Активированный уголь
10. Эубиотик: Хилак форте
11. Смектит
12. Линекс
13. Панкреатин
14. Гепатопротекторы
15. Натрия тиосульфат раствор для инъекции
16. Натрия хлорид раствор для вв инфузий 0.9%
17. Гепарин
18. Преднизолон
19. Фуросемид
20. Спирт этиловый граммы
21. Системы для инфузий
22. Системы бабочка
23. Вата стерильная
24. Марля
Дополнительные медикаменты:
1. Флуконазол
2. Метронидазол
3. Омепразол
4. Висмута трикалия дицитрат
5. Комбинированные препараты, содержащие гидроокись алюминия, гидроокись магния
6. Рабепрозол
7. Фамотидин
8. Урсодезоксихолевая кислота
9. Селимарин, фумарин
10. Макролиды
Индикаторы эффективности лечения:
1. Восстановление функции желудочно-кишечного тракта.
2. Отсутствие отечного синдрома.
3. Достижение клинико-лабораторной ремиссии.
4. Улучшение самочувствия.
Источник
ОПРЕДЕЛЕНИЕ
Отек Квинке — это аллергическая реакция сенсибилизированного организма, характеризующаяся ограниченным отеком с четкими краями, распространяющимся на кожу, подкожную клетчатку, слизистые оболочки, с преимущественной локализацией в области лица, конечностей, гениталий, с возможным распространением на слизистые мягкого неба, гортани, желудочно-кишечного тракта.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Отек Квинке нередко сочетается с крапивницей, но может быть и самостоятельным проявлением острой аллергической реакции. Ангионевротический отек развивается внезапно «на глазах». Имеет вид большого, бледного иногда розового цвета, плотного инфильтрата, без зуда. Излюбленная его локализация — губы, щеки, лоб, виски, тыльная сторона стоп, мошонка. Особую опасность представляет отек слизистой рта, языка, гортани, что приводит к затруднению дыхания, асфиксии: вначале появляется «лающий кашель», осиплость голоса, затруднение вдоха и выдоха, одышка, вслед за этим быстро присоединяется стридорозное дыхание. Лицо становится цианотичным, затем бледным. Может наступить смерть от асфиксии. Распространение отека на слизистую пищевода, желудка и кишечника обусловливает возникновение абдоминального синдрома: жесточайшие боли в животе, неукротимая рвота с примесью желчи, усиленная перистальтика, метеоризм. Локализуясь на лице, отек Квинке может имитировать синдром Меньера с головной болью, тошнотой, рвотой, головокружением. При вовлечении мозговых оболочек появляются менингиальные симптомы, заторможенность, ригидность затылочных мышц, головная боль, рвота, судороги.
Ангионевротический отек может быть как острое неотложное состояние, так и как хроническое заболевание, протекающее с ремиссиями и обострениями.
ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ:
- • контакт с аллергеном;
- • отягощенный аллергологический анамнез;
- • быстрое развитие ангионевротического отека с характерной локализацией (губы, щеки, лоб, веки, тыл стопы, половые органы) и клинической картиной.
При локализации отека в области гортани, языка, слизистой рта:
- • осиплость голоса;
- • беспокойство;
- • «лающий кашель»;
- • затруднение дыхания;
- • одышка инспираторного, затем — экспираторного характера;
- • шумное, стридорозное дыхание;
- • цианоз лица, бледность;
- • одутловатость шеи и лица.
При локализации отека на лице он может распространиться на мозговые оболочки, тогда появятся менингиальные симптомы:
- • ридность затылочных мышц;
- • сильная головная боль;
- • рвота;
- • иногда судороги.
При распространении отека на слизистые желудочно-кишечного тракта появятся признаки, имитирующие признаки «острого живота»:
- • сильная боль в животе;
- • рвота с примесью желчи;
- • усиленная перистальтика;
- • метеоризм.
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ:
• асфиксия.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Отек Квинке надо дифференцировать с:
- • «острым животом»;
- • обструкциями верхних дыхательных путей при схожей клинической картине.
ДИАГНОСТИКА И ФОРМУЛ ИРОВКА ДИАГНОЗА
Диагноз ставится на основании анамнеза и диагностических критериев после проведения дифференциальной диагностики с «острым животом» и обструкциями верхних дыхательных путей при схожей клинической картине.
Примерная формулировка диагноза
DS: Острый аллергоз: отек Квинке гортани на прием анальгина. ОДН 1 ст.
ТАКТИКА ФЕЛЬДШЕРА НА ДОГОСПИТАЛЬНОМ ЭТАПЕ В УСЛОВИЯХ ФАП
- 1. Оказать неотложную помощь.
- 2. Немедленно вызвать «скорую помощь» для экстренной госпитализации больного в стационар (ЛОР или реанимационное отделение).
- 3. До прибытия «скорой помощи» вести динамическое наблюдение за пациентом. Для раннего обнаружения ухудшения состояния больного или появления признаков возможных осложнений необходимо контролировать: пульс, АД, ЧДД, состояние сознания, кожных покровов и видимых слизистых, температуру тела. При необходимости корректировать лечение.
- 4. Оформить медицинскую документацию (индивидуальная карта амбулаторного больного или журнал регистрации амбулаторного больного, направление на госпитализацию).
- 5. Транспортировка осуществляется в положении, удобном больному: на носилках, сидячей коляске и др.
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ
Все больные должны быть госпитализированы для дальнейшего лечения и/или наблюдения из-за угрозы развития поздней фазы острой аллергической реакции.
АЛГОРИТМ НЕОТЛОЖНОЙ помощи
- 1. Прекратить контакт с аллергеном.
- 2. Ввести антигистаминные препараты: супрастин 2% р-р или пипольфен 2,5% р-р, или димедрол 1% р-р по 2 мл в/м или в/в.
- 3. Преднизолон 60-90 мг или гидрокортизон 125 мг в/в или дексазон 8-12 мг в/в — при локализации в гортани и тяжелом состоянии.
- 4. При наличии или подозрении на отек гортани немедленно ввести адреналин (эпинефрин) 0,1% р-р 0,3-0,5 мл п/к или в/м.
- 5. Мочегонные: лазикс 40—80 мг в/в струйно в 10—20 мл физ. р-ра хлорида натрия при нормальном и высоком АД.
- 6. При необходимости ингаляции бронхолитиков (беротек, сальбутамол).
- 7. Оксигенотерапия.
- 8. Готовность к коникотомии.
- 1. Дайте определение ОА.
- 2. Назовите клинические формы ОА.
- 3. Укажите причины ОА.
- 4. Определите механизм развития ОА.
- 5. Назовите общие клинические проявления ОА.
- 6. Дайте определение АШ, крапивнице, отеку Квинке.
- 7. Укажите диагностические критерии АШ, крапивницы, отека Квинке.
- 8. С какими заболеваниями следует дифференцировать различные формы ОА?
- 9. Определите тактику фельдшера на догоспитальном этапе при АШ, крапивнице, отеке Квинке (на ФАП и СС и НМП).
- 10. Назовите показания к госпитализации при различных клинических формах ОА.
- 11. Определите алгоритм неотложной помощи при АШ, крапивнице, отеке Квинке.
Источник
- Аллергическая реакция на ампициллин в виде острой генерализованной крапивницы средней степени тяжести (L50.0).
- Фиксированная эритема, реакция гиперчувствительности к ко-тримоксазолу (T88.7).
- Аллергическая реакция на вакцину АДС-М в виде феномена Артюса (T88.7).
- Анафилактический шок на прокаин, гемодинамический тип, доброкачественное течение, средней степени тяжести (T88.6).
· КЛИНИЧЕСКАЯ КАРТИНА
· Она может включать различные кожные и системные проявления.
· КОЖНЫЕ ВЫСЫПАНИЯ
· Наиболее часто встречающийся симптом при лекарственной аллергии (ЛА) — разнообразные кожные высыпания.
· Кожные проявления реакций на ЛС могут возникать в рамках аллергических реакций, а также неаллергических реакций и реакций с неуточнёнными механизмами.
· •Аллергические реакции:
· ♦крапивница (I тип, III тип?);
· ♦отёк Квинке (I тип, III тип?);
· ♦пустулёзные сыпи (III тип);
· ♦аллергический васкулит (III тип);
· ♦экзантемы (III и IV типы);
· ♦феномен Артюса (III тип);
· ♦фотоаллергические сыпи (IV тип);
· ♦аллергический контактный дерматит (IV тип);
· ♦синдром Лайелла (II тип? IV тип?).
· •Неаллергические реакции и реакции с неуточнёнными механизмами:
· ♦экзантемы;
· ♦многоморфная экссудативная эритема;
· ♦узловатая эритема;
· ♦фиксированные токсидермии;
· ♦лихеноидные высыпания;
· ♦эксфолиативный дерматит;
· ♦эритродермия;
· ♦эритема 9-го дня (лихорадка 9-го дня, реакция Милиана);
· ♦угреподобные высыпания;
· ♦фототоксические сыпи;
· ♦синдром неаллергической гиперчувствительности.
· Экзантемы
· Они возникают примерно в 75% случаев лекарственных сыпей; могут быть кореподобными, пятнистыми, папулёзными; локализованными или генерализованными; нередко им сопутствует гиперемия слизистых оболочек.
· •Кореподобные, или макуло-папулёзные, высыпания – рис.1(причина — почти любой препарат, особенно барбитураты, сульфаниламиды, ампициллин и другие антибиотики) варьируют по внешнему виду от мелких пятен, напоминающих коревую сыпь, до бляшек, характерных для розового лишая.
·
· Рис. 1 Кореподобные высыпания
· •Пурпурозные высыпания (причина — гидрохлоротиазид, мепробамат, антикоагулянты) — не исчезающие при надавливании лиловые или красноватые пятна разной величины, обычно мелкие. Чаще всего их выявляют на нижних конечностях, но они могут возникать в любом месте и указывать на более серьёзное заболевание — геморрагический васкулит.
· Характерный симптом экзантем — кожный зуд, может возникать небольшая лихорадка, в крови иногда выявляют эозинофилию. Кореподобная сыпь может быть начальным симптомом таких грозных осложнений, как токсический эпидермальный некролиз, сывороточная болезнь, синдром гиперчувствительности. Высыпания возникают в течение двух недель с момента применения нового ЛС или в течение нескольких дней при повторном использовании препарата, к которому сенсибилизирован больной. Вещества из одной химической группы (например, фенитоин и карбамазепин) могут вызывать перекрёстные реакции.
· Крапивница
· Её лёгко определить по типичным чётко очерченным отёчным волдырям (рис. 2). Элементы сыпи могут быть единичными или обширными, сливными. Чаще крапивница возникает в первые недели приёма препарата, но может проявиться
· в любое время от начала лечения.
· Формы крапивницы
· •IgE-опосредованная (причиной могут быть антибиотики, сульфаниламиды, местные анестетики, рентгеноконтрастные средства, препараты крови, латекс):
· ♦немедленная (возникает в течение 30–60 мин после воздействия ЛС);
· ♦отсроченная (возникает спустя 1–72 ч после воздействия ЛС).
· •Псевдоаллергическая:
· ♦обусловленная изменением сосудистой реакции на брадикинин (например, при лечении ингибиторами АПФ);
· ♦обусловленная прямой неспецифической дегрануляцией тучных клеток (например, при применении опиатных анальгетиков, миорелаксантов);
· ♦обусловленная нарушением метаболизма арахидоновой кислоты (например, при лечении салицилатами, бензоатами, парацетамолом, индометацином).
· Крапивница может пройти самостоятельно в течение нескольких часов или после проведения медикаментозной терапии в различные сроки.
·
· рис.2. Крапивница
· Отёк Квинке (или ангионевротический отек – АО)
· До 50% случаев крапивницы сопровождаются отёком Квинке (рис 3). У лиц, ранее не сенсибилизированных, отёк Квинке наиболее часто возникает через 1–2 нед после начала приёма ЛС. Он может иметь различную локализацию. Отёки гортани и языка за счёт обтурации дыхательных путей могут создавать угрозу для жизни.
·
· рис.3. Отек Квинке
· Аллергический контактный дерматит могут вызвать следующие ЛС: блокаторы Н1-рецепторов гистамина (производные этилендиамина), аминогликозиды (неомицин, канамицин, амикацин, гентамицин, стрептомицин и др.), местные анестетики (бензокаин, прокаин, тетракаин и др. эфиры параоксибензойной кислоты), витамины, соли никеля, противотуберкулёзные средства. Для него характерно наличие эритемы и отёка, часто одновременно возникают везикулы и пузыри. При этом заболевании, в отличие от простого контактного дерматита, поражение часто распространяется и на те участки кожи, которые не контактировали с аллергеном
· СИСТЕМНЫЕ АЛЛЕРГИЧЕСКИЕ РЕАКЦИИ НА ЛЕКАРСТВЕННЫЕ СРЕДСТВА
· К системным реакциям относят: анафилактический шок (АШ), синдром Стивенса–Джонсона, синдром Лайелла, сывороточную болезнь, лекарственный волчаночный синдром, системный васкулит.
Источник
МКБ-10
D84.1Дефект в системе комплементаT78.3Ангионевротический отек
1. 2013 Федеральные клинические рекомендации по диагностике и лечению больных с ангиоотёком (Российская ассоциация аллергологов и клинических иммунологов).
Определение
Классификация
Диагностика
Лечение
Прогноз
Профилактика
Анамнез
1. В пользу наследственного ангионевротического отека свидетельствуют следующие данные:
- Семейный анамнез отеков различной локализации, особенно случаи гибели родственников от отека гортани.
- Частые госпитализации с клиникой «острого живота» без подтверждения этого диагноза (боли вызывает отек стенки кишки).
- Связь отеков с механическим воздействием (ударом, уколом, травмой). В таких случаях, удар в живот может вызвать клиническую картину «острого живота» без повреждения внутренних органов. Отек гортани часто возникает при стоматологических манипуляциях. Связь с травмой, физическим и эмоциональным напряжениями, острыми респираторными заболеваниями позволяют, в первую очередь, думать о наличии НАО.
- Ухудшение течения заболевания во время беременности (особенно при плоде женского пола), на фоне приема эстрогенсодержащих препаратов.
2. Наличие лихорадки, потери массы тела, миалгий, артралгий у больных с приобретенным дефицитом С1-ингибитора требует исключения лимфопролиферативных и аутоиммунных заболеваний.
3. Важнейшим аспектом является пищевой, лекарственный и общий медицинский анамнез:
- Многие случаи крапивницы, вызванные пищевыми продуктами, пищевыми добавками, ЛС или инфекцией сопровождаются АОD.
- Прием ингибиторов АПФС и блокаторов рецепторов ангиотензина IIС может быть причиной развития АО
4. АО, не связанные с врожденной или приобретенной патологией комплемента, сопровождаются крапивницей в 50% случаев.
5. Важным диагностическим критерием является характер отека (цвет, наличие зуда или жжения, плотность, время развития, сроки купирования симптомов).
Физикальное обследование
- Детализация особенностей отека (локализация, размер, плотность, цвет, температура отека и окружающих тканей), характер дермографизма
- Тщательный общий осмотр для выявления лимфоаденопатии, спленомегалии, артропатии и другой патологии, возможно, являющейся причиной АО.
- Осмотр доступных обследованию верхних дыхательных путей, оценка звучности голоса, возможности глотания для исключения развивающегося и угрожающего жизни отека ротоглоточной области.
- Измерение АД, ЧСС.
- Измерение температуры тела
Особенности АО, связанные с участием в формировании симптомов медиатора-брадикинина:
- Доступный осмотру отек бледный и незудящий, плотный, при надавливании на него не остается ямки.
- Возможно наличие покалывания, жжения, болезненности в месте отека
- В ряде случаев, характерно наличие «предвестников» отеков
- Отеки развиваются в течение нескольких часов и могут сохраняться до нескольких суток
- При оперативном вмешательстве по поводу диагноза «острый живот» у больного выявляют отек участка кишки и асцитический выпот.
- При отеке мочевыводящей путей возникает задержка мочи.
- Сильные головные боли наблюдаются при отеке мозговых оболочек.
- Возможен потенциально фатальный отек гортани.
- Крапивница, как правило, отсутствует.
- Неэффективно введение ГКС, антигистаминных препаратов.
Для АО, основным медиатором которых является гистамин характерно:
- В 50% случаев АО сопровождается крапивницей.
- Отек горячий, гиперемированный.
- Отек редко развивается быстро, не бывает фатальным
- Симптомы могут сохраняться от нескольких часов до суток
- Как правило, отмечается хороший эффект от введения системных ГКС, антигистаминных средств
- Сочетание отека с резким снижением АД, крапивницей, бронхоспазмом, болями в животе, дефекацией, мочеиспусканием, кровянистыми выделениями из влагалища – является признаками анафилактической реакции
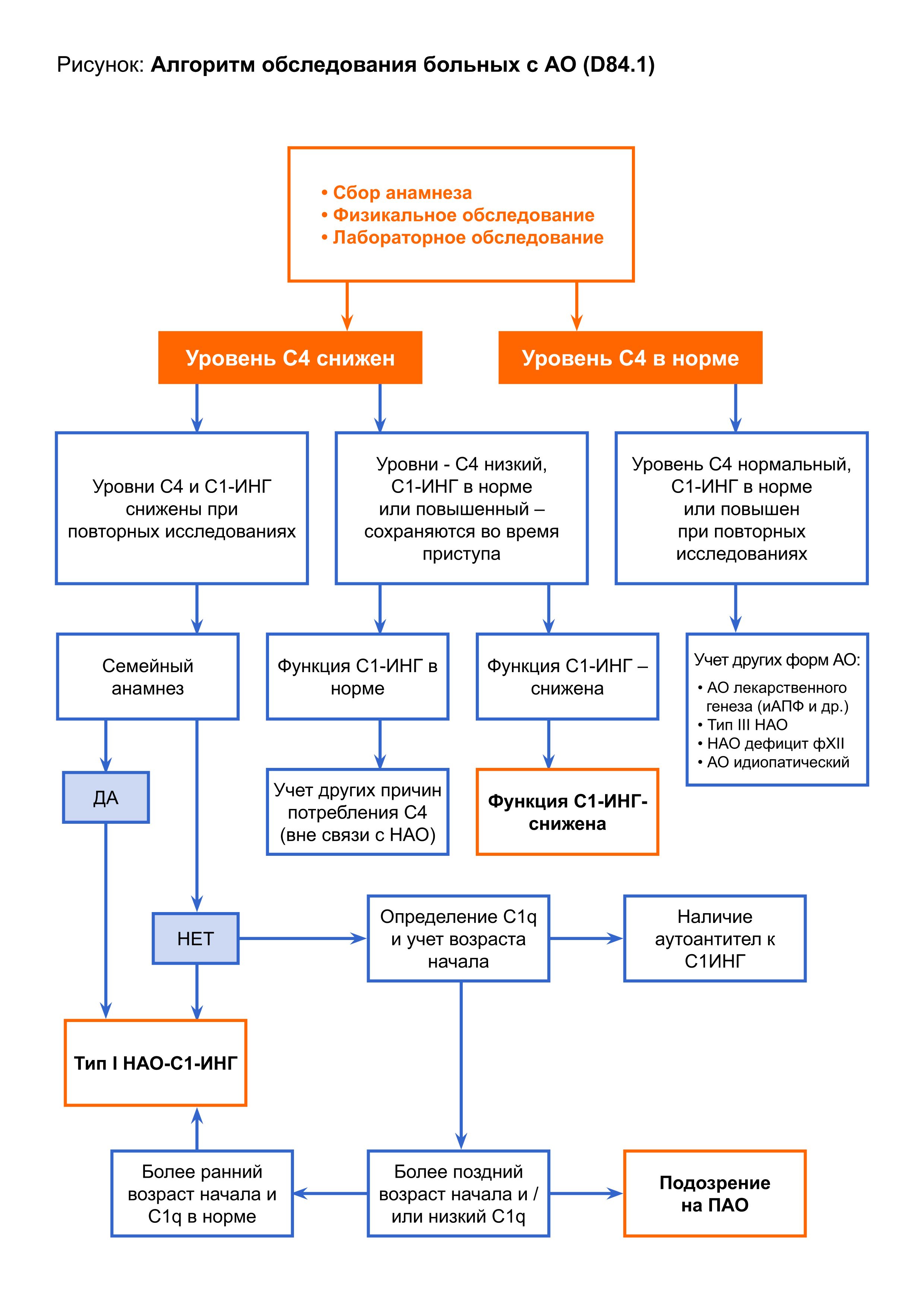
Диагноз АО ставится на основании сбора анамнеза и данных физикального обследования.
Скрининг (возможен только для НАО)
- Обследование родителей, братьев, сестер, детей пациентов с НАО для определения концентрации С4-компонента комплемента, концентрации и функциональной активности С1-ингибитора.
- Исследование функциональной активности С1- ингибитора.
- Проведение генетической консультации членам семьи больного.
Дифференциальный диагноз
Дифференциальный диагноз АО проводится со следующими заболеваниями:
Гипотиреоз
- Слабость, сонливость, утомляемость, непереносимость холода, уменьшение потоотделения, сухость кожи, снижение тембра голоса. Периорбитальный отек, макроглоссия, отек рук.
- Нормальные уровни С1-ингибитора, С4 и С1q компонентов.
- Повышение уровня тиреотропного гормона, снижение свободного Т4 при первичном гипотиреозе, нормальный уровень свободного Т4 при субклинической форме.
Уртикарный васкулит
- Сохранение элементов в течение более 24 часов.
- Наличие остаточной пигментации.
- Жалобы на жжение и боль в области поражения.
- Повышение СОЭ, концентрации СРБ свидетельствуют в пользу уртикарного васкулита.
- Могут быть признаки системной патологии (артралгии, миалгии).
- Возможно сочетание с АО, особенно в случаях гипокомплементемии.
- Антинуклеарных АТ и ревматоидного фактора, как правило, не обнаруживают.
- При биопсии выявляют признаки лейкоцитокластического васкулита.
Постоянный отек кожи лица и шеи
- Может быть связан со сдавлением верхней полой вены. Показано рентгенологическое исследование грудной клетки для выявления опухоли, расширения средостения.
Синдром Мелькерссона-Розенталя
- Постоянный плотный отек лица, складчатый язык.
- При биопсии пораженной ткани обнаруживают гранулематозное воспаления. Анасарка
- Генерализованный отек может быть признаком гипопротеинемии (например, при нефротическом синдроме, болезнях печени (циррозе печени), белководефицитной энтеропатии). Отеки тканей постоянные, присутствуют другие признаки соматической патологии.
- В отличии от АО анасарка развивается относительно медленно, симметрично, не характерны поражения губ, гортани, кишечника, отсутствуют признаки анафилаксии.
При проведении дифференциальной диагностики АО с любым другим заболеванием, сопровождающимся отеком любой локализации, следует помнить о том, что симптомы при АО длятся от часов до нескольких суток, если отек сохраняется более длительное время, то диагноз АО исключается.
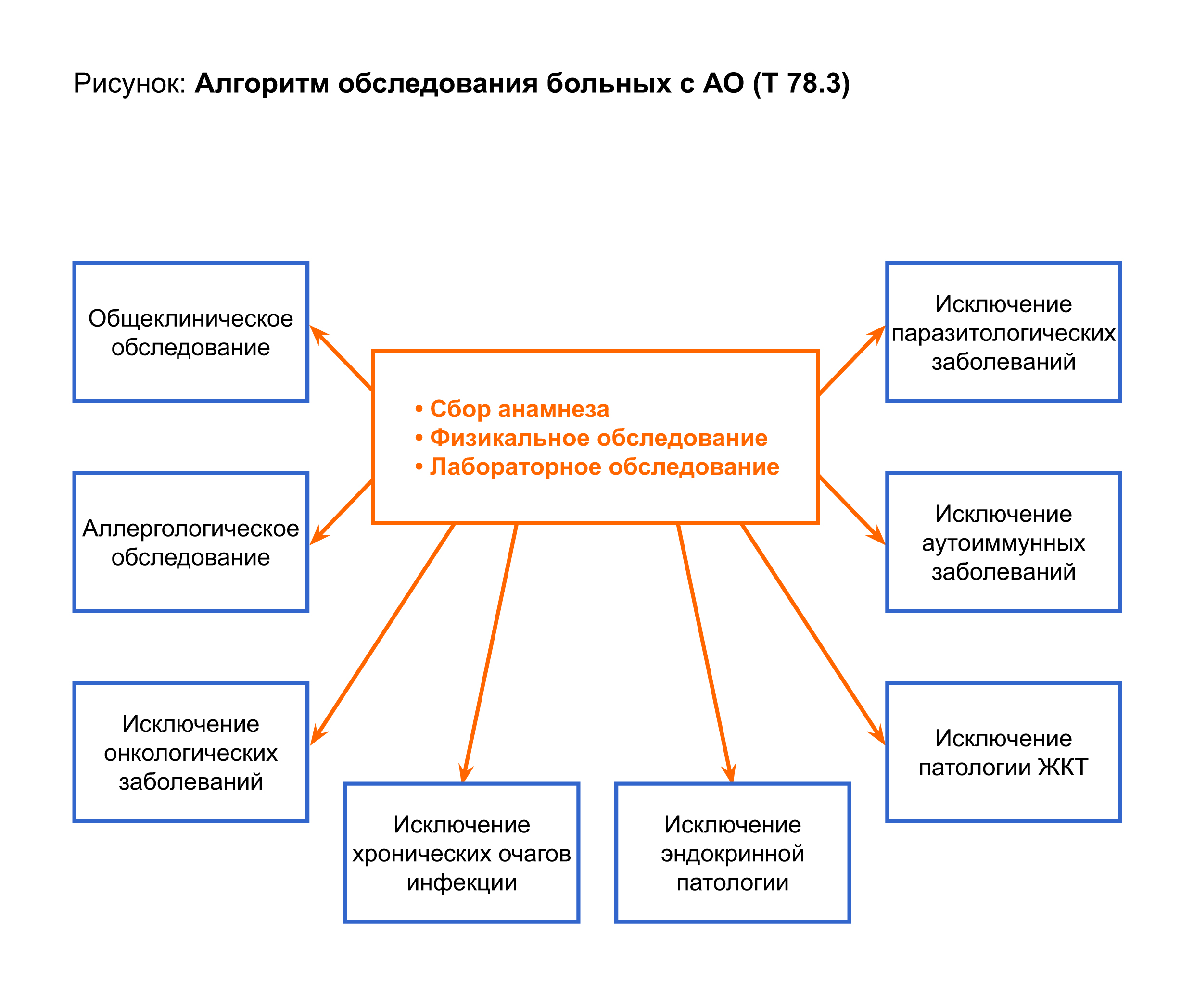
АО, не связанные с патологией системы комплемента требуют следующего обследования:
- Общий анализ крови.
- Общий анализ мочи.
- Биохимический анализ крови.
- Обследования для исключения возможной причины АО по показаниям.
Для исключения АО, связанных с патологией системы комплемента необходимо:
- исследовать уровни С4 компонента системы комплемента,
- определить уровень и функциональную активность С1-ингибитора,
- определить наличие антител к С1 ингибитору,
- определение уровня С1q
- С1-INH95 Kd
Объём обследования и его целесообразность определяет врач аллерголог-иммунолог
- уровень С1q. Содержание С4 компонента снижено при НАОD.
- Если концентрация С4 компонента и С1- ингибитора нормальны, вероятны НАО типа ΙΙΙB, пищевая аллергия, АО, вызванный ингибиторами АПФ, или идиопатический АО D.
- Нормальное содержание С1-ингибитора при снижении его функциональной активности и концентрации С4 компонента является признаком НАО типа ΙΙD.
- Если содержание С4 компонента и С1 – ингибитора снижены, а концентрация С1q компонента нормальная или повышена, то речь идет о НАО типа Ι.
- Выявление антител к С1-ингибитору может быть при ПАО II типа.
- Снижение содержания С4, нарастание уровня С1q компонента, а также снижение качественных и количественных показателей С1-ингибитора, характерно для НАО типа 1 и 2.
Таким образом, алгоритм обследования больных с АО может быть различен и зависит от данных анамнеза, клинической картины (рисунок 2,3) и лабораторных показателей (таблица 1).
Алгоритм обследования больных с АО (Т 78.3)
Алгоритм обследования больных с АО (D84.1)

- Из всех больных НАО – у 85% НАО Ι типа, у 15% – НАО ΙΙ типа D.
- Концентрация С1q-компонента, как правило, снижена при ПАОС (Таблица 1).
Таблица 1. Лабораторная диагностика наследственного и приобретенного ангионевротического отека.
Результаты лабораторных исследований при наследственном ангионевротическом отеке (НАО) и приобретенном ангионевротическом отеке (ПАО) | |||||||||
I тип НАО | II тип НАО | III тип НАО | I тип ПАО | II тип ПАО | |||||
Концентрация С1 ИНГ | нормальная или высокая | нормальная | 50% | низкая или нормальная | |||||
Активность С1 ИНГ | нормальная | низкая | низкая | ||||||
Концентрация С 4 | низкая | низкая | нормальная | ||||||
Концентрация С1q | нормальная | нормальная | нормальная | низкая | |||||
С1-INH95 Kd | – | – | – | отсутствует | имеется | ||||
АТ к С1-ингибитору | – | – | – | – | имеются | ||||
Показания к консультации специалиста
- Больных с диагнозом АО направляют к аллергологу для проведения дифференциальной диагностики разных видов АО, для определения возможностей обследования и тактики лечения.
- При подозрении на аутоиммунное заболевание, лимфому, при необходимости изменения гипотензивной терапии при АО, вызванном ингибиторами АПФ, требуется консультация ревматолога, гематолога, кардиолога соответственно.
- Больного с отеком гортани госпитализируют в оториноларингологическое или реанимационное отделение в острой ситуации с последующей консультацией аллерголога-иммунолога после стабилизации состояния.
- При абдоминальном синдроме необходима консультация хирурга.
- В тех случаях, когда АО возникают на фоне онкологических заболеваний, паразитарных инфекций, эндокринопатологии – проводят консультации узких специалистов (онколог, паразитолог, эндокринолог)
Особенности различных форм ангиоотека
Наследственный ангиоотёк
Для I и II типов характерны следующие проявления:
- Семейный анамнез у 80% больных
- Рецидивирующие отеки, как правило, в 80% до 18 лет, отсутствие кожного зуда и уртикарных элементов.
- Отсутствие или слабый ответ на терапию глюкокортикоидами.
- Снижение концентрации или функциональной активности С1-ингибитора низкий уровень С4 компонента, нормальный уровень С1q компонента.
- Фатальные отёки в области гортани в семейном анамнезе
Признаки III типа:
- преимущественно болеют женщины
- нормальный уровень С1-ингибитора С4 и С1q компонентов.
Приобретенный ангиоотёк (ПАО)
- Тип1 ПАО: дефицит С1-ингибитора у больных с лимфопролиферативными заболеваниями. Тип 1 часто диагностируют у больных лейкозами и лимфомами, парапротеинемией.
- Тип 2 ПАО характеризуется наличием в сыворотке пациента одномоментно как аутоантител к С1- ингибитору (часто моноклональных), так и циркулирующего низкомолекулярного белка С1- ингибитора (С1-INH95 Kd) у гетерогенной группы больных (встречается при заболеваниях соединительной ткани и других аутоиммунных болезнях, онкологической патологии, заболеваниях печени и у лиц без признаков каких-либо заболеваний). С терапевтической точки зрения принципиально важно уточнить диагноз для назначения правильного лечения. В отличие от других форм, в этой группе эффективны глюкокортикоиды и цитостатики.
- Может отмечаться низкое содержание С1q, С4 компонентов, снижение концентрации и функциональной активности С1- ингибитора.
Ангиоотёки, вызванные ингибиторами АПФ - Могут впервые возникнуть в период от нескольких недель до нескольких лет от начала терапии ингибиторами АПФ
- Чаще всего отеки в области лица (губы, язык, дно рта, гортань, подкожная клетчатка. веки).
- Очень редко фатальные отеки.
- Любые ингибиторы АПФ и даже блокаторы рецепторов ангиотензина могут вызвать отеки
- Нормальные уровни С1-ингибитора, С4 и С1q компонентов.
Ангиоотёки, обусловленные лекарствами (аллергией и непереносимостью)
- АО возникает изолированно или с крапивницей вскоре после назначения препарата (НПВС, антибиотиков, рентгеноконтрастных препаратов и т.д.)
- Нормальные уровни С1-ингибитора, С4 и С1q компонентов.
Ангиоотёки, связанные с пищевой непереносимостью
- Имеется четкая (воспроизводимая) связь с приемом определенного продукта
- Реакция на продукты или пищевые добавки в виде АО и/или крапивницы.
- Нормальные уровни С1-ингибитора, С4 и С1q компонентов.
- Повышенный уровень IgE, специфических к пищевым продуктам, положительные кожные пробы.
Источник
