Пневмония и отек легких отличия
Образование жидкости в легких является патологическим состоянием, вызванным массивным выходом транссудата (невоспалительной природы) в интерстиций легких из капилляров, а затем и в альвеолы. Скопление жидкости в легких приводит к снижению функций альвеол, нарушениям газообмена, а следовательно, и к гипоксии. В крови наблюдается изменение газового состава с повышенной концентрацией углекислого газа. На фоне гипоксии развивается угнетение функций центральной нервной системы. Когда норма жидкости в плевральной полости превышена, возникает отек легкого.
Жидкость в легких – диагноз довольно опасный и требует оказания своевременной медицинской помощи. Юсуповская больница принимает пациентов круглосуточно, семь дней в неделю. Опытные доктора в кратчайшие сроки снимут отек легкого, определят адекватный курс терапии для устранения причин такой патологии.
Накопление жидкости в легких: причины
Почему жидкость в легких накапливается, приводя к отеку легкого? В данном вопросе выделяют две основные группы причин:
- причины, вызывающие гидростатический отек легких (закупорка легочных сосудов; пороки сердца; попадание воздуха в плевральную полость, острая дыхательная недостаточность, например, при попадании инородных предметов в дыхательные пути);
- причины мембранного отека легкого (пневмонии, сепсис, вдыхание некоторых газов, аспирация и прочее).
У пациента может наблюдаться скопление жидкости в легких при раке, приводящее к отеку легкого. Также при злокачественной опухоли может скапливаться осумкованная жидкость в плевральной полости, что приводит к развитию плеврита.
Жидкость в легких при онкологии – это последствие развития злокачественных опухолей легких, груди, желудка, кишечника, поджелудочной железы, органов половой системы. При запущенных стадиях рака у больных может развиваться отек ног при отказе легких.
Современные достижения медицины, а также высокий профессионализм врачей Юсуповской больницы позволяют выигрывать борьбу с раком и возвращать пациентов к нормальной полноценной жизни. Для каждого пациента курс терапии доктора определяют в индивидуальном порядке.
Отек легких: симптомы, признаки
Диагностировать отек легких не так сложно, если знать клиническую картину этого патологического состояния. Скопление жидкости в легких имеет следующие характерные симптомы и признаки:
- болевые ощущения в области грудной клетки, чувство сдавленности – это первые признаки острого отека легких;
- затрудненное дыхание и одышка. При этом больному тяжело не только вдыхать воздух, но и выдыхать;
- синюшность кожных покровов;
- учащенное сердцебиение и холодный липкий пот;
- сухой кашель, переходящий во влажный с мокротой розового цвета;
- частое, громкое и прерывистое дыхание;
- при развитии отека легкого наблюдается снижение артериального давления, пульс при этом слабо прощупывается.
При появлении одного или нескольких вышеперечисленных признаков необходимо обращаться за консультацией к врачу. Опытная команда докторов Юсуповской больницы в кратчайшие сроки проведет обследование и назначит эффективное лечение. В отсутствие своевременной врачебной помощи отек легкого может привести к летальному исходу. Прогнозы зависят от стадии отека легких и особенностей течения основного заболевания.
Чем опасна жидкость в легких
Накопление жидкости в легких приводит к нарушениям нормальной работы клеток и сосудов. В данном случае имеет место интерстициальная форма патологии. При этом абсолютно неважно, от чего возникает отек легких. На второй стадии жидкость проникает в полость альвеол, нарушая тем самым газообменную функцию. Это альвеолярный отек легких. Затем все альвеолы заполняются жидкостью и выключаются из процесса газообмена. Человек погибает от недостатка кислорода.
На вопрос, как долго проявляется отек легких, четкого ответа дать нельзя. Все зависит от причин, спровоцировавших накопление жидкости, а также стадии развития патологии.
Первая доврачебная помощь при отеке легких
Если человек находится в сознании, прежде всего его нужно переместить в сидячее или вертикальное положение. Затем необходимо расстегнуть стесняющую одежду и обеспечить приток свежего воздуха, после чего дать больному таблетку фуросемида и нитроглицерина.
Лечение отека легких
Первоочередными при отеке легких служат следующие мероприятия:
- обеспечение проходимости дыхательных путей;
- ингаляция 100%-м кислородом через 96%-й раствор спирта для пеногашения;
- внутривенное введение морфина.
Далее проводят медикаментозное лечение. Важно понимать, что отек легких не является самостоятельным заболеванием. Что означает появление жидкости в легких, может определить только врач. Отек легких может развиваться вследствие большого числа патологий. Поэтому тактика лечения напрямую связана со спецификой основного заболевания.
Пройти диагностику, эффективный курс лечения можно в Юсуповской больнице. В клинике терапии доктора быстро определят истинную причину развития отека легких и подберут программу лечения для каждого пациента в индивидуальном порядке. Записаться на прием к врачу можно по телефону Юсуповской больницы.
Источник

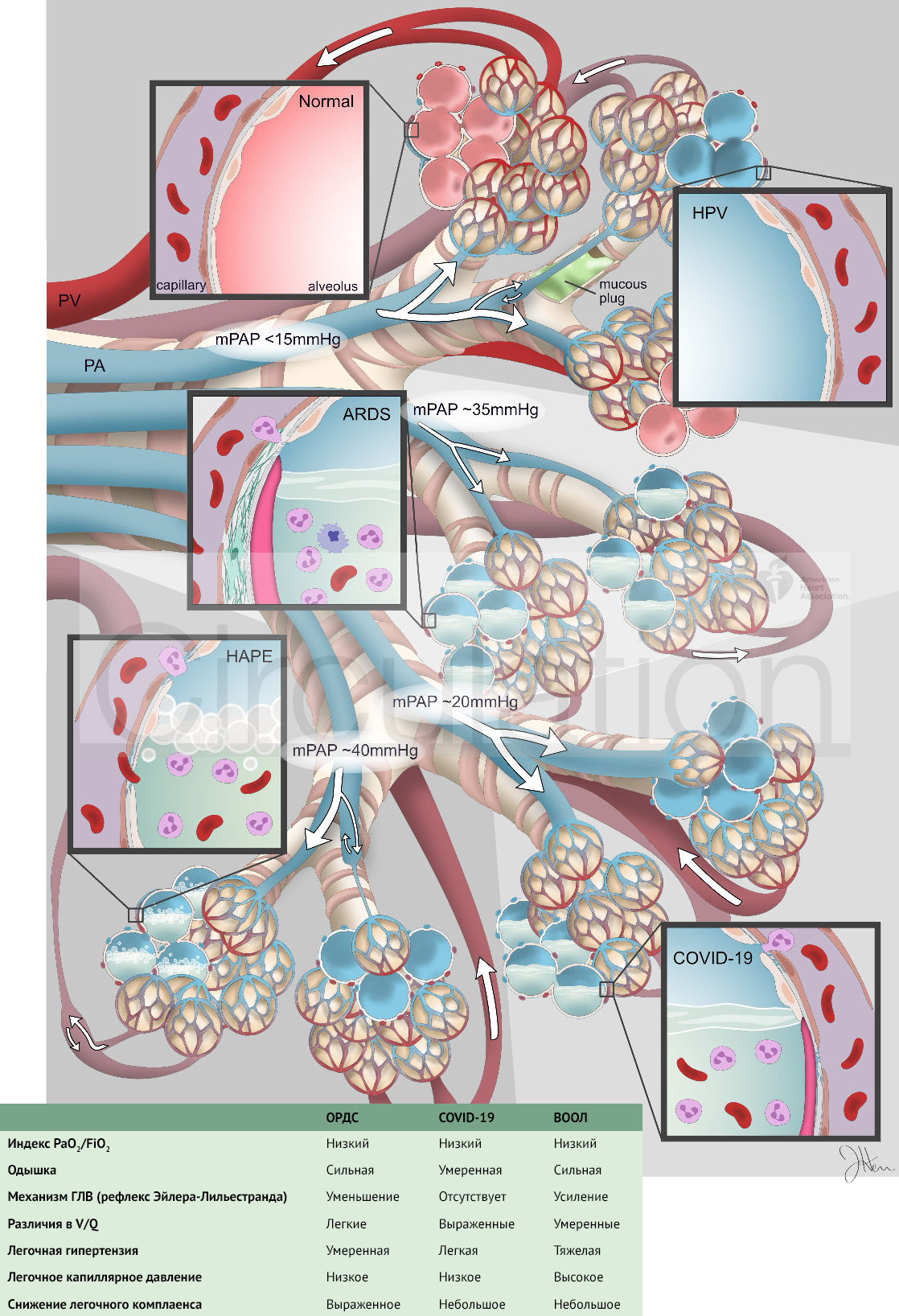
COVID-19 — острое респираторное заболевание, вызываемое капельным коронавирусом SARS-CoV-2. Уже к 1 мая 2020 года пандемия привела к инфицированию ~ 3,3 миллиона человек, к смерти более 235 000 человек и остановке глобальной торговли (по состоянию на 11 мая, более 4,1 миллионов подтвержденных случаев и 283 387 летальных исходов — прим. ред). В то время как 80 % людей с COVID-19 болеют легкой формой заболевания, летальность колеблется в пределах 2–7 %. Состояние пациентов с пневмонией, обусловленной COVID-19, может ухудшаться из-за гипоксемической дыхательной недостаточности (ГДН). Данные вскрытий свидетельствуют о наличии у таких больных признаков воспаления, диффузного альвеолярного повреждения (ДАП), накопления альвеолярной жидкости и гиалиновых мембранах, характерных для классического ОРДС. Понимание причин гипоксемии COVID-19 осложняется скудностью данных гемодинамики и аутопсии. Однако, общее состояние пациентов с COVID-19 является нетипичным с т.з. течения классического ОРДС в том смысле, что на фоне сохранного легочного комплаенса* (податливость, растяжимость респираторной системы) отмечается зачастую глубокая гипоксемия, ассоциированная с большим легочным шунтом**.
* прим. редактора – под комплаенсом респираторной системы подразумевается растяжимость/податливость не только самих легких, но и грудной клетки.
** прим. редактора – под легочным шунтом понимается резкое несоответствие V/Q (V/Q = ∞), при котором вентилируются те участки легких, в которых не происходит газообмен (например, 1 зона по West, соответствующая верхушкам легких).
Данные показатели свидетельствуют о нарушении работы гомеостатической O2-сенсорной системы (HOSS) в организме, которая включает в себя легочное кровообращение, сонный гломус, адреномедуллярные клетки и нейроэпителиальные тела. HOSS оптимизирует поглощение кислорода и его системную доставку. Гипоксическая легочная вазоконстрикция (ГЛВ, рефлекс Эйлера-Лильестранда) — это легочная гомеостатическая реакция на дыхательную гипоксию при легочных заболеваниях, таких как пневмония. Суть рефлекса Эйлера-Лильестранда заключается в спазме легочных артериол плохо вентилируемых альвеол с целью оптимизации вентиляционно-перфузионных взаимоотношений (V/Q). Сонный гломус, чувствуя гипоксию, усиливает респираторный драйв***. Гипоксемия при COVID-19 по-разному связана с ОРДС, механизмом ГЛВ и физиологией HAPE (ВООЛ) (рис. 1). Мы предполагаем, что лучшим объяснением этому является глубокое нарушение функций сонного гломуса и механизма ГЛВ иногда в сочетании с вирусно-индуцированным ОРДС.
*** прим.редактора — респираторный драйв — это способность дыхательного центра инициировать вдохи адекватные по частоте, глубине и ритму в соответствии с функциональной задачей.

Рисунок 1
Инициация ГЛВ происходит путем регуляции работы кислород-чувствительных K+-каналов и потенциал-зависимых Са2+-каналов через ОВР с участием гена NDUFS2, в ответ на изменение уровня активных форм кислорода (в частности, перекиси водорода) в определенных участках митохондрий гладкомышечных клеток легочных артерий (PASMC). ГЛВ может ингибироваться как медикаментозно, например, системными вазодилататорами, в частности блокаторами кальциевых каналов, так и при различных заболеваниях (сепсис, эндотоксемия). Аналогичный митохондриальному механизму, O2-чувствительный механизм располагается и в сонном гломусе. Снижение его функции будет нарушать респираторный драйв и уменьшать одышку. Инфекция, вызванная вирусом SARS-CoV-2, в клетках человека изменяет экспрессию многих белков. Интересно, что 36 % всех увеличившихся белков и 19 % всех уменьшившихся белков в зараженных SARS-CoV-2 клетках являются митохондриальными белками. К ним относятся медиаторы апоптоза (индуцирующий апоптоз фактор (AIF) и цитохром С), а также белки, участвующие в аэробном метаболизме (имеют отношение к О2-чувствительному механизму). Эти данные являются приблизительными и недоказанными, однако они обеспечивают биологическую «правдоподобность» того, что SARS-CoV-2 может вмешиваться в процесс митохондриальной чувствительности к О2 и вызывать митохондриально-индуцированные поражения. Некоторые особенности пневмонии COVID-19 отличают ее от типичного ОРДС. Во-первых, несмотря на глубокую гипоксемию, которую завуалированно называют «тихой гипоксемией», у пациентов часто наблюдается легкая/умеренная одышка. В своей работе Guan et al. сообщили об одышке только у 18,7 % из 1099 госпитализированных больных с пневмонией COVID-19, несмотря на сопутствующие этому низкие показатели индекса Горовица (PaO2/FiO2), аномальные КТ-снимки (86 %) и высокие потребности в дополнительном кислороде (41 %). Во-вторых, в отличие от классического ОРДС, для пневмонии COVID-19 характерно сохранение высокого легочного комплаенса****.
**** прим. редактора — высокий комплаенс характерен для L-типа COVID-19 пневмонии (согласно публикации Luciano Gattinoni).
В-третьих, глубокая гипоксемия связана с выраженным легочным шунтом. В-четвертых, пользы от вентиляции в прон-позиции на животе у таких больных больше, чем при классическом ОРДС. Степень выраженности ГЛВ различна и зависит от отношения V/Q. Вентиляция в прон-позиции минимизирует различия и позволяет рефлекс Эйлера перенаправлять кровоток в дорсальные/каудальные области легких. Таким образом, особенности клинической картины COVID-19 пневмонии могут быть объяснены нарушением в работе молекулярных/клеточных кислород-чувствительных механизмов, в т.ч. сонного гломуса, или утратой рефлекса Эйлера (рисунок 1), хотя для доказательства этого тезиса потребуется комплексная гемодинамическая оценка, в том числе катетеризация правых отделов сердца. Нарушение работы механизма ГЛВ может быть также осложнено высокой вентиляцией мертвого пространства или легочными микроэмболами.
С целью попытки объяснения отека и гипоксемии при пневмонии, вызванной COVID-19, была предложена концепция, основанная на физиологии ВООЛ. ВООЛ обусловлен чрезмерной активацией механизма ГЛВ, приводящей к большей неравномерности кровотока, и легочной веноконстрикцией (рис. 1). Эти механизмы увеличивают давление в ЛА и легочных капиллярах, вызывая гидростатическое повреждение капилляров и альвеолярную утечку крови и белка. Мы полагаем, что в случае с COVID-19, рефлекс Эйлера работает некорректно, давление в ЛА остается низким, а альвеолярные инфильтраты возникают в результате вирусного воспаления.
Fried et al. описали следующий клинический случай: «В приемное отделение поступила 64-летняя женщина, у которой в течение 2-х последних дней наблюдалась одышка и непродуктивный кашель. В анамнезе: неишемическая кардиомиопатия, фибрилляция предсердий, ГБ, СД. При первичном осмотре: АД — 153/120 мм рт. ст., SpO2 — 88%, Ps — 100 уд/мин, t — 36.6 °C. Рентгенологическая картина соответствовала картине сопутствующей застойной кардиомиопатии. Тест на COVID-19 — положительный. На фоне коррекции явлений ХСН фуросемидом и нитроглицерином произошло ухудшение респираторного статуса с последующим переводом пациентки на ИВЛ».
Мы предполагаем, что нитроглицерин уменьшил ее и без того ослабленный механизм ГЛВ, ухудшив вентиляционно-перфузионные отношения, что и привело к декомпенсации. При проведении измерения давления в ЛА было выявлено минимальное его повышение (45/20 мм рт. ст.). Подобные цифры могут свидетельствовать о том, что произошла дизрегуляция рефлекса Эйлера-Лильестранда что больше соответствует COVID-19, нежели ВООЛ, при котором давление в ЛА достигает высоких значений (рис. 1). ОРДС часто сопровождается легочной гипертензией, однако причинами, провоцирующими ее развитие, являются микротромбозы и эндогенные вазоконстрикторы, в то время как механизм ГЛВ практически выключен из регуляции. В то время как ВООЛ и ОРДС являются некардиогенными формами отека легких, причины, приводящие к отеку, различаются.
При ВООЛ причиной отека является гемодинамическая перегрузка малого круга, связанная с повышением давления в легочных сосудах (рис. 1), при ОРДС же причиной отека является воспаление и альвеолярная эпителиальная дисфункция. При тяжелом течении пневмонии, вызванной COVID-19, имеются признаки классического ОРДС, однако отличительной чертой коронавирусной пневмонии является выключение рефлекса Эйлера-Лильестранда (вирус-индуцированное повреждение митохондрий, влияние эндотоксина/провоспалительных факторов на ГЛВ). Различия в работе рефлекса Эйлера-Лильестранда при ВООЛ и COVID-19 имеют важное терапевтическое значение. Гипотеза, основанная на физиологии ВООЛ, сопровождалась предложением по ингибированию механизма ГЛВ с помощью ацетазоламида, блокаторов кальциевых каналов или ингибиторов ФДЭ-5. Мы предсказываем, что данные препараты усугубят гипоксемию при пневмонии, вызванной COVID-19.
По нашим наблюдениям, каждый шестой пациент с COVID-19 имел сопутствующую артериальную гипертензию. Отказ от применения системных вазодилататоров, особенно блокаторов кальциевых каналов, поможет сохранить рефлекс Эйлера-Лильестранда. С целью исследования механизма ГЛВ при COVID-19, мы предлагаем использовать такие способы как: катетеризация правой половины сердца/эхокардиография. В случае подтверждения дизрегуляции механизма ГЛВ, возможно, стоит изучить несколько препаратов с целью активации данного рефлекса, в том числе введение альмитрина (повышающего ГЛВ и активизирующего каротидный гломус) и/или ингибирования эндогенных сосудорасширяющих путей, таких как ЦОГ-путь (индометацин или меклофенама) или оксид азота (NO).
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
Источник
Дольковая пневмония — это заболевание, при котором одна или несколько долей органа утолщены, а в альвеолах имеется патологическая жидкость. Следовательно, легочная ткань перестает активно участвовать в процессах газообмена.
Вызывает крупную (или иначе фибринозную) пневмонию у взрослых. От него никто не умирает, но это не значит, что оно не требует лечения. Без надлежащего лечения заболевание может вызвать серьезные осложнения.
Причины и провоцирующие факторы
Факторы, провоцирующие развитие болезни, следующие:
- переохлаждение;
- авитаминоз;
- хронические инфекции;
- респираторные заболевания без соответствующего лечения;
- низкий иммунитет по разным причинам.
Патогенез и этиология — разрушение паренхимы органа патогенами. А именно — стрептококки, стафилококки, но чаще всего основным возбудителем крупозной пневмонии является пневмококк.
Пневмония — это сезонное заболевание, заболеваемость увеличивается зимой и ранней весной.
Люди в группе риска:
- с историей наследственных факторов;
- курильщики;
- страдают хроническим алкоголизмом;
- есть история ..:
- диабет;
- ишемическая болезнь сердца;
- низкий иммунитет или ВИЧ;
- злокачественные опухоли;
- обструктивная болезнь легких;
- пиелонефрит.
Пути проникновения патогенной микрофлоры в организм:
- бронхогенные — через мокроту;
- гематогенный — через кровь;
- лимфогенный — через лимфу.
Длительное время пневмококки могут находиться в верхних дыхательных путях, а точнее на их слизистой оболочке. Они провоцируют повышенную восприимчивость к раздражителям, а при повторении инфекции возникает пневмония.
Заражение происходит при тесном контакте с больным человеком — микробы распространяются с воздухом при кашле и разговоре.
Стадии
Развитие пневмонии состоит из 4 стадий. Рассмотрим их подробнее:
- Есть изменения в сосудистой системе, возможен отек легких. Заболевание развивается в мелких артериях и капиллярах, при этом отмечается чрезмерный кровоток в зоне поражения. В других частях органа появляется патологическая жидкость, в которой развиваются болезнетворные микроорганизмы. Этот этап длится 3 дня.
- Скопление крови и жидкости в легких продолжается, пораженный участок приобретает красный или коричневый цвет, а легкое начинает напоминать печень. Эта стадия называется гепатацией. Продолжительность этапа 3 дня.
- Продолжительность 5 дней. Это этап неотложной операции. В легких развиваются лейкоциты, которые приобретают серо-зеленый цвет. Легкие увеличиваются, их структура становится зернистой. Накопленная жидкость становится мутной. Микропрепарат при лобулярной пневмонии выглядит следующим образом: легочная ткань без воздуха, в просвете альвеол имеется экссудат, пораженный участок тяжелый и плотный, плевра непрозрачная, тусклая, могут присутствовать серые оболочки. Ниже представлен пример макропрепарата при крупозной пневмонии в оперативном периоде.
- На 9-й день болезни развивается 4-я стадия, продолжающаяся примерно 3 дня. Ферменты и продукты распада пневмококков и лейкоцитов удаляются из легких и появляется отслоившаяся мокрота. Цвет и структура легких напоминают цвет и структуру селезенки. Соответствующее лечение не усложняет течение болезни и наступает выздоровление.
Отдельно следует сказать об атипичной пневмонии. Это общий термин, который объединяет легочные инфекционные и воспалительные поражения, вызванные основными атипичными возбудителями — вирусами, хламидиозами, микоплазмами и т. Д. Атипичное заболевание сопровождается высокой температурой, пациентом кашляет и одышка. Если на фоне заболевания развивается легочная и сердечная недостаточность, возможен летальный исход пациента.
Патанатомия
Патологическая анатомия говорит о том, что при отсутствии рассасывания экссудата заболевание осложняется — разрастается соединительная ткань в ядре поражения, возникают кератоз и цирроз печени.
В некоторых случаях происходит гнойное утопление органа с последующей пневмонией, что может привести к абсцессу легкого или гангрене. Фиброзирующая пневмония характеризуется склонностьюк разрушению.
Волокнистый нарост — это утолщение, которое вызывает образование спаек. Повторное расположение волокон соединительной ткани приводит к образованию в легких фиброзных тяжей.
Это явление приводит к частичному замещению легочной ткани соединительной тканью. Однако этот орган все еще функционирует. Если фиброзная ткань разрастается слишком сильно, легкое утолщается и может потерять свою функцию.
Клиника и симптомы
Фолликулярная пневмония в анамнезе очень часто осложняется фиброзом легких, особенно если заболевание носит профессиональный характер, в развитии т.н.
В клинической картине этот вид пневмонии характеризуется ознобом, лихорадкой, болями в области груди.
Вначале возникает сухой кашель, который становится продуктивным по мере прогрессирования заболевания — происходит отделение мокроты, в начальный период следует обратить внимание на его характер. Выражена одышка — наблюдается отставание грудной клетки со стороны поражения в процессе дыхания.
Мокрота обычно коричневая, ржавая.
- На этапе формирования уплотнения возникают следующие потенциальные проблемы:
- усиление голосового тремора;
- глухой звук на барабанах;
нет слышимого альвеолярного дыхания.
Тремор голоса при круповой пневмонии на более поздних стадиях нормализуется, появляются хрипы, дыхание становится сначала жестким, затем альвеолярным.
- Основные характерные симптомы фолликулярной пневмонии:
- Возможна герпетическая сыпь на стороне поражения;
- положение тела лежа на спине;
- кожа горячая и сухая, а руки и ноги холодные;
- отекают крылья носа при дыхании;
Диагностика воспаления легких
когда тюлени раздвинуты, дыхание происходит с помощью дополнительных мышц.
Первичный метод диагностики заболевания — рентгенологическое исследование. Рассмотрим, какие симптомы на рентгенологической картине крупозной пневмонии определяются.
Основной рентгенологический симптом — темные круги (тотальные или субтотальные) наблюдаются с обеих сторон, корни вздутые, картина легких полностью искажена. Средостение имеет тенденцию смещаться в сторону поражения.
Рентген выполняется в прямой проекции. Для уточнения диагноза рекомендуются боковые визуализирующие исследования. В сомнительных случаях проводится компьютерная томография.
Эти методы диагностики позволяют более точно оценить количество пораженных сегментов легкого, а также лучше изучить средостение.
- Для уточнения диагноза рекомендуются следующие анализы:
- анализ крови (общий, биохимический, коагулограмма);
- анализ мочи (общий по Нечипаренко);
- бактериологический анализ мокроты;
анализ газов крови.
- Также могут потребоваться:
- Рентгенологическое обследование;
- ЭКГ;
- КТ или МРТ;
Лечение у взрослых
УЗИ плевры.
- Лечение заболевания направлено на устранение причины и контроль клинических симптомов. Как правило, используются следующие методы:
- Применение антибактериальных препаратов широкого спектра действия. Это главное условие успешного лечения. Выбор препарата определяется тестом на чувствительность бактерий в мокроте.
- Противовоспалительная терапия. Препарат назначается исходя из степени тяжести течения болезни и результатов исследований. Дополнительно врач добавляет отхаркивающие и бронхолитические средства. Необходимо очистить бронхи, а из альвеол выделяются липкие выделения.
- Кислородная терапия используется для нормализации нарушенного газообмена в легких и облегчения симптомов кислородного голодания.
- Для снятия негативных симптомов рекомендуется употребление жаропонижающих и обезболивающих средств. С целью устранения герпетической сыпи используются жаропонижающие средства.
Источник
