Отек после операции остеомиелит
Кости человека имеют сложное строение и разветвленную сеть кровеносных сосудов. Это обеспечивает им доставку питательных веществ, распространение по организму эритроцитов, образовавшихся в костном мозге, а также регенерацию тканей после травм. Но такое состояние приводит к уязвимости их перед бактериями. Когда костные ткани поражаются инфекцией, развивается остеомиелит – серьезное воспалительное заболевание. Оно поражает все части кости и окружающие ее мягкие ткани. По МКБ10 заболевание относится к группе остеопатий и хондропатий опорно-двигательного аппарата.
Инфекция может проникнуть в кость разными путями, но чаще всего через кровь или при травматическом повреждении. Микроорганизмы, вызывающие болезнь, тоже могут быть разными. В соответствии с этим выделяют разные формы остеомиелита, проявления которых и особенности их лечения могут отличаться.
Но в любом случае заболевание считается очень тяжелым, и без своевременного лечения может привести к серьезным осложнениям, а иногда даже к смерти пациента.
Особенности воспалительного процесса
Когда бактерии проникают в кость, образуется воспаление, поражающее губчатую ткань кости, надкостницу и костный мозг. Иногда в процесс вовлекаются окружающие мягкие ткани, образуя свищи. Если воспаление развивается внезапно, за 2-3 дня, симптомы его резко выражены, а состояние больного постоянно ухудшается, говорят об остром остеомиелите. При медленном развитии инфекционного поражения возникает хроническая форма заболевания.
При этом воспалительный процесс захватывает все большие участки губчатой костной ткани. Часто развивается некроз костного мозга. Уже через несколько дней после начала заболевания образуются гнойники. Воспаление распространяется на надкостницу и мягкие ткани. Особенно быстро инфекция распространяется в костях бедра и голени. Но если лечение было начато вовремя, воспалительный процесс можно остановить до начала разрушения кости. Такой благоприятный исход болезни чаще всего бывает у детей и молодых людей, у которых она может пройти без следа.
Но иногда происходит омертвение участков костной ткани. Образуются так называемые секвестры. Это участки костной ткани, которые из-за гнойного расплавления отделились от кости. Они окружены гнойным очагом и самостоятельно не рассасываются, особенно с возрастом. Состояние больного ухудшается из-за того, что гнойный очаг нарушает кровообращение. А вследствии из-за недостатка питательных веществ ткани отмирают.
Причины заболевания
Бактерии в костную ткань могут проникнуть разными путями. Если в организме присутствует инфекция, и с током крови она попадает в кость, вызывая ее воспаление, это эндогенный или внутренний путь. Проникновение бактерий из внешней среды – экзогенный путь, может происходить при травмах или гнойном поражении окружающих мягких тканей. Острый остеомиелит может вызываться разными микроорганизмами, чаще всего – стафилококком или стрептококком. Но специфические бактерии, например, возбудители туберкулеза или пневмонии тоже могут вызывать воспаление в кости.
Причины остеомиелита могут быть серьезными, например, травмы, ожоги, операции, вирусные и бактериальные инфекции, сахарный диабет или рак. Инфекция также может проникнуть в кость из больного зуба, при гайморите или гнойной ангине. Болезнь часто развивается у людей, ослабленных неправильным питанием или хроническим заболеваниями. Нередко диагностируют остеомиелит у новорожденных. Инфекция у них проникает в костную ткань при родах, из организма матери или через пупочную ранку.
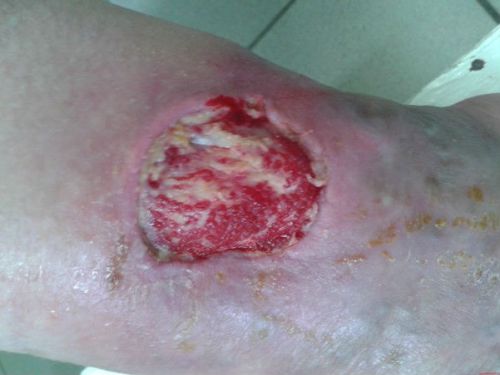
Инфекция может проникнуть в кость из инфицированной раны
Факторы риска
Инфекционные заболевания, а также травматические поражения костей и мягких тканей встречается часто, но не у всех развивается остеомиелит. Это зависит от общего состояния здоровья, особенно деятельности кровеносной системы. Чаще всего эта болезнь поражает ослабленных пациентов с низкой массой тела, женщин, соблюдающих диеты, пожилых людей, детей и мужчин, часто подвергающихся травмам.
К факторам риска относятся такие состояния:
- курение, употребление алкоголя и наркотиков;
- атеросклероз сосудов, венозная недостаточность, варикоз;
- наличие сахарного диабета;
- хронические заболевания почек и печени;
- слабая иммунная система;
- сильное переутомление;
- раковые заболевания;
- нерациональное использование антибиотиков;
- низкая двигательная активность;
- недостаточное поступление питательных веществ.
Место локализации воспаления
Развитие остеомиелита связано с особенностями кровообращения и питания костных тканей. Чаще всего нарушение венозного оттока крови и поражение сосудов случается в нижних конечностях. Потому воспалительный процесс затрагивает в основном ноги. Могут поражаться кости бедра или голени. В верхних конечностях чаще всего страдает плечо. Немного реже остеомиелит встречается в локтевой или лучевой кости, позвоночнике или челюсти. Самыми редкими местами развития инфекционно-воспалительного процесса являются кости ребер, или стопы, грудина, пальцы руки, лопатки или глазницы.
Вследствие особенностей кровообращения в костях часто инфекция локализуется под суставными хрящами, образуя эпифизарный остеомиелит. Ведь в этих местах скорость кровотока замедляется, поэтому больше возможности развития некроза. Так появляется, например, остеомиелит пяточной кости.

При несвоевременном лечении зубов может развиться остеомиелит челюсти
Формы остеомиелита
В зависимости от того, какие бактерии вызвали развитие заболевания, остеомиелит подразделяется на специфический, например, туберкулезный, или сифилитический, и неспецифический, который в 80%случаев провоцируется золотистым стафилококком. Кроме того, выделяют виды болезни в зависимости от особенностей протекания воспалительного процесса – острый и хронический остеомиелит. Такая классификация позволяет правильно диагностировать заболевание и назначить нужное лечение.
Бактерии проникают в полость костей разными путями. В каждом случае есть какие-то особенности в развитии болезни. Поэтому существует еще одна классификация остеомиелита:
- посттравматический возникает после огнестрельных ранений, переломов, глубоких колотых и резаных ран;
- послеоперационный развивается из-за операций на костях, использования металлических скоб, шурупов или спиц для лечения переломов, а спицевой остеомиелит часто выделяют в отдельный вид;
- контактный возникает, когда воспаление переходит на кость с мягких тканей, пораженных инфекцией;
- гематогенная форма заболевания развивается, когда в организме присутствует гнойный процесс: флегмона, абсцесс, фурункул, инфицированные раны, гайморит или кариес;
- есть еще атипичные виды заболевания – абсцесс Броди, альбуминозный и склерозирующий остеомиелит Гарре.
Из-за наличия инфекции в организме развивается гематогенная форма остеомиелита
Также различают локальную форму заболевания, когда инфекция развивается в одном месте, например, в области копчика. Чаще всего такое бывает при проникновении бактерий извне. Так, при сильных травмах глаза может развиться остеомиелит глазницы. При распространении инфекции с током крови развивается форма заболевания, когда инфекция поражает несколько участков. Так, остеомиелит грудины может распространиться на ребра или ключицы.
Хронический остеомиелит
Чаще всего заболевание начинается остро и только при неблагоприятном течении, примерно в 30% случаев переходит в хроническую форму. Но при некоторых инфекционных заболеваниях или при остеомиелите Гарре болезнь сразу принимает такой характер. Поэтому иногда не получается сразу правильно поставить диагноз. Симптомы остеомиелита в хронической форме заболевания не такие выраженные, боли становятся слабыми, ноющими, гноя мало. Часто такое течение заболевания характеризуется тем, что образуются секвестры или свищи. Состояние пациента обычно удовлетворительное.
Ремиссия может продлиться от месяца до нескольких десятков лет. А рецидивы возникают из-за инфекционных заболеваний, переохлаждения или снижения иммунитета. В этом случае симптомы напоминают острую форму заболевания. В большинстве случаев обострение стихает, когда пораженное место удается очистить от гноя.
Гематогенный остеомиелит
Если в организме есть очаг инфекции, микробы с кровью разносятся по всем органам. А строение трубчатых костей такое, что в их средней части много кровеносных сосудов. Кровь, проходя через кость, оставляет часть бактерий в ее губчатом веществе. В основном они остаются в спящем состоянии, но в благоприятных условиях начинают усиленно размножаться. Поэтому так часто развивается остеомиелит бедренной кости или плеча. Но в большинстве случаев гематогенная форма развивается у детей. Причиной остеомиелита у новорожденных может быть инфицирование при родах или бактерии, попавшие из организма матери.

Часто остеомиелит развивается после серьезных травм с повреждением мягких тканей
Травматический остеомиелит
Из-за особенностей кровообращения трубчатых костей, после их перелома более чем в 15% развивается посттравматический остеомиелит. Это осложнение может появиться при оскольчатом переломе, загрязнении раны при травме, сильных повреждениях мягких тканей. Риск возникновения заболевания усиливается при сниженном иммунитете и нарушениях работы сосудов. Если повреждение кости вызвано огнестрельным ранением, симптомы воспаления не так выражены. Гноя немного, а кость чаще всего срастается, несмотря на наличие инфекции. Наиболее тяжелым течением и частыми осложнениями отличается остеомиелит грудины, хотя такая локализация заболевания встречается редко.
Симптомы заболевания
Опасность болезни в том, что во многих случаях ее симптомы на начальных стадиях схожи с другими инфекционными заболеваниями. Поэтому при появлении недомогания, озноба, температуры и слабости не все больные сразу обращаются к врачу. Только когда развиваются местные признаки, можно заподозрить острый остеомиелит. Характерные симптомы, свидетельствующие об этом заболевании, могут быть такие:
- боль, локализующаяся в одном месте;
- уменьшение подвижности;
- отек и покраснение кожи;
- наличие гноя;
- деформация конечности.
Хронический остеомиелит, кроме этого, еще характеризуется наличием свищей с гнойным содержимым. Все эти симптомы могут быть также при абсцессе, флегмоне, рожистом воспалении или травме. Поэтому очень важно правильно поставить диагноз, который поможет избежать осложнений.
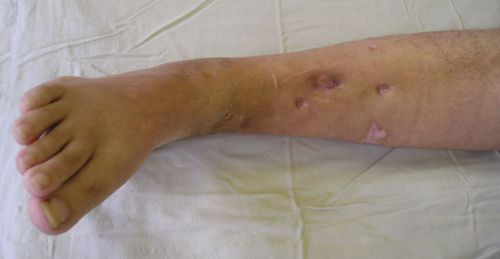
Когда появляются местные признаки воспаления и свищевые ходы, заболевание уже ни с чем не спутать
Диагностика болезни
Острый остеомиелит лечится в хирургическом отделении стационара. При подозрении на инфекционное поражение кости пациенту назначают обследование. Оно обязательно включает анализы крови и мочи, посев гнойного отделяемого раны, а также аппаратную диагностику. Для определения скрытых очагов остеомиелита применяется инфракрасное сканирование.
Рентгенография на начальных этапах острого остеомиелита часто оказывается неинформативной, так как серьезные изменения в костной ткани происходят не сразу, а через 1-2 недели. Поэтому лучше всего для ранней диагностики проводить компьютерную или магнитно-резонансную томографию. Только так можно оценить особенности поражения кости и дифференцировать остеомиелит с другими заболеваниями. Часто назначают также ультразвуковое исследование, для того чтобы выявить наличие и количество гноя, определить состояние сосудов и надкостницы.
Лечение остеомиелита
Это заболевание лечится только в условиях стационара. Гематогенная форма – в хирургическом отделении, а посттравматический остеомиелит – в травматологии. Ведь таким пациентам часто требуется очищение раны от гнойного содержимого и постоянное наблюдение врача. Лечение остеомиелита должно быть комплексным. Оно проводится с помощью лекарственных препаратов и местной обработки раны. В некоторых случаях требуется секвестрэктомия – удаление некротизированных участков кости.
Задачей терапии является снятие боли, воспаления и интоксикации организма, повышение иммунитета, а также уничтожение инфекции. Лечение чаще всего длительное, не менее 20-30 дней, а иногда затягивается на 2-3 месяца. На этот период желательно иммобилизировать пораженную конечность.
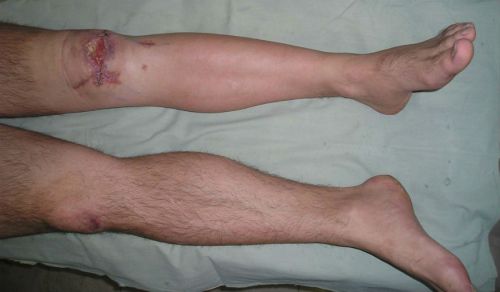
Во время лечения важно обеспечить неподвижность поврежденной конечности и постоянное очищение гнойного очага
Медикаментозная терапия
При своевременном обращении к врачу иногда бывает достаточно консервативных методов лечения. Прежде всего применяются антибактериальные препараты. Так как заболевание вызывается бактериальным заражением, с ним невозможно справиться, не уничтожив инфекцию. Обычно назначаются несколько препаратов сразу, и лечение продолжается не меньше месяца.
Наиболее эффективны при остеомиелите антибиотики широкого спектра действия – Линкомицин, Цефтриаксон, Гентамицин, Ципрофлоксацин и другие. Кроме приема этих препаратов внутрь, применяется внутрикостное вливание и промывание очага инфекции.
При такой длительной антибактериальной терапии нарушается микрофлора кишечника, поэтому обязательно применять пробиотики и пребиотики. Для профилактики дисбактериоза лучше всего подходят Линекс, Бифиформ, Хилак Форте. Важно также повышать защитные силы организма. Делать это можно с помощью иммунотропной терапии или витаминно-минеральных комплексов.
Дополнительно назначают препараты, улучшающие кровообращение – Трентал или Пентоксифиллин. Иногда применяются спазмолитики, которые помогают улучшить проходимость сосудов.
При посттравматическом остеомиелите очень важно местное лечение раны. Необходимо очистить рану от гноя, предотвратить размножение бактерий и ускорить заживление. Эффективны повязки с диоксидиновой мазью или с Левомеколем, промывание Хлоргексидином или перекисью водорода.
Физиотерапия
Электрофорез, фонофорез или магнитотерапия в основном назначаются в восстановительный период заболевания. Они, как и лечебная физкультура, помогают восстановить подвижность конечности, укрепить мышцы, улучшить кровоснабжение и питание пораженных тканей. Но для очищения крови от токсинов с первого дня лечения может проводиться плазмофорез или ультрафиолетовое облучение крови.

В комплексном лечении остеомиелита можно использовать народные средства
Народные методы лечения
Дополнительно к назначенной врачом терапии можно использовать народные методы. Они помогут ускорить выздоровление и избежать осложнений. Лучше всего применять их при поражении ног, например, большой берцовой кости. Есть несколько самых эффективных рецептов:
- смазывать кожу над пораженным местом соком алоэ;
- 30 штук измельченных грецких орехов нужно залить литром водки и настоять, эту настойку использовать для компрессов;
- а настой перегородок этих орехов на воде принимают внутрь по столовой ложке 3 раза в день;
- настойку почек и цветов сирени на водке можно пить по 30-40 капель и использовать для компрессов.
Хирургическое лечение
Вскрытие и очищение очагов инфекции является обязательным условием успешного выздоровления. Выполняется иссечение свищей, потом их промывание и дренирование. При наличии омертвевших участков кожи проводится секвестрэктомия. Удаление гнойного очага обязательно для предотвращения распространения инфекции. Самая сложная операция проводится при посттравматическом или огнестрельном остеомиелите. При этом, кроме гноя, удаляются обломки костей, отмершие ткани, восстанавливается внешний вид кости.
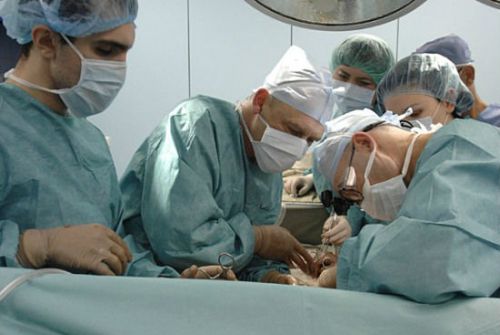
Часто требуется хирургическое вмешательство для удаления гноя и участков некротизированной кости
Диета
Питание больного очень важно для успешного излечения. Оно должно быть полноценным, легкоусваиваемым. Лучше приемы пищи разделить на мелкие порции, но есть 5-6 раз в день. В рацион обязательно нужно включить свежие овощи и фрукты, молочные продукты, нежирное мясо, яйца. Особенно важно, чтобы с пищей в организм больного поступало больше кальция, железа и белка.
Осложнения заболевания
Остеомиелит – это серьезное заболевание, нарушающее работу всего организма. Особенно страдают почки и печень, а также иммунная система. При несвоевременном или некачественном лечении остеомиелита часто развиваются осложнения. Чтобы это предотвратить, любое воспаление нужно лечить под наблюдением врача. Иначе инфекция может распространиться по организму или полностью разрушить костную ткань.
К самым серьезным осложнениям заболевания относятся:
- сепсис;
- малокровие;
- тяжелые поражения почек;
- абсцесс или флегмона;
- артрит;
- мышечные и суставные контрактуры;
- полная потеря подвижности суставов;
- злокачественные опухоли.
Профилактика воспаления кости
Чаще всего встречается гематогенный или посттравматический остеомиелит. Поражение костной ткани не возникает сразу, обычно ему предшествуют другие инфекционные заболевания или травмы. Поэтому, если принять меры профилактики, воспаления можно избежать. Очень важно сразу обращаться к врачу при появлении симптомов заражения, вовремя лечить хронические заболевания и не допускать наличия в организме очагов инфекции, например, кариеса.
Чтобы предотвратить травматический остеомиелит, нужно правильно оказать первую помощь сразу после травмы. При поражении мягких тканей или при открытом переломе кости необходимо обработать рану раствором «Хлоргексидина», ее края смазать зеленкой или йодом и наложить стерильную салфетку. Пораженную конечность нужно обездвижить, а для предотвращения отека и снятия боли к ней можно приложить лед.
Инфекционное поражение костной ткани часто не воспринимается пациентами серьезно. Но при неправильном подходе остеомиелит может привести к инвалидности и даже смерти. Потому нужно внимательнее относиться к своему здоровью и при первых же симптомах воспаления обращаться к врачу.
Источник
Послеоперационный остеомиелит представляет собой воспалительный процесс в костной ткани, который развивается как гнойное осложнение в различные сроки после “чистых” операций на костях. Наиболее частыми примерами таких операций будут: металлоостеосинтез (выполненный по поводу перелома) и эндопротезирование сустава (например, в связи с остеоартрозом). Механизм возникновения заболевания очень похож на тот, который мы наблюдаем при посттравматическом остеомиелите: травма кости с локальным нарушением ее кровоснабжения (в результате операции, предшествующей травмы). Тем не менее выделение послеоперационного остеомиелита в отдельную группу вполне оправдано по двум причинам: 1) это послеоперационное осложнение, которое необходимо учитывать, 2) остеомиелит, который развивается в области металлоконструкции (костного фиксатора, эндопротеза сустава) имеет существенные особенности в лечении. На особенностях лечения этого заболевания стоит остановиться подробнее. Возникновение остеомиелита в зоне имплантата по классическим канонам хирургии требует удаления последнего, который является инородным телом, способным поддерживать воспалительный процесс. Но возникает вопрос, к чему приведет его удаление? К сожалению, с этого момента основные проблемы могут нарастать как снежный ком. Разберем наиболее типичные ситуации. 1) Остеомиелит после накостного металлоостеосинтеза. В случае, если к моменту возникновения остеомиелита отмечена консолидация костных отломков, то металлофиксатор удаляют, и лечение остеомиелита проводят по стандартным методикам. 2) Сложнее ситуация, когда имеет место остеомиелит, но еще нет сращения отломков. В этом случае если металлоостеосинтез стабилен (конструкция продолжает надежно фиксировать костные отломки) и есть перспектива консолидации (данная оценка проводится на основании анализа комплекса факторов и требует серьезной профессиональной подготовки врача) имеет смысл сразу не удалять фиксатор, продолжая паллиативное лечение остеомиелита до сращения перелома. В этот период могут наблюдаться гнойные свищи или раны, являющиеся проявлением остеомиелита. После консолидации отломков хирургическое лечение проводится по схеме, описанной в 1) ситуации. Если металлоостеосинтез нестабилен/имеется резко выраженный гнойный процесс/нет перспектив по сращению перелома, то фиксатор удаляется, выполняется хирургическая обработка остеомиелитического очага (одномоментно или отсроченно). С целью дальнейшего лечения перелома обычно переходят к наружному внеочаговому остеосинтезу с помощью различных аппаратов внешней фиксации.
Развитие остеомиелита после эндопротезирования сустава может рассматриваться не просто как тяжелое гнойное послеоперационное осложнение, а как полная драматизма жизненная ситуация, где переплетаются медицинские, социальные и парамедицинские аспекты. Остеомиелит после имплантации искусственного сустава относится к числу поздних послеоперационных осложнений и развивается, как правило, спустя несколько месяцев или даже лет после операции. Лечение остеомиелита в этом случае предполагает удаление инфицированного эндопротеза наряду с хирургической санацией остеомиелитического очага. Что пациент получает в итоге даже если остеомиелит излечен? Отсутствующий сустав, нефункционирующая конечность, все признаки инвалидизации. Возможны ли варианты? Да, безусловно. Самый благоприятный из них – это повторное эндопротезирование (так называемое ревизионное) в сроки от 6 месяцев до 1 года после излечения остеомиелита. Естественно, что риск послеоперационных гнойных осложнений после ревизионного эндопротезирования значительно выше, чем после первичного, и ни о каких гарантиях, естественно, речь не может идти. К сожалению, в повторном эндопротезировании пациентам часто отказывают в связи с преклонным возрастом, сопутствующей патологией и др. Как быть в этом случае? Рекомендация одна: приспосабливаться к жизни в изменившихся условиях с существенными функциональными нарушениями и ограничениями. В этой связи весьма важен индивидуальный подход к лечению пациентов с остеомиелитом после эндопротезирования крупных суставов. С нашей точки зрения, весьма дальновидно будет взвесить все “за” и “против”. Всегда ли так уж необходимо удалять инфицированный эндопротез? Оказывается, что не всегда. Если эндопротез выполняет свою функцию, стабилен, воспалительный процесс в окружающий тканях не сильно выражен (например, имеется гнойный свищ с небольшим количеством отделяемого), а перспективы повторного эндопротезирования туманны, можно предпринять попытку сохранения имплантата, проводя консервативное лечение и поддерживая функционирующий свищ. Во всех остальных случаях: выраженный гнойно-воспалительный процесс, нарушение функции, нестабильность эндопротеза – его удаление представляется неизбежным. Хотя, необходимо признать, что некоторые пациенты весьма неплохо приспосабливаются к жизни с отсутствующим суставом: формируется либо анкилоз, либо неоартроз.
 Рис. 1. Остеомиелит и параоссальная флегмона после накостного металлоостеосинтеза большеберцовой кости пластиной.
Рис. 1. Остеомиелит и параоссальная флегмона после накостного металлоостеосинтеза большеберцовой кости пластиной.
 Рис. 2. Остеомиелит после погружного остеосинтеза большеберцовой кости пластиной. 4 месяца после операции. Консолидации перелома нет, как нет и перспектив для этого. Необходимо удаление пластины, сегментарная резекция большеберцовой кости, наружный дистракционно-компрессионный остеосинтез по Илизарову.
Рис. 2. Остеомиелит после погружного остеосинтеза большеберцовой кости пластиной. 4 месяца после операции. Консолидации перелома нет, как нет и перспектив для этого. Необходимо удаление пластины, сегментарная резекция большеберцовой кости, наружный дистракционно-компрессионный остеосинтез по Илизарову.
 Рис.3. Остеомиелит после погружного металлоостеосинтеза ключицы пластиной. 5 месяцев после перелома. Имеет место консолидация костных отломков. Показано удаление фиксатора, остеонекрсеквестрэктомия.
Рис.3. Остеомиелит после погружного металлоостеосинтеза ключицы пластиной. 5 месяцев после перелома. Имеет место консолидация костных отломков. Показано удаление фиксатора, остеонекрсеквестрэктомия.
 Рис. 4. Остеомиелит после эндопротезирования коленного сустава. Имеется функционирующий гнойный свищ со скудным отделяемым. Функция имплантата сохранена. Перифокальное воспаление не выражено. При этом имеет место тяжелая сопутствующая общетерапевтическая патология. От удаления эндопротеза решено воздержаться, проводя консервативное лечение.
Рис. 4. Остеомиелит после эндопротезирования коленного сустава. Имеется функционирующий гнойный свищ со скудным отделяемым. Функция имплантата сохранена. Перифокальное воспаление не выражено. При этом имеет место тяжелая сопутствующая общетерапевтическая патология. От удаления эндопротеза решено воздержаться, проводя консервативное лечение.
 Рис. 5. Остеомиелит бедренной кости после эндопротезирования тазобедренного сустава. В связи с выраженным воспалительным процессом необходимо удаление имплантата, резекция бедренной кости с последующим решением вопроса о возможности ревизионного эндопротезирования.
Рис. 5. Остеомиелит бедренной кости после эндопротезирования тазобедренного сустава. В связи с выраженным воспалительным процессом необходимо удаление имплантата, резекция бедренной кости с последующим решением вопроса о возможности ревизионного эндопротезирования.
Источник
