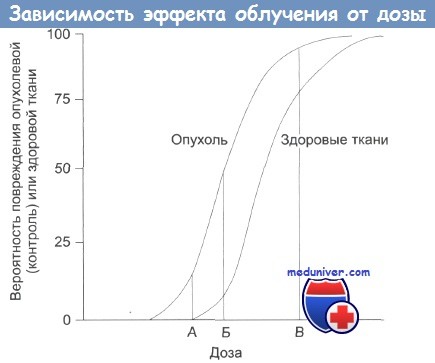
Отек головного мозга после облучения

Радиотерапия в лечении злокачественных опухолей – агрессивный метод, который в некоторых случаях является единственно возможным для продления жизни больного. Несмотря на положительный эффект, которого можно добиться при помощи облучения, данная методика характеризуется также проявлением определенных осложнений.
Последствия
Последствия лучевой терапии головного мозга могут быть самыми различными и у каждого онкобольного проявляются различной степенью интенсивности. Специалисты выделяют несколько наиболее часто встречающихся побочных эффектов.
Нарушение состава крови
Иногда после тотального облучения головного мозга отмечается снижение концентрации клеточных структур в костном мозге, которые участвуют в процессе выработки кровяных телец.
По теме
При понижении эритроцитов в составе крови начинает развиваться анемия, что сопровождается усталостью и одышкой. Для устранения данной проблемы специалисты часто проводят переливание крови. При наличии противопоказаний к процедуре назначается эритропоэтин, который вводят в человеческий организм посредством инъекций.
Если отмечается максимальное снижение лейкоцитов, это становится причиной появления нейтропении. В результате риски инфицирования увеличиваются в несколько раз. Для нормализации состояния больного лечение на определенный период приостанавливается.
Усталость
Нередко после радиотерапии при опухолях мозга больной жалуется на повышенную усталость. Это объясняется тем, что после лечения организм направляет все свои силы на восстановление, что было вызвано негативным воздействием облучения на здоровые клетки.
По возможности рекомендуется употреблять до трех литров чистой воды в сутки. Благодаря гидратации организм постепенно восстанавливается.
Степень выраженности усталости будет возрастать по мере проведения терапевтических мероприятий. Данный побочный эффект может не проявляться на начальном этапе радиотерапии, то в конце будет максимально проявляться. Как правило, после облучения пациент ощущает усталость на протяжении 7-14 дней. В некоторых случаях это происходит в течение не одного месяца.
Выпадение волос
Нередким негативным проявлением после лучевой терапии выступает облысение. В случае когда излучением воздействуют на какую-либо определенную область головы, выпадение волосяного покрова будет отмечаться именно в этой зоне. Однако, не исключается проявление такого побочного эффекта и со стороны выхода пучка излучения.
По окончании терапевтического курса волосяные луковицы восстанавливаются, и волосы вновь начинают расти. При этом может возникнуть другая структура, то есть, были кудрявые – стали прямые, цвет, неоднородность, толщина волоска изменится.
Тошнота
Данное осложнение проявляется в основном при воздействии радиационным потоком на нижнюю часть головного мозга. Тошнота может беспокоить на протяжении не одной недели и сопровождаться приступами рвоты.
Для улучшения состояния часто назначается дополнительное лечение, изменяется рацион питания. В большинстве случаев, после окончания курса данный эффект исчезает самостоятельно.
Ухудшение симптомов
В некоторых случаях может отмечаться ухудшение состояния больного на фоне усиления клинической картины, которой сопровождается онкологическое заболевание. При этом нет повода думать о неэффективности лечения и росте злокачественного образования.
Кроме того, в месте обработки под воздействием лучевой терапии возможно развитие отечности, в результате чего давление повышается. Происходит временное ухудшение симптоматики, что сопровождается судорожными приступами, тошнотой и ярко выраженными головными болями.
Для устранения отека назначают, как правило, препараты стероидной группы. При наличии противопоказаний к приему стероидов проводится таргетная терапия – авастин, действие которого способствует понижению внутричерепного давления. При этом развитие кровеносных сосудов, окружающих новообразование, также меняется.
Питание после облучения
Полное восстановление организма невозможно без соблюдения специальной диеты. Кроме того, правильно составленный рацион позволяет снизить выраженность симптоматики болезни и облегчить состояние пациента.
Питание после лучевой терапии подразумевает употребление только полезных продуктов. Чтобы организм начал восстанавливаться, он должен получать большое количество калорий и белка.
Если онкобольной в состоянии сам принимать пищу, то в его рационе в обязательном порядке должны присутствовать сыр, молочная продукция, яйца, бобовые, рыба и мясо. Это основные источники белка. При отсутствии аппетита рекомендуется употреблять высокоэнергетические супы и молочные коктейли.
По теме
Также важно, насколько это возможно, выпивать в день не менее трех литров чистой воды.
При возможных проблемах с питанием можно воспользоваться следующими рекомендациями:
- замена стандартного приема пищи на небольшие перекусы;
- употребление жидких и мягких блюд при затрудненном глотании;
- полный отказ от спиртных напитков, что способствует нарушению работы пищеварительной системы;
- введение в рацион БАДов при необходимости.
Кроме того, если после лучевой терапии у больного имеются определенные сложности с употреблением пищи, то белковую пищу можно заменить на продукты с повышенным содержанием жира.
Несмотря на то что радиотерапия может вызывать появление ряда серьезных побочных эффектов, она все же остается в приоритете у специалистов для лечения рака головного мозга. Как правило, радиационное облучение способствует уничтожению раковых клеток, уменьшению размеров онкологического новообразования, а также уменьшению проявления клинических признаков. Для купирования и контроля нежелательных осложнений применяются различные терапевтические методики.
Источник
Осложнения лучевой терапии головы, шеи и ее побочные эффектыВсе побочные эффекты лучевой терапии можно подразделить на острые и хронические. Их возникновение зависит от общей дозы облучения, однократной дозы облучения, предыдущего или сопутствующего лечения (хирургического вмешательства и/или химиотерапии), объема опухоли. Одним из главных факторов, ограничивающих дозу лучевой терапии, является мукозит. Выраженный лучевой мукозит может стать причиной перерывов в лечении с последующим рецидивом опухолевого роста. Если иммунная система больного подорвана химиотерапией, слизистые оболочки могут инфицироваться. Наиболее распространенным хроническим побочным эффектом является ксеростомия. С целью повышения вероятности успеха лучевой терапии пациент должен отказаться от курения (курение повышает сопротивляемость опухолевых клеток облучению), тщательно следовать схеме лечения, избегая перерывов более чем на пять дней, активно искать поддерживающей терапии. Перед началом лечения пациента должен обследовать фониатр/специалист по глотанию, диетолог, специалист по контролю боли и психолог. Все они могут помочь пациенту справиться с острыми и хроническими побочными эффектами лучевой терапии. Также перед началом лучевой терапии пациента должен осмотреть стоматолог, необходимо выполнить ортопантомограмму, при необходимости удалить больные зубы, приобрести фторированные каппы для зубов, которые могут быть полезны у больных с пломбами (наличие пломб ведет к более выраженному мукозиту, т. к. ионизирующее облучение рассеивается при встрече с пломбировочным материалом).
а) Острые побочные эффекты лучевой терапии головы и шеи. Побочные эффекты обычно появляются на третьей неделе лечения. Развивается дерматит, снижается секреция слизи, появляются охриплость, боли в горле, дисфагия, утомляемость, нарушения вкуса, ксеростомия. В редких случаях на первой неделе может развиваться паротит (вследствие закупорки выводных протоков железы густой слизью). Ближе ко второй половине курса, когда симптомы усиливаются, у пациентов появляется необходимость в использовании кремов и масел для кожи, муколитиков, наркотических анальгетиков, противорвотных препаратов, изменений в диете (переход на жидкую пищу и жидкие питательные смеси). Пациентам, которые не способны перенести весь курс лечения (особенно в сочетании с химиотерапией), может быть наложена гастростома. Пациенты могут сильно терять в весе, у них нарушается заживление ран. Все это ведет к сложностям с завершением курса лечения. Важно минимизировать любые перерывы в лечении, поскольку подавление роста опухоли нарушается при прерывании лечения на пять дней и более. б) Хронические побочные эффекты лучевой терапии головы и шеи. Полное восстановление после курса лучевой терапии занимает несколько недель или месяцев. Отказаться от приема дополнительных препаратов пациенты обычно могут спустя 4-6 недель после окончания лечения. Наиболее тяжелыми хроническими побочными эффектами являются фиброз мягких тканей шеи и жевательной мускулатуры, выпадение волос, хондронекроз, дисфагия, гипотиреоз, ксеростомия. Избежать образования стриктур верхнего сфинктера пищевода и фиброза мышц, участвующих в глотании, можно при раннем начале специальных глотательных упражнений. Невозможность нормального глотания может вести к хронической аспирации и необходимости постоянного использования назогастрального зонда. Для предотвращения распада зубов и остеорадионекроза пациенты должны тщательно соблюдать гигиену полости рта, избегать удаления или имплантации зубов. в) Направление будущих исследований. В рандомизированном исследовании RTOG-H5022 будет оценена эффективность добавления С225 к курсу химиолучевой терапии (ускоренный курс облучения с двумя курсами цисплатина). С учетом того, что у пациентов с раком ротоглотки, ассоциированным с ВПЧ, удается достичь превосходных результатов при использовании традиционных методов лечения, многие лечебные учреждения и исследовательские группы занимаются поиском наименее агрессивного варианта. Аналогичных результатов можно достичь использованием меньших доз облучения и меньшим количеством курсов химиотерапии, снизив при этом общую токсичность. У пациентов с крайне агрессивными опухолями, которым требуется более радикальное лечение, возможно применение нескольких подходов: использование индукционной химиотерапии, эскалация дозы облучения, подключение брахитерапии или биологической терапии. С другой стороны, ведется поиск радиопротективных препаратов, которые помогут предотвратить развитие мукозита и других побочных эффектов и одновременно с этим увеличить вероятность сохранения функции пораженного органа, поскольку целью лечения является не только подавление опухолевого роста, но и поддержание общего качества жизни на достойном уровне. Например, исследуется возможность использования лучевой терапии с модулированной интенсивностью (ЛТМИ) для снижения риска развития дисфагии и снижения дозы химиолучевой терапии. Это позволит сохранить пациентам глотание и устранит необходимость в использовании назогастрального зонда. С целью дальнейшей персонализации лечения разрабатываются новые методы лучевой диагностики и молекулярной диагностики, с помощью которых, как мы надеемся, удастся найти сбалансированный способ излечения с использованием минимально допустимых доз и косметическими и функциональными результатами лечения.
г) Ключевые моменты лучевой терапии: – Также рекомендуем “Особенности анатомии полости рта” Оглавление темы “Болезни полости рта и глотки”:
|
Источник
2 марта 2020
46041 2071
Показать содержание статьи
Радиооблучение врачи назначают страдающим раком головного мозга больным, если недуг удалось обнаружить на ранних этапах. Кроме того, терапию применяют в случаях неоперабельности опухолей, чтобы уменьшить болевой синдром у пациентов, а также в качестве профилактики рецидивов после хирургического вмешательства. В зависимости от состояния больного и стадии заболевания облучение проводят одним из способов: контактной терапией, когда источник излучения находится на поверхности кожи, дистанционной (излучение производится с определенного расстояния) и брахитерапией с введением аппарата внутрь пораженного органа. Однако этот метод лечения считается агрессивным, поскольку оказывает разрушительное влияние не только на злокачественные клетки, но и на соседние здоровые. Поэтому прежде, чем принимать решение о прохождении лечения, стоит поговорить о последствиях лучевой терапии головного мозга.
Клиническое описание болезни
Опухолью головного мозга называют любое заболевание, включающее в себя новообразования внутри черепной коробки. Выделяют два основных типа таких заболеваний:
- так называемые глиомы низкой и высокой степени злокачественности (глия или нейроглия — это совокупность вспомогательных клеток непосредственно в тканях головного мозга);
- экстрацеребральные опухоли, возникающие в тканях, окружающих тело головного мозга, а также опухоли, появившиеся вследствие поражения других органов (менингиомы, лимфомы, эпендимомы и так далее).
В целом новообразования головного мозга составляют 15 % случаев всех онкологических болезней и стоят на 10-м месте по смертности пациентов. Начальные этапы недуга обычно проходят бессимптомно, поэтому даже доброкачественные новообразования имеют неутешительный прогноз. Любое лечение этого заболевания считается особенно агрессивным, поэтому в подавляющем большинстве случаев заканчивается рядом побочных явлений для пациента даже при самом благоприятном исходе.
Стадии
Как и любое онкологическое заболевание, рак головного мозга подразделяется на стадии, означающие степень развития опухоли. В настоящее время принята следующая классификация фаз болезни:
- 1-я — это доброкачественные новообразования, характеризующиеся медленным и незначительным ростом и отсутствием любой симптоматики. На этом этапе заболевание диагностируется очень редко.
- 2-я – также характеризуется медленным ростом, но интенсивность деления заметно увеличивается. У опухоли уже определяются признаки злокачественности. Возможно поражение соседних тканей.
- 3-я – проявляется ряд симптомов: сильные головные боли, тошнота, дезориентация, повышение температуры и резкое ухудшение зрения. Активное метастазирование.
- 4-я – характеризуется большими размерами опухоли и дальним распространением метастазов. Чаще всего рак неоперабелен и лечение проводится для облегчения состояния пациента.
Варианты терапии
Лечение подбирается индивидуально в зависимости не только от стадии развития болезни и места локализации опухоли, но и от пола, возраста пациента, а также от общего состояния здоровья и наличия сопутствующих заболеваний. Хирургическое вмешательство (полное или частичное удаление опухоли и эндоскопия) является наиболее эффективным вариантом лечения, однако проводить его не всегда возможно. Медикаментозное лечение включает в себя химио- и таргетную терапию. Вторая является более легкой, поэтому назначается на более ранних сроках болезни. Также существует криохирургия (во время лечения на опухоли воздействуют низкими температурами) и стереоскопическая хирургия, в ходе которой облучение проводится рентгеновскими и гамма-лучами. Лучевая терапия также включает в себя облучение пациента, но в этом случае определяются различные виды лучей.
Способ лечения и последствия
В разных источниках встречаются другие названия: радиотерапия, радиационная терапия, радиационная онкология. Они нагляднее рассказывают о сути процедуры. Лучевая терапия – это процесс облучения очага заболевания совокупностью лучей радиации, которые разделяют на две группы в зависимости от типа частиц:
- корпускулярная терапия: альфа- и бета-частицы, нейтронное, протонное излучения, ионы углерода.
- волновая: рентгеновские и гамма-лучи.
Процедура оказывает разрушительное влияние на раковые клетки, причем чем быстрее они делятся, тем выше результат. В современных методиках используется более сфокусированный метод, который оказывает более щадящее воздействие на здоровые ткани. Побочные эффекты разделяют на два типа: локальные и общие. К локальным относятся изъязвления на коже, ожоги, повышенная ломкость сосудов и очаговое кровотечение. К общим – усталость, выпадение волос, нарушение состава крови, тошнота, ухудшение эмоционального состояния и усиление симптомов болезни.
Нарушение состава крови
Действие радиации влияет на способность клеток делиться. Поэтому, если лечение проводилось на обширном участке тела или в области груди, живота или таза, а также в области нижних конечностей, под влияние попадает костный мозг, задачей которого является производство новых здоровых кровяных клеток. В этом случае снижается уровень эритроцитов в крови, как следствие у больного развивается анемия, или лейкоцитов, что дает нейтропению. Первое заболевание простым языком называется малокровием. Если эритроцитов совсем мало, больному может потребоваться переливание крови или инъекции гормонов, стимулирующих выработку нужных клеток. Второе заболевание грозит пациенту снижением иммунитета и повышенному риску инфицирования, так как белые кровяные тельца отвечают за защиту организма. В этом случае обычно лечение останавливают на время восстановления здоровья.
Усталость
Лучевая терапия агрессивно влияет на организм, поэтому во время и после лечения он тратит всю энергию на интенсивное восстановление. Это является причиной быстрого утомления и перманентного чувства усталости у пациентов. При лечении опухоли мозга этот побочный эффект проявляется особенно сильно. Как правило, врачи дают несколько простых терапевтических советов: пить много воды, которая поддерживает процесс восстановления, увеличить количество приемов пищи и делать их максимально питательными, сократить физическую активность до возможного минимума. Каждый пациент переживает это осложнение по-своему, но в той или иной степени этот побочный эффект затрагивает каждого, кто проходит лечение радиотерапией. Поэтому настоятельно рекомендуется в этот период иметь постоянную поддержку и присмотр близких. В самых тяжелых случаях пациент может спать практически целый день.
Выпадение волос
Иногда к этому побочному эффекту прибавляется повышенная ломкость ногтей, но при лечении рака головного мозга такое последствие менее вероятно. В результате повреждения кожных покровов и волосяных луковиц волосы начинают интенсивно выпадать, что приводит к полному или частичному облысению. Область этого последствия зависит от масштабов производимого облучения. Если голова обрабатывается полностью, то потеря волос будет по всей площади волосяного покрова. Если излучению подвергается определенная часть, то волосы выпадают только там. Однако стоит иметь в виду, что облысение возможно не только со стороны входа лучей, но и со стороны выхода, а значит, выпадение волос может наблюдаться с противоположной стороны головы. Это последствие исчезает, как только проходит эффект радиации. Кожа головы восстанавливается, и волосяные луковицы начинают снова работать, но, возможно, со структурными изменениями тела волоса.
Тошнота
Достаточно редко встречающееся последствие лучевой терапии. Этот симптом может возникнуть во время лечения и продолжаться на протяжении нескольких недель после окончания проведения процедур. В самых тяжелых случаях тошнота сопровождается рвотой. Избавиться от тошноты невозможно, но можно облегчить состояние пациента терапевтическими методами, к которым относятся:
- прием противорвотных медикаментов;
- скорректированное питание или специальная диета;
- дополнительные общие методы: сеансы релаксации, акупунктура и гипнотерапия.
Как правило, у большинства пациентов синдром облегчается после окончания лечения, а с течением времени сходит на нет.
Усиление общей симптоматики
У некоторых пациентов в качестве побочного эффекта может случаться общее клиническое состояние на фоне онкологической болезни. Это не должно вызывать беспокойства и мыслей о росте опухоли и неэффективности лечения. В связи с общим ослаблением организма такое последствие является одним из вариантов нормы. Кроме того, в зоне, которая подвергалась облучению в процессе лечения, может возникнуть отечность, сопровождающаяся острыми головными болями, повышением давления, тошнотой и судорогами. В данном случае врач назначает стероидное лечение, которое снимает отек и понемногу нивелирует влияние радиоактивных лучей на мозг. Прием стероидов продолжается на протяжении всего курса радиотерапии и постепенно сокращается после. Если положительного результата не появляется, врачи прибегают к таргетной терапии специальными медикаментами, например «Бевацизумабом». Однако такие препараты имеют ряд противопоказаний, поэтому могут быть несовместимы с состоянием пациента.
Ухудшение эмоционального состояния
Диагностика любого онкологического заболевания – это шок для человека. Опухоль головного мозга в последнее время стала обнаруживаться быстрее благодаря активному использованию магнитно-резонансной томографии и КТ в обследованиях. Почти все пациенты, проходящие лечение лучевой терапией, испытывают депрессию, угнетенность, апатию и даже агрессию. В этом случае медикаментозное и аппаратное лечение может не дать должного эффекта. Рядом с больным должны находиться родственники и близкие друзья, оказывать максимально возможную поддержку. Ведь часто позитивный настрой пациента способствует облегчению ощущения других сопутствующих побочных эффектов после лечения радиотерапией. Для пациентов в это время рекомендуется избегать факторов, провоцирующих стресс: общественного транспорта и массовых скоплений людей – сведение к минимуму просмотра телевидения и использования гаджетов. Также нужно больше времени гулять на природе и проводить сеансы релаксации. В острых случаях рекомендуется посещение психотерапевта.
Восстановление организма после лечения
В послелучевой период больной проходит регулярное обследование у лечащего врача. Периодичность приемов и области исследований зависят от тяжести заболевания, общего состояния пациента и реакции на лечение. Как правило, с течением времени посещения врача становятся редкими. Нужно понимать, что лучевая терапия может быть не единственным методом лечения рака головного мозга, а проводится в комплексе с другими методиками, которые определяет врач. После курса радиотерапии также назначают восстанавливающее и реабилитационное лечение. Больному следует также постоянно наблюдать за своим состоянием и немедленно обратиться к врачу вне зависимости от даты планового осмотра в случаях:
- продолжительной острой головной боли, которую не получается снять стандартными методами;
- сильной тошноты и рвоты;
- резкого повышения температуры;
- возникновения изъязвлений и других повреждений на коже;
- образования и активного роста отека на месте облучения.
Источник