Острый лейкоз отек легких
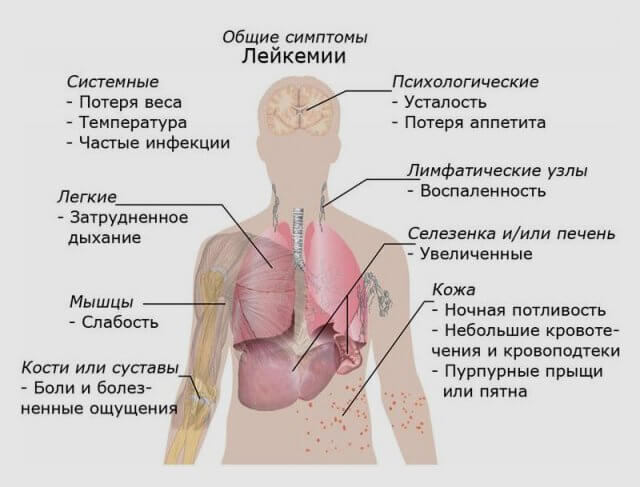
Лейкемия — очень опасное и коварное заболевание! На начальной стадии заболевание протекает бессимптомно. На что следует обратить внимание, чтобы вовремя обратиться за помощью.
ВАЖНО! 16 признаков лейкемии, о которых необходимо знать
Лейкемией или иными словами лейкозом называют онкозаболевание, при котором происходит мутация клеток костного мозга, в связи с чем они не развиваются в нормальные лейкоциты. Отличительными особенностями данного недуга является отсутствие опухолей, а наличие раковых клеток в костном мозге и крови, иногда наблюдается их присутствие в селезенке, лимфоузлах и прочих органах.
Что важно знать о лейкемии
Болезнь может развиваться быстро (острая форма) либо напротив, медленно (хроническая форма). По мере разрушения здоровых клеток происходит изменение функций крови, что проявляется в характерных симптомах.
Какие признаки свидетельствуют о наличии лейкоза?
1. Постоянная слабость и усталость.
Постоянное чувство усталости и слабости является наиболее распространенным симптомом. Обычно такое состояние спровоцировано сопутствующей анемией, усугубляющей физическое состояние человека. Изначально больной может чувствовать незначительную усталость, но со временем она будет усиливаться.
2. Проблемы с дыхательной системой.
Те, кто болеет лейкемией, зачастую страдают от одышки или ощущения так называемого «кома в груди». Дыхание у таких пациентов тяжелое и прерывистое.
3. Появление кровоподтеков неизвестного происхождения.
Если на теле образуются синяки, но человек при этом не получал никакой травмы, это является одним из признаков лейкемии. Такие проявления зачастую являются следствием снижения количества тромбоцитов либо наличия проблем со свертываемостью крови. Как правило, синяки появляются на конечностях, но могут находиться на любой части тела.
ВАЖНО! 16 признаков лейкемии, о которых необходимо знать
4. Кровотечения.
Беспричинное кровотечение из легких, кишечника, десен либо носа свидетельствует о дефиците в организме тромбоцитов и проблемах со свертыванием крови. Эти признаки характерны для острой формы лейкемии.
5. Образование петехий – небольших красных пятен под кожей.
Если на теле образуются едва заметные безболезненные красные точки, это свидетельствует о снижении уровня тромбоцитов. Такое проявление также является одним из признаков лейкемии. Обычно пятна можно обнаружить в области лодыжек, поскольку именно в голенях в течение дня скапливается наибольшее количество жидкости.
6. Увеличенные в размере и опухшие десна.
Такой признак наблюдается реже и только у пациентов с острой формой лейкоза.
7. Вздутие живота.
Увеличение в размере селезенки, а также потеря аппетита может свидетельствовать о хроническом либо остром лейкозе. Пациенты могут принимать пищу в небольшом количестве и при этом чувствовать насыщение, это происходит из-за давления селезенки на желудок.
ВАЖНО! 16 признаков лейкемии, о которых необходимо знать
8. Болевые ощущения либо другой дискомфорт в верхней части живота.
Из-за увеличения селезенки в животе может ощущаться определенный дискомфорт и даже острая боль. Это обусловлено расположением данного органа – в верхней левой части живота.
9. Озноб либо лихорадка.
Такой симптом является неспецифическим и встречается редко, зачастую при острой лейкемии. А наличие субфебрильной температуры указывает на инфекцию в организме и ослабленный иммунитет, что может быть связано с онкозаболеванием.
10. Потливость по ночам.
Если во время ночного отдыха человек сильно потеет, необходимо тщательное обследование организма. Поскольку данный признак может свидетельствовать о наличии онкологического заболевания.
ВАЖНО! 16 признаков лейкемии, о которых необходимо знать
11. Частые головные боли.
Лейкемическая анемия часто сопровождается пульсирующими головными болями . Такое состояние может быть опасным для жизни из-за высокого риска головного кровотечения, поэтому необходимо срочно обратиться к специалисту.
12. Бледность кожных покровов.
Симптомом острого или хронического онкозаболевания может служить нехарактерная бледность кожи. При этом также у больного может наблюдаться усталость и одышка.
13. Боли в костях.
Данный симптом встречается в редких случаях, но на него обязательно стоит обратить внимание. Особенно если больной ощущает общую слабость и сильную боль в костях, что происходит из-за выработки раковых клеток внутри костного мозга.
14. Увеличение лимфоузлов.
При увеличении лимфатических узлов в области паха, подмышечных впадин и шеи следует пройти обследование. Такой симптом часто возникает во время инфекции, но при выздоровлении исчезает. Если же узлы остаются увеличенными либо продолжают расти, это может свидетельствовать о развитии лейкемии.
ВАЖНО! 16 признаков лейкемии, о которых необходимо знать
15. Сыпь на коже.
Согласно статистике у каждого 20 больного лейкемией наблюдается кожная сыпь, похожая на налет либо аллергическую реакцию организма. Высыпания могут быть любых размеров и форм, но в случае онкологии они всегда растут и распространяются по телу.
16. Частые инфекционные заболевания.
Если человеку не удается побороть болезни, несмотря на постоянный прием антибиотиков, значит необходимо сделать полный анализ крови, чтобы определить уровень лейкоцитов, тромбоцитов и гемоглобина. При повышенном уровне лейкоцитов страдает иммунная система, что провоцирует частые инфекции. Если же такой признак сопровождается кровоподтеками и усталостью, это повод обратиться за консультацией к онкологу.
Нельзя игнорировать любой из вышеперечисленных симптомов, поскольку лейкемия является коварной болезнью.
Источник Эконет.ру
Больше полезных материалов →
Источник
Что такое Поражение легких при болезнях крови –
Лейкоз (синоним: лейкемия, белокровие)-злокачественное заболевание системы кроветворения, характеризующееся прогрессирующей гиперплазией кроветворных органов с преобладанием процессов пролиферации над процессами клеточной дифференциации и появлением патологических очагов кроветворения в различных органах.
Миеломная болезнь (синонимы: болезнь Рустицкого, парапротеинемический плазмоклеточный ретикулез) и макроглобулинемия Вальденстрема (.1. Valdenstr6m) относятся к протеинемическим гемобластозам, характеризующимся гиперпролиферацией иммунокомнетентных клеток (плазматических и В-лим- фоцитов), синтезирующих парапротеины [Зубарева К. М., 1979].
Что провоцирует / Причины Поражений легких при болезнях крови:
Обязательным признаком лейкоза является поражение костного мозга с вытеснением нормальных ростков кроветворения.
По данным В. Atkinson и G. Pietra [В кн.: Fischman А., 1980], специфическая лейкемоидная инфильтрация в легких встречается у 30 % больных, а в терминальных стадиях у 65 % больных присоединяется пневмония.
Патогенез (что происходит?) во время Поражений легких при болезнях крови:
При острых лейкозах легкие поражаются значительно чаще- в 63%: неспецифические воспалительные процессы – в 44%, специфические лейкозные пневмонии-в 16% и лейкемоидная инфильтрация плевры – в 3%. При лимфобластозном лейкозе инфильтрация встречается в 90%, а при миелобластозном – в 62%. Плевра при хроническом лейкозе поражается в 29,4 % случаев. К хроническому миелолейкозу нередко присоединяется гематогенио-диссеминированный туберкулез легких, что способствует быстрому прогрессированию основного заболевания.
Патологическая анатомия. При миелобладтном лейкозе наблюдаются бронхиты, чаще всего катаральные или катарально-гнойные, при лимфобластозном лейкозе – фибринозно-геморрагические. Гистологическое исследование выявляет лейкемоидную инфильтрацию стенок бронха, много фибрина, эритроцитов. Просвет бронхов сужен. При поражении легких макроскопически определяются застойное полнокровие и отек, очаги кровоизлияний; гистологически выявляются гиперплазия и метаплазия эндотелия сосудов. Лей- кемоидные скопления, включающие властные клетки, эритроциты, макрофаги и другие клеточные элементы, чаще располагаются периваскулярно и перибронхиально в виде муфт, иногда заполняют альвеолы и инфильтрируют межальвеолярные перегородки. При присоединении вторичной инфекции пневмонические очаги нагнаиваются исключительно редко, так как зрелые лейкоциты практически отсутствуют. Патоморфологи- ческое исследование выявляет очаги некроза с обширными колониями микробов [Дульцин М. С. и др., 1965; Соболева А. Д., 1964, и др.].
В плевральной полости может накапливаться фибринозно- геморрагический экссудат.
Симптомы Поражений легких при болезнях крови:
Вовлечение в патологический процесс органов дыхания характеризуется появлением кашля, одышки, потением температуры тела. Аускультативная картина разнообразна: жесткое нли ослабленное дыхание, крепитация, сухие, реже влажные хрипы. Обычная бактериальная пневмония на фоне гранулоцитопении из-за отсутствия клеточной инфильтрации в очаге воспаления течет со скудными аускультативными и рентгенологическими проявлениями. На первый план, как правило, выступает симптоматика основного заболевания. Сдавление трахеи и крупных бронхов увеличенными внутригрудными лимфатическими узлами при хроническом лимфолейкозе может вызывать кашель, одышку, ателектаз. Картина крови, миелограмма и прочие лабораторные данные характерны для имеющегося у больного лейкоза.
На рентгенограммах органов грудной клетки выявляются усиление легочного рисунка преимущественно за счет интерстициального компонента, иногда мелко или крупноочаговые затенения.
Лейкемоидные инфильтрации в легких могут клинически не проявляться и определяются только на аутопсии. Пневмонии протекают тяжело, длительно и плохо поддаются лечению сульфаниламидными и антибактериальными препаратами, так как развиваются на фоне сниженного иммунитета. Преобладание в крови незрелых лейкоцитов со сниженной способностью к фагоцитированию резко снижает защитные возможности организма, определяет тяжесть течения пневмоний и устойчивость их к проводимой терапии [Кассирский И. А., Алексеев Г. А., 1970].
В клинической картине миеломной болезни доминируют признаки поражения костей (черепа, грудины, ребер, позвонков и др.), проявляющиеся болевым синдромом, опухолевидными утолщениями, патологическими переломами; признаки поражения кроветворной системы (анемия, увеличенная СОЭ, выявление практически у всех больных плазматических клеток); изменения мочевыделительной системы (протеинурия), нарушение преимущественно белкового и минерального обменов и др. Выраженная парапротеииемия на фоне снижения уровня нормальных у-глобулинов и повышение вследствие этого вязкости крови способствуют застойным явлениям в легких и присоединению вторичной инфекции. Наряду с неспецифическими воспалительными изменениями в бронхах и легких, при этих заболеваниях могут выявляться специфические перивас- кулярные и перибронхиальные лимфоидные и лимфоидно- плазмоцитарные инфильтрации. В межальвеолярных перегородках и стенках кровеносных сосудов иногда выявляются отложения амилоида.
Диагностика Поражений легких при болезнях крови:
Учитывая атипичное клиническое течение пневмоний при лейкозах, рентгенологическое исследование больного является наиболее информативным. Дифференциальная диагностика воспалительных процессов в легких и лейкемоидных инфильтратов затруднена, так как специфические и неспецифические изменения зачастую сочетаются. Особенностями лейкемоидных инфильтратов являются: скудная клиническая симптоматика, прогрессирование ее на фоне антибактериальной терапии, поражение легких, преимущественно двустороннее. В противоположность этому при пневмониях выявляются мелко- и крупноочаговые затенения, чаще односторонние; антибактериальные препараты оказывают определенный эффект.
Развитие в терминальной стадии болезни азотемической уремии с активацией выделительной функции легких способствует отложению парапротеина в межальвеолярных перегородках. Токсическое и аутоаллергическое действие парапротеииов увеличивает сосудистую проницаемость. При миеломной болезни может возникать экссудативный плеврит, чаще двусторонний. Цитологическое исследование экссудата выявляет атипичные плазматические клетки, парапротеины, в том числе белок Бенс-Джонса.
Лечение Поражений легких при болезнях крови:
Лечение состоит в основном в терапии лейкоза существующими методами. При присоединении вторичной инфекции назначают антибактериальные и противовоспалительные препараты. Поражение легких при лейкозах способствует прогрессированию основного заболевания, всегда ухудшает прогноз, часто является непосредственной причиной смертельного исхода.
Лечение миеломной болезни включает назначение цитоста- тических и гормональных препаратов, гемостимулирующих средств.
Прогноз. Заболевание характеризуется неуклонно прогрессирующим течением. Средняя продолжительность жизни 2- 5 лет.
Поражения плевры опасны и при болезни Вальденстрема. Накопление жидкости в плевральной полости при этом заболевании частично обусловлено гипоальбуминемией. Жидкость в плевральной полости плохо рассасывается и быстро накапливается после эвакуации [Зубарева К. М., 1979]. Вовлечение в процесс бронхолегочного аппарата ухудшает прогноз основного заболевания.
К каким докторам следует обращаться если у Вас Поражение легких при болезнях крови:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Поражений легких при болезнях крови, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни органов дыхания:
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Источник

Острый лейкоз крови – что это такое? Под данным диагнозом подразумевают онкологическое заболевание, при котором у пациента нарушается состав крови. Это приводит к кислородному голоданию органов и тканей, а также к критическому снижению иммунитета: для жизни больного с острой лейкемией угрозу представляет даже обычное ОРЗ или ОРВИ.
Как возникает острая лейкемия
Механизм развития патологии следующий. В норме клетки крови созревают из стволовых клеток. На определенной стадии они дифференцируются, то есть, их развитие идет по одному из путей. Из таких клеток вырастают либо эритроциты, либо тромбоциты, либо лейкоциты, либо лимфоциты.
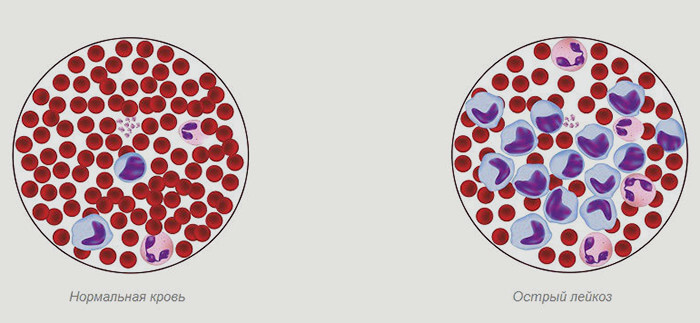
При остром лейкозе крови стволовые клетки мутируют на самых ранних стадиях развития, еще незрелыми. В результате такой мутации они не могут развиваться по здоровому алгоритму. Далее атопичные бластные клетки начинают активно делиться, попадают в большом количестве в кровеносное русло человека и постепенно замещают собой нормальные клетки. Результатом становятся неполноценное функционирование органов и тканей, нарушение свертываемости крови и снижение защитных сил организма.
По приблизительной статистике (точных данных по России на сегодняшний день нет) острая лейкемия диагностируется ежегодно у 4500-5000 пациентов. Среди них как взрослые, так и дети. Среди первых мужчины более склонны к развитию патологии, нежели женщины. Кроме того, особенно подверженными болезни считаются взрослые старше 60-65 лет. Что касается детей, чаще болеют раком крови дошкольники, среди младших школьников и подростков заболевание встречается реже.
Причины острого лейкоза крови
В онкологии и гематологии рассматривают, скорее, не причины, а факторы риска, которые могут спровоцировать старт онкопатологии. По результатам многолетних исследований генетика – основная причина острого лейкоза. Именно наследственным фактором обусловлен наибольший процент этого онкологического заболевания. Незрелая клетка мутирует по причине ошибки в ДНК, то есть, эта мутация присутствует в организме еще до рождения. Все остальные причины лишь способствуют запуску процесса.
Именно поэтому врач всегда старается тщательно изучить семейный анамнез пациента. Чем больше в его истории родственников с аналогичным диагнозом, особенно, близких единокровных, тем выше риск заболевания у обследуемого.
Существуют также заболевания генетической природы, повышающие вероятность развития острого лейкоза. Это в частности:
- синдром Дауна;
- болезнь Клайнфельтера;
- синдромы Вискотта-Олдрича и Луи-Барра;
- анемии Фанкони и прочие.
Данное обстоятельство также учитывается лечащим врачом при диагностике острой лейкемии.

Среди причин возникновения острого лейкоза в качестве провоцирующих факторов выделяют:
- воздействие промышленных канцерогенов – бензолов, силикатов, аминов, диоксинов, свинца, асбеста, мышьяка и других;
- регулярное длительное воздействие ультрафиолетового излучения;
- значительная разовая или длительная доза радиоактивного облучения;
- продолжительный прием некоторых лекарственных препаратов, например, цитостатиков при химиотерапии;
- лучевая терапия;
- тяжелые инфекционные заболевания – туберкулез, гепатит, СПИД, сифилис, прочие;
- вирусы, угнетающие имунную систему, например, Т-лимфотропный вирус и вирус Эпштейна-Барра.
Также существуют исследования, доказывающие, что причиной возникновения острой лейкемии, точнее, предпосылкой к манифесту заболевания, могут стать табакокурение, неумеренное употребление жареных блюд и промышленных полуфабрикатов с высоким индексом канцерогенности.
Виды острого лейкоза
Все острые лейкемии подразделяют на две группы: острые лимфобластные лейкозы и острые нелимфобластные или миелоидные лейкозы.
Лимфобластные формы, в свою очередь, делят на:
- пре-В-форму, при которой преобладают предшественники B-лимфобластов;
- В-форму – если в крови преобладают B-лимфобласты;
- пре-Т-форму, когда среди атопичных клеток преобладают предшественники Т-лимфобластов;
- Т-форму, при которой преобладают Т-лимфобласты.
Острый лимфобластный рак крови вначале поражает костный мозг, затем распространяется на лимфатические узлы, вилочковую железу и селезенку. Такая онкология крови считается не слишком благоприятной с точки зрения дальнейших прогнозов.

Нелимфобластные лейкозы классифицируют следующим образом:
- острый миелобластный лейкоз с большим количеством клеток-предшественников гранулоцитов;
- острый монобластный, а также миеломонобластный лейкозы – их диагностируют в том случае, если в организме пациента наблюдается активное деление монобластов;
- острый эритробластный лейкоз – в анализах обнаруживается высокий уровень эритробластов;
- острый мегакариобластный лейкоз – характеризуется активным делением клеток-предшественников тромбоцитов.
При остром нелимфобластном лейкозе прогноз является более благоприятным, нежели в предыдущем случае.
Если же определить форму заболевания достоверно не удается, врачи ведут речь об остром недифференцированном лейкозе.
Симптомы острого лейкоза
Все клинические признаки этого заболевания можно разделить на четыре группы:

- анемические симптомы острого лейкоза проявляются в виде одышки при минимальных нагрузках и в состоянии покоя, учащенного сердцебиения, бледности кожных покровов, быстрой утомляемости, сонливости. Анализ периферической крови в этом случае показывает снижение уровня гемоглобина;
- инфекционно-токсическая группа признаков заболевания представлена развитием таких сопутствующих патологий как ангина, стоматит, остеомиелит, бронхит, пневмония, различные абсцессы и флегмоны, а также потеря аппетита и снижение веса, слабость, повышенное потоотделение, повышение температуры тела. У больного могут наблюдаться костные и суставные боли разной локализации – от позвоночника до фаланг пальцев;
- к геморрагическим симптомам острой лейкемии относят подкожные кровоподтеки разных размеров, внутренние и наружные кровотечения, обусловленные снижением уровня тромбоцитов в крови. Для острого промиелоцитарного лейкоза характерен также ДВС-синдром – нарушение свертываемости крови, вызванное повышенным тромбообразованием;
- пролиферативные признаки заболевания включают в себя увеличение лимфоузлов, печени и селезенки. На поздних стадиях при остром лейкозе часто развиваются так называемые лейкемиды. Это скопления лейкоцитов, выступающие над уровнем кожи в виде опухолей.
Определить манифест заболевания, ориентируясь только на жалобы больного, сложно. Большинство симптомов могут указывать на наличие целого ряда патологий, к тому же, зачастую на начальных стадиях острого лейкоза они бывают слабовыраженными. Поэтому установить точный диагноз можно только после полного обследования пациента.
Диагностика острого лейкоза
Для начала врач опрашивает пациента и собирает анамнез. В нем указываются, помимо наследственной предрасположенности, обстоятельства, которые с той или иной степенью вероятности могли привести к возникновению заболевания. В основном это влияние факторов окружающей среды и особенности образа жизни пациента.
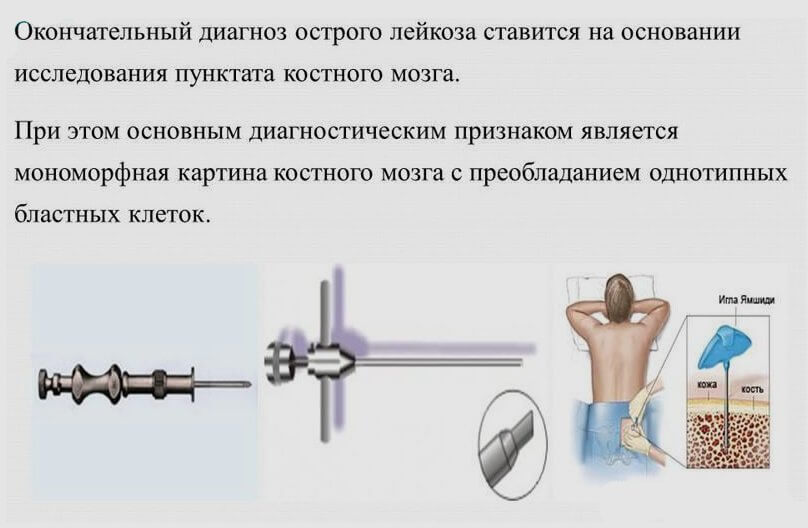
На следующем этапе больному назначаются следующие лабораторные и аппаратные диагностические процедуры:
- общий и биохимический анализ крови;
- спинальная пункция с последующим исследованием клеток костного мозга;
- рентгенография костей и суставов;
- УЗИ печени, селезенки, лимфоузлов.
На основании такой диагностики острого лейкоза врач получает возможность с высокой степенью достоверности определиться с диагнозом. Наиболее показательной процедурой в этом плане является биопсия костного мозга.
Кроме того, для оценки тяжести сопутствующих патологий рекомендуется осмотр смежными специалистами – неврологом, гастроэнтерологом, кардиологом, стоматологом и другими.
Как лечит острые лейкозы современная медицина
Лечение заболевания осуществляется исключительно в условиях стационара. Основным методом является химиотерапия препаратами-цитостатиками. Как правило, она проходит в два этапа. На первом этапе, который называют индукцией ремиссии, воздействие направлено на максимально возможное уменьшение количества бластных клеток. Второй этап – консолидация – предполагает уничтожение оставшихся злокачественных клеток.
Количество сеансов химиотерапии, а также дозы препаратов подбираются индивидуально, с учетом возраста больного, стадии заболевания, наличия и тяжести сопутствующих патологий.
Наиболее эффективным подходом является лечение острого лейкоза посредством трансплантации костного мозга. В результате такой процедуры пациент получает здоровые стволовые клетки, которые начинают делиться и таким образом запускают процесс восстановления кроветворной системы. Однако такой метод сопряжен с рядом сложностей:
- необходимо найти максимально совместимого донора;
- перед процедурой пациент получает иммуносупрессивную терапию. Она направлена на уничтожение поврежденных лейкозных клеток и практически полное подавление иммунитета. В этот период организм больного становится восприимчивым даже к малейшим инфекциям;
- после пересадки важно, чтобы организм пациента не отторгнул донорский костный мозг.
В силу вышеперечисленного трансплантация костного мозга доступна далеко не всем.
В период пребывания на стационарном лечении больной раком крови должен находиться в абсолютно стерильных условиях. Контакты с посетителями следует исключить либо свести к минимуму. Если пациент лежачий, важно уделять должное внимание профилактике пролежней и гипостатической пневмонии.
Прогноз на жизнь при острой форме лейкемии
Прогноз при этом заболевании относят к условно позитивным. По данным медицинской статистики добиться стойкой ремиссии можно в 80% случаев. Длительной считается ремиссия сроком более 5 лет. В 20% случаев врачи говорят о полном выздоровлении пациента.
У детей с острым лейкозом, получающих адекватное лечение, перспективы является более благоприятными, нежели у взрослых. Наиболее осторожно врачи прогнозируют будущее тех, кто заболел в возрасте старше 60 лет. Это связано с наличием сопутствующих патологий и тяжелыми реакциями на химиотерапию.
Частота рецидивов заболевания зависит от его формы. Как уже было сказано ранее, лимфобластные лейкозы хуже поддаются лечению, чем нелимфобластные. Прогноз по первым также менее благоприятен, а рецидивы происходят чаще, чем при второй форме. Наиболее опасным среди нелимфобластных лейкемий считается острый миелобластный лейкоз.
Источник

