Опухли руки при ревматизме

Для большинства людей привычное выражение «ревматизм рук» означает любое воспаление суставов на руках или просто болезненность суставов кистей и пальцев рук. Однако не все из них связаны с настоящим, классическим ревматизмом. И мало кто знает, что в случае истинного ревматизма патологический процесс в большинстве случаев не ограничивается руками и охватывает совсем далёкие от них органы и части нашего тела. В статье рассказано о возможных проблемах, сопутствующих ревматизм рук, важности комплексного подхода в решении этих проблем и о том, какую роль играет сестринский процесс при ревматизме и его профилактике.
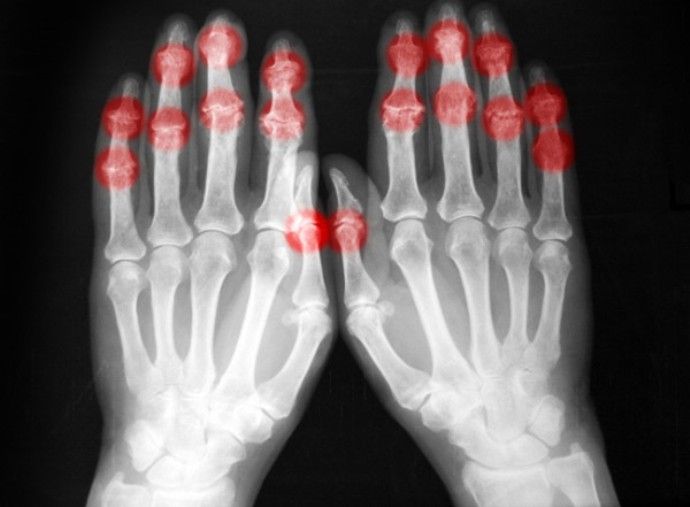
От чего воспаляются суставы рук?
Воспаление суставов рук может возникнуть вследствие множества причин, ревматологи выделили 7 основных возможных причин воспаления:
- Болезни соединительной ткани: ревматизм, ревматоидный артрит;
- Неправильный обмен веществ: сахарный диабет, подагра;
- Сепсис;
- Специфические возбудители: сифилис, туберкулёз;
- Травмы;
- Профессиональные вредности: излишняя нагрузка, вибрация;
- Изменения суставов с возрастом.
Ревматизм занимает в этом списке первое место, являясь объектом пристального внимания ревматологов. Для этого есть 2 веские причины:
Первая: этот вид воспаления один из самых распространенных;
Вторая: кроме суставов, патологическим процесс затрагивает важные органы, например, ткани сердца.
Главная роль в возникновении ревматизма принадлежит стрептококковой инфекции. Оказавшись в организме человека, бета-гемолитический стрептококк вызывает воспаление носоглотки: фарингит, тонзиллит, ангина. Микроорганизм содержит специфический М-протеин, который обладает ревматогенным действием. В ответ на присутствие антигенных структур стрептококка организм реагирует выработкой антител: антистрептолизина-О, антидезоксирибонуклеазы и антистрептогиалуронидазы. Но ревматизм возникает не у всех людей, переболевших тонзиллитом.
Пик заболеваемости ревматизмом ( 50-70% от общего числа случаев) приходится на возраст 7-20 лет, а приблизительно 20% случаев начала ревматизма приходится на 20-40 лет. Это значит, что ревматизм — заболевание молодых людей. Среди взрослых женщины страдают ревматизмом вдвое чаще мужчин.
Учёными доказано наличие генетической предрасположенности: часть людей имеет и передаёт по наследству аллоантиген В-лимфоцитов, способствующий формированию гипериммунного ответа на присутствующие в организме бактериальные антигены стрептококка, в частности, М-протеин. Неадекватный иммунный ответ, приводящий к развитию ревматизма, наблюдается у 1-3% переболевших стрептококковой инфекцией, генетически предрасположенных к ревматизму людей. Кроме наследственного фактора, возникновению заболевания способствуют плохие социальные условия, переохлаждение, сырой климат, недолечённые очаги хронической инфекции в организме.
Мишенью возникшего инфекционно-аллергического процесса становятся соединительнотканные структуры сердца, суставов, плевры и других органов. Поражение суставов носит системный характер: в аутоиммунное воспаление оказываются вовлечены крупные суставы, а также имеет место ревматизм мелких суставов рук.
Характерные симптомы
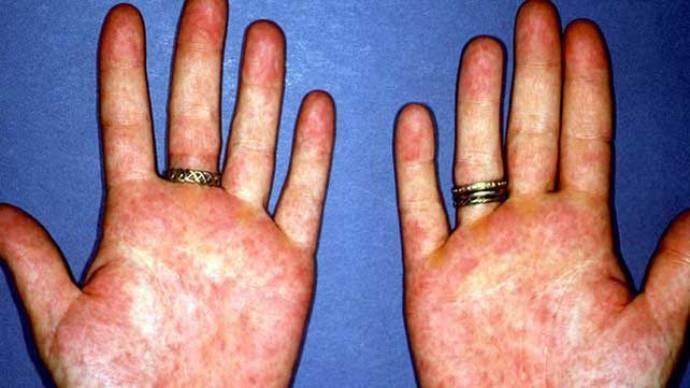
Первая ревматическая атака обычно даёт о себе знать спустя 2-3 недели после перенесённой стрептококковой инфекции. Для неё характерны слабость, недомогание, некоторое повышение температуры, боли в суставах. Существуют несколько вариантов проявлений ревматизма:
- Поражение сердечно-сосудистой системы;
- Полиартрит;
- Васкулит;
- Поражение кожи;
- Ревматическое поражение других органов;
- Малая хорея;
- Нарушения центральной нервной системы.
В каждом отдельном случае наблюдается лишь часть перечисленных признаков. Какие именно проявятся сильнее у конкретного больного, зависит от слабых мест в его организме и индивидуальных особенностей.
Ревматический полиартрит является той формой, при которой аутоиммунное воспаление ярче всего проявляет себя в суставах. Главные его симптомы:
- Боль в суставах;
- Припухлость;
- Снижение подвижности;
- Покрасневшая и горячая кожа над суставами.
Суставы при ревматическом процессе воспаляются симметрично: правый и левый. Одним из специфических черт заболевания является «летучесть» поражения. Это значит, что воспалительные изменения не прикреплены постоянно к одному конкретному суставу или их группе, наоборот, воспаление поражает различные суставы поочерёдно. Воспаление суставов при первичной ревматической атаке длится от нескольких суток до нескольких недель. Длительность процесса зависит от наличия или отсутствия лечения, а также его объёма. После спада воспалительного процесса суставы возвращаются в норму и никаких структурных изменений вследствие недавнего воспаления в них не возникает.
Однако, ревматический процесс склонен к рецидивам, поэтому суставы воспаляются неоднократно, раз за разом, что в конечном счёте приводит к их деформации и нарушении функции.
Ревматизм кистей рук симптомы и лечение

Характер воспалительного процесса зависит от особенностей организма конкретного человека, его возраста, состояния иммунитета, однако существуют общие признаки ревматического воспаления суставов пальцев и рук.
Типичная локализация воспаления при ревматизме суставов рук
Ревматическое воспаление называют «летучим». При нём могут поочерёдно поражаться разные суставы рук: локтевые, запястные, мелкие суставы кистей и пальцев. Чаще всего в воспаление вовлекаются обе стороны: правая и левая. Отёчность и болезненность тканей суставов существенно затрудняет их функцию. Любое изменение положения рук сопровождается резкой болью. Большинство больных вынуждено значительно ограничивать движения. В особо тяжёлых случаях движения обеих рук настолько затруднены, что больной не способен обслужить себя самостоятельно. Поэтому помощь и сестринский уход при ревматизме — важный элемент лечения.
Диагностические процедуры
Поскольку ревматизм рук своими внешними проявлениями во многом похож на другие заболевания суставов, то для уточнения диагноза врач назначает многостороннее обследование. Оно включает в себя:
- Опрос больного на предмет ранее перенесённых инфекций носоглотки, а также на наличие семейной предрасположенности к ревматизму;
- Осмотр кожных покровов, пальпация суставов, прослушивание сердца с помощью фонендоскопа, измерение температуры и давления;
- Анализ крови: общий, биохимия, ревматологические пробы;
- Исследование сердца: электрокардиограмма, рентген, УЗИ.
Подтвердив диагноз, врач приступает к комплексному лечению.
Лечение ревматизма рук
Терапия при ревматизме рук проводится по стандартной методике, причём она не ограничивается устранением воспаления суставов. Многократно повторяющиеся артриты представляют угрозу для сердца, поэтому необходимо защитить сердечно-сосудистую систему от возможного повреждения. Основная схема лечебных мероприятий:
- Подавление инфекции. В случае ревматизма препаратом выбора являются антибиотики, принадлежащие к группе пенициллина (пенициллин, бициллин, оксациллин);
- Купирование воспаление с помощью нестероидных (индометацин, вольтарен) или стероидных (дексаметазон) противовоспалительных средств;
- Коррекция сердечной недостаточности путём назначения сердечных гликозидов и, при необходимости, диуретиков;
- Витаминотерапия ( приём витамина С, В-группы);
- Лечебная диета, обеспечивающая организм белками, витаминами, с ограничением соли, углеводов и воды.
С целью смягчения ломящих болей в суставах классические способы лечения сочетают с народными средствами. Мази, растирки, содержащие капсациин, пчелиный яд, камфору, за счёт местного отвлекающего эффекта нередко приносят больному облегчение. Нетрадиционные средства рекомендуется использовать в меру, предварительно обсудив это с врачом.
Во время обострения больной нуждается в обязательной госпитализации. В этот период большое значение имеет сестринская помощь при ревматизме.
Роль среднего медперсонала в лечении
Для больных с диагнозом ревматизм сестринский уход является неотделимой частью единого лечебного процесса.
Медицинская сестра отвечает за целый перечень необходимых для успешного выздоровления мероприятий. Она контролирует:
- Соблюдение больным рекомендованного врачом режима;
- Своевременный приём лекарств;
- Соблюдение лечебной диеты;
- Температуру тела, вес, артериальное давление, уровень диуреза.
Медсестра контактирует с пациентом в течение гораздо большего промежутка времени, чем врач, поэтому именно она первой может заметить изменение в состоянии больного, нарушение им режима или регулярного приёма лекарств.
При ревматизме рук, часто назначают лечебные согревающие компрессы. Проведение этой процедуры входит в обязанности медицинской сестры.
Среди больных ревматизмом очень много юных пациентов, в связи с этим особенно важен сестринский процесс при ревматизме у детей. Главной его задачей является прежде всего установление контакта и доброжелательных отношений с маленьким пациентом. Это помогает правильно мотивировать его к соблюдению режима и выполнению не всегда приятных лечебных процедур, необходимых для быстрого выздоровления.
Профилактика ревматизма рук
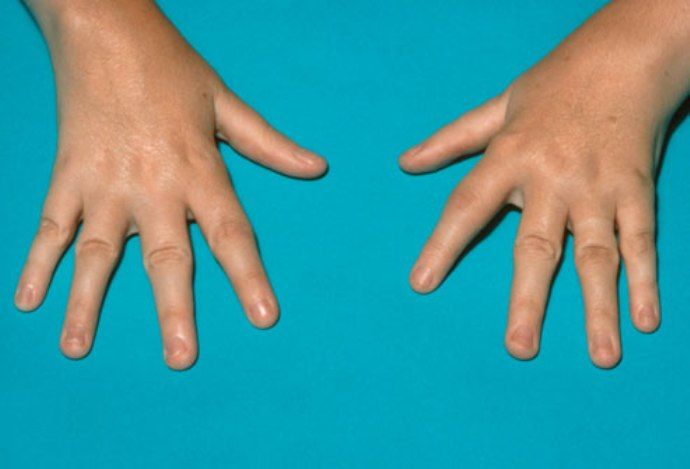
Причины и патогенез заболевания на сегодняшний день изучены достаточно подробно, но пока не удалось найти рецепта полного излечения. Поэтому главный упор делается на профилактику. Современные знания позволили разработать эффективную систему, сводящую риск заболевания до минимума.
Первичная и вторичная профилактика одинаково важны
Задача первичной профилактики — не допустить возникновение ревматизма, а именно: полноценное лечение заболеваний, вызванных стрептококком, устранение очагов хронической инфекции, борьба с неблагоприятными факторами, благоприятными для развития заболевания, выявление групп риска, предрасположенных к ревматизму, их наблюдение и диспансеризация.
Вторичная профилактика преследует цели предупреждения рецидивов ревматизма, а также его осложнений. Вторичная профилактика проводится вне обострений. Она включает в себя постановку ревматологических больных на учёт у специалиста, проведение бициллинопрофилактики, физиопроцедуры, лечебную физкультуру, отдых и лечение в санатории. Процедуры с радоновыми и сероводородными ваннами очень благотворно влияют на состояние суставов.
Хотя ревматизм до сих пор не побеждён полностью, времена, когда заболевший им был обречён на инвалидность далеко позади. Сейчас разработано масса надёжных методик, помогающих уберечь суставы и сохранить их полноценную функцию.
Источник

Дата публикации: 04.03.2019
Дата проверки статьи: 12.12.2019
Отёки при ревматоидном артрите — один из симптомов воспалительного процесса суставных тканей. Чаще диагностируется у представительниц женского пола в возрасте от 50 лет. Больной кроме отёчности жалуется на болезненные ощущения и другую симптоматику, ухудшающую качество жизни. Полностью избавиться от ревматоидного артрита не удастся. Однако при соблюдении рекомендации врача пациент сможет добиться длительной ремиссии, на длительное время забыв об отёках.
Отёчность суставных тканей подразумевает припухлость, которая прогрессирует из-за воспалительного процесса вокруг них. Артрит характеризуется разрушением хрящей, их окостенением. Заболевание вызывает деформацию мышечного и связочного аппарата, нарушение кровообмена, в результате чего возникает отёчность. Симптом может сохраняться во время ремиссии и беспокоить пациента всю оставшуюся жизнь. Также врачи выделяют ряд косвенных причин, которые увеличивают риск возникновения отёка:
- ежедневное потребление соли в больших количествах;
- нарушение работы почечной системы;
- заболевания сердца и сосудов;
- употребление гормональных препаратов;
- аллергическая реакция организма;
- варикозное поражение венозных каналов.
Для определения точной причины появления отёчности требуется обратиться к врачу.
О чём говорит отёк при ревматоидном артрите
Ревматоидный артрит подразумевает поражение синовиальной оболочки суставной ткани, которая обеспечивает плавное функционирование суставов. При развитии воспаления работа оболочки нарушается, возникает отёчность. Объясняется это большим количеством синовиальной жидкости. В тяжёлом случае у пациента развивается ограничение в подвижности, слабеют связки. При отсутствии своевременного лечения у пациента полностью утрачивается подвижность суставной ткани.
С чем можно перепутать отёк при ревматоидном артрите
Отёк сопровождает множество заболеваний. В ходе диагностики врачу требуется отличить ревматоидный артрит от других возможных вариантов:
- повышенная проницаемость кровеносных сосудов;
- нарушение белкового давления в крови;
- предменструальный синдром, кроме отёчности сопровождается мигренями, перепадами настроения, усиленным аппетитом;
- заболевания сосудистых каналов, отличительная черта — чёткая граница между здоровой и поражённой областью нижней конечности;
- задержка воды в организме;
- нарушение работы сердечной системы, сопровождается сонливостью, хронической усталостью;
- хроническая болезнь почечной системы;
- печеночная недостаточность;
- избыточная масса тела;
- нарушение гормонального фона;
- избыточное давление на капиллярные сосуды;
- процесс вынашивания ребенка;
- аллергическая реакция;
- потребление большого количества жидкости;
- злоупотребление алкогольными напитками;
- частые стрессовые ситуации;
- нехватка сна;
- использование неподходящей обуви;
- интенсивные физические нагрузки.
Снизить риск возникновения отёчности при ревматоидном артрите удастся, отказавшись от употребления спиртных напитков, курения. Также больному требуется избегать стрессов, соблюдать режим сна и отдыха, ограничить ежедневное количество потребляемое соли, своевременно лечить заболевания кровеносных сосудов, следить за давлением.
Когда нужно обращаться к врачу, и какому?
При обнаружении отёчности и сопутствующих симптомов ревматоидного артрита требуется обращаться к ревматологу. Врач назначает диагностические процедуры, направляет пациента на анализы, собирает анамнез. На основе полученных данных составляется курс лечения. При неясной причине возникновения отёков требуется обратиться к терапевту, который направит больного к профильному специалисту на основании жалоб и результатов диагностических исследований.
Как лечить
Курс лечения зависит от тяжести заболевания, уровня отёчности, подвижности сустава, наличии осложнений. Для терапии первоначальных стадий артрита назначают медикаментозное лечение вместе с физиотерапевтическими процедурами. В тяжёлых случаях используют оперативное вмешательство. Упор делается на устранении причины возникновения отёчности.
Медикаментозное лечение
Пациенту составляют комплексный курс лечения для большей результативности:
- для устранения симптоматики, препятствованию воспалительного процесса назначают НПВС — нестероидные противовоспалительные средства;
- хондропротекторы стимулируют регенерацию хрящевых тканей;
- миорелаксанты используют для устранения спазмы мышечных тканей, болезненных ощущений, отёчности.
Хирургическое лечение
На заключительных стадиях ревматоидного артрита назначают хирургическое вмешательство. Пациенту удаляют синовиальную оболочку суставной ткани или вместо сустава устанавливают имплант.
Консервативная терапия
Кроме лекарств больному вносят изменения в рацион питания, назначают массаж, составляют индивидуальный курс физической культуры. Избавиться от болезненных ощущений помогают ванны. Физиотерапевтические процедуры устраняют воспаления, уменьшают отчётность.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
Ревматизм — это тяжелое заболевание, при котором происходит воспаление синовиальной оболочки сустава и сердечной мышцы, реже наблюдается поражение кожи и других внутренних органов. Ревматизм суставов называют ревматическим артритом (ревматизм рук).
[contents]
Ревматизм рук требует обязательного комплексного и длительного лечения, при отсутствии которого возникают тяжелые осложнения в работе систем всего организма. Поэтому при первых признаках патологии рекомендуется как можно скорее обратиться к специалисту и начать лечение.
Ревматизм кистей рук симптомы и лечение
Ревматизм суставов возникает на фоне инфекционных заболеваний и слабого иммунитета, обычно провоцирует патологию стрептококковая инфекция. После ангины, тонзиллита, у взрослого или ребенка резко повышается температура и появляются признаки воспаления сочленения.
При ревматизме происходит воспаление сразу нескольких сочленений, они постепенно вовлекают в процесс. Чаще всего поражаются крупные суставы, например, коленные, тазобедренные, затем воспаляются мелкие суставы пальцев рук. Если симптомы ревматизма не были выявлены вовремя и не было проведено лечение, то возникает ревмокардит, то есть воспаление сердца.
Симптомы ревматизма пальцев рук:
- Перед воспалением пальцев рук пациент переносит ОРЗ, признаки поражения сочленения возникают через неделю после простуды или ангины.
- У пациента снова повышается температура тела.
- Возникает резкая боль в суставе.
- Нарушается двигательная функция сочленения.
- Сустав отекает, краснеет.
Обычно ревматизм рук сопровождается общем ухудшением состояния, повышенной потливостью, повышением температуры, болью в груди.
Лечение ревматизма рук проводится комплексное, так как необходимо не только снять боль и воспаление, но и подавить причину возникновения заболевания, то есть стрептококковую инфекцию. На начальном этапе очень важно дифференцировать ревматизм от других суставных заболеваний, для этого пациенты сдают анализы крови, мочи, ревматические пробы и проходят УЗИ и МРТ.
Лечение ревматизма рук
При первых симптомах ревматизма нужно как можно скорее обратиться к врачу, особенно это относится к детям. Несвоевременное лечение может стать причиной серьезных осложнений в работе внутренних органов, человек может остаться инвалидом.
Лечение обычно консервативное, пациенту назначают лекарства для лечения ревматизма рук, посещение физиотерапевтического кабинета. Если наблюдается поражение сердца, то врач назначают пациенту строгий постельный режим. После подавления инфекции и снятия острого состояния назначают лечебную гимнастику и массаж, чтобы восстановиться функцию суставов.
При ревматизме рук назначают следующие вид препаратов:
- противовоспалительные средства, например, ибупрофен, нимесулид, диклофенак;
- антиревматические средства;
- антибиотики;
- кортикостероиды при сильных болях;
- препараты для нормализации обмена веществ.
Препарат и его дозировку врач подбирает индивидуально, с учетом возраста пациента, стадии заболевания. Самолечение при ревматизме противопоказано, оно может стать причиной серьезных осложнений.
К физиотерапевтическим методам лечения ревматизма рук и ног относят магнитотерапию, УВЧ, лазеротерапию, также эффективна бальнеотерапия, то есть лечение радоновыми, сульфидными, йодобромными ваннами.
Что делать при ревматизме суставов на руке
Если ревматизм суставов застал врасплох, боль стала невыносимой, то лучше всего вызвать скорую помощь или самостоятельно добраться до больницы. Чтобы облегчить состояние, нужно сначала правильно поставить диагноз. Если посетить специалиста нет возможности, можно облегчить состояние при помощи аптечных мазей или народных средств.
Перед применением рецептов народной медицины нужно убедиться, что аллергия на компоненты средства отсутствует. Детям запрещается давать средства для приема внутрь, так же как и беременным женщинам.
Если беспокоит сильная боль, облегчить состояние поможет холодный компресс. Также снять воспаление и боль помогают компрессы с отварами трав, например, с ромашкой и чередой. Противовоспалительным действием обладает и лист белокочанной капусты, который прикладывают к больным суставам на ночь.
Но стоит помнить, что ревматизм провоцирует инфекция, и никакие народные средства не избавят от причины болезни, необходимо обязательно принимать антибиотики и контролировать состояние сердца.
Мазь от ревматизма ног и рук
Чем лечить ревматизм суставов ног и рук мы рассмотрели, но прекрасным симптоматическим действием обладают местные средства. Мази от ревматизма суставов пальцев рук помогают снять боль и воспаление, облегчить общее состояние.
Мази от ревматизма рук:
- Для снятия воспаления и боли показано применения мази с нестероидным противовоспалительным средством, например, Ибупрофен, Диклофенак, Найз, Вольтарен.
- После консультации с врачом возможно применение мазей по народным рецептам, например, из березовых почек, лаврового листа и других растительных компонентов, оказывающих противовоспалительное действие.
Мази оказывают только симптоматический эффект, поэтому используют их в комплексном лечении ревматизма. Лечение одними мазями не будет эффективным при таком виде артрита.
Профилактика ревматизма рук и ног
Профилактика рематизма рук заключается в общем укреплении организма. Человек должен правильно и сбалансировано питаться, регулярно заниматься физкультурой и вести здоровый образ жизни. Это поможет укрепить иммунитет и сделать организм устойчивым к инфекционным заболеваниям.
Если ребенок заболел простудой, лечить ее необходимо под контролем педиатра, соблюдая назначения врача. Неправильное лечение ангины или тонзиллита может повлечь за собой различные осложнения, в том числе и развитие ревматизма в некоторых случаях.
Источник
