Локоть опух как лечить
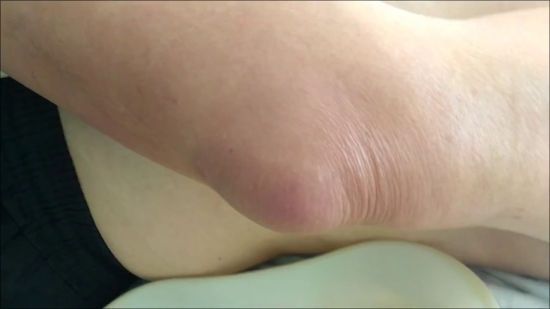
Опух локоть – это неспецифичный симптом разнообразных заболеваний, причем не только опорно-двигательного аппарата. Он может указывать на инфицирование кожи в области сустава или возникновение патологии с аллергической составляющей.
Но все же чаще всего припухлость локтя свидетельствует о повреждении одной из его структур, развитии воспалительного или дегенеративно-дистрофического процесса.
Почему может опухать локтевой сустав
Отек – это нормальная реакция организма на воздействие внешних или внутренних провоцирующих факторов. Опухоль на локтевом суставе формируется на фоне воспаления образующих его элементов или кожи над ним. Увеличение размеров сочленения руки малоинформативно для постановки диагноза.
Врач обязательно учитывает и наличие сопутствующих симптомов – хруста, треска, переполнение кровеносных сосудов, повышения местной температуры, болезненности, выпадения чувствительности на соседних участках тела, видимых повреждений кожи.
Локоть визуально увеличивается по двум основным причинам:
- Скопление патологического экссудата в суставной полости.
- Отек мягких тканей, расположенных около сустава.
В любом случае объем движений в локтевом суставе значительно снижается, а при попытке его сгибания или разгибания возникает острая боль.
Прогноз может быть как благоприятным, так и неблагоприятным. Если причинами отечности стала инфекция кожи или одного из элементов сустава, то после проведения курсовой антибиотикотерапии его работа полностью восстанавливается. А вот припухлость, вызванная обострением ревматоидного артрита или деформирующего остеоартроза исчезает только после его купирования. Но сами патологии пока не поддаются окончательному вылечиванию.
Бурсит
Если опух локоть и горячий на ощупь, то велика вероятность развития бурсита. Так называется асептическое или инфекционное воспаление в синовиальной сумке. В ней начинает вырабатываться слишком много жидкости, которая накапливается в суставной полости. Она постепенно растягивает синовиальную сумку, что визуализируется в увеличении локтя в размерах. При отсутствии врачебного вмешательства могут образовываться спайки, существенно ограничивая подвижность сустава.
Бурсит бывает асептическим, спровоцированным постоянными монотонными сгибаниями и разгибаниями руки. А особенно опасно инфекционное заболевание, вызванное травмой с последующим внедрением в сумку бактерий. В ней начинает накапливаться гнойный экссудат, возникают признаки общей интоксикации.
Как проявляется инфекционный бурсит:
- интенсивными распирающими или пульсирующими болями;
- отечностью;
- формированием уплотнения;
- гиперемией кожных покровов;
- резким ограничением объема движений;
- увеличением регионарных лимфатических узлов;
- нарастающей слабостью, головными болями;
- повышением температуры тела до фебрильных значений (39˚С).
Если бурсит принимает хронический характер, то локоть болит время от времени. Например, после повышенной физической нагрузке или переохлаждения, при респираторной инфекции.
ВНИМАНИЕ! При своевременном лечении прогноз благоприятный. В остальных случаях высок риск возникновения контрактур и тугоподвижности локтевого сустава. Избавиться от них возможно только с помощью хирургического вмешательства.
Эпикондилит
Это дегенеративно-воспалительная патология сухожилий в области их прикрепления к наружному и внутреннему мыщелкам плечевой кости. Основная причина развития эпикондилита – высокая нагрузка на мышцы предплечья и кисти. Когда локоть распух и болит, то врач в первую очередь подозревает именно это заболевание. Дело в том, что эпикондилитом поражаются сухожилия исключительно локтевого сочленения.
Классифицируется патология следующим образом:
- локоть теннисиста – воспаление в зоне наружного надмыщелка. Развивается в результате стереотипных, постоянно повторяющихся движений – разгибания предплечья с его одновременным вращением кнаружи;
- локоть гольфиста – воспаление надмыщелка, расположенного с внутренней стороны. Спровоцирован повторяющимися сгибательными движениями небольшой интенсивности и амплитуды.
И медиальный, и латеральный эпикондилит проявляются выраженной припухлостью локтя, существенным снижением объема движений. На приеме у врача больной жалуется, что кожа над суставом горит, повышается ее температура. Отсутствие лечения грозит снижением мышечной силы. Человек начинает испытывать трудности с захватом мелких предметов, не способен даже поднести ко рту чашку с напитком. Исчезновение отека не свидетельствует о выздоровлении. Малейшее перенапряжение может привести к его повторному образованию.
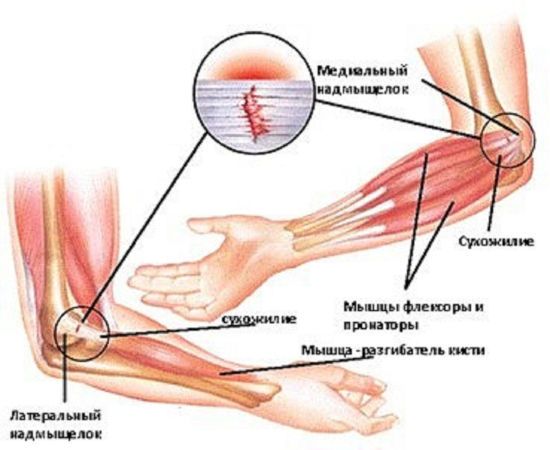
Эпикондилит – одна из вероятных причин опухания локтя и повышения местной температуры
ВАЖНО! Если боли в локтевом суставе сохраняются в течение 3 месяцев, то не обходится без хирургического лечения. Иссекаются пораженные участки сухожилия в области его прикрепления к кости.
Травмы
Отечность локтя естественна после полученной травмы. Это может быть перелом, вывих, подвывих, растяжение мышц, полный или частичный разрыв связок или сухожилий. При незначительных повреждениях болевой синдром выражен слабо, поэтому пострадавший считает, что медицинская помощь ему нужна. Он успевает забыть о повреждении локтя, искренне удивляясь, почему он время от времени опухает и с трудом сгибается. Дело в том, что часть разорванных связок срослась неправильно или не срослась вовсе. Достаточно небольшой нагрузки, чтобы возникли ноющие боли.
Перелом незамеченным человеком никогда не останется. Он сопровождается треском ломающейся кости и острейшей болью, которая лишь немного ослабевает в последующие часы.
А вывихи и подвывихи проявляются такими симптомами:
- сильными болями в локтевом суставе;
- отеканием мягких тканей, окружающих сочленение;
- ограничением подвижности локтя;
- видимой деформацией сустава;
- гематомами и точными кровоизлияниями.
Более того, причиной отечности локтя может стать банальный порез или прокол мягких тканей. В суставную полость с поверхности кожи внедряются эпидермальные или золотистые стафилококки. Они активно размножаются, выделяя в окружающее пространство токсичные продукты своей жизнедеятельности. Начинают воспаляться не только мягкие ткани, но и синовиальная оболочка, сумка. А вскоре патологический процесс может распространиться на связочно-сухожильный аппарат.
Тендинит
Если кожа над локтевым суставом покраснела и горячая на ощупь, то может быть диагностирован тендинит. Он развивается вследствие повышенных нагрузок на мышцы и сухожилия, в том числе во время интенсивных спортивных тренировок. Волокна просто не успевают восстанавливаться, зоны с микротравмами постоянно увеличиваются в размерах. Через определенное время поврежденное сухожилие не выдерживает очередной нагрузки и воспаляется. Человеку кажется, что оно горит из-за переполнения кровью сосудов, расположенных в области локтя.
Тендинит сопровождается и такими симптомами воспалительного поражения сухожилий:
- отечностью кожи и мягких тканей;
- болевыми ощущениями, упорными и длительно не проходящими;
- повышенной чувствительностью при пальпации;
- слышимым на расстоянии поскрипывающим звуком при движении больной конечностью;
- покраснением и повышением местной температуры;
- снижением подвижности и уменьшением амплитуды движений.
Особый дискомфорт человеку доставляют ноющие, давящие ночные боли. Он не высыпается, утром чувствует себя слабым, разбитым, а не хорошо отдохнувшим.

Локоть опух и болит – возможно, причиной этому стал развившийся тендинит
ВАЖНАЯ ИНФОРМАЦИЯ! Не обращение к врачу приводит к образованию участков некроза, отложению кальциевых солей. Тендинит постоянно прогрессирует с окостенением сухожилия, потерей им эластичности, снижением функциональной активности и отмиранием.
Артрит
Артриты – группа воспалительных заболеваний суставов различной природы, которые поражают синовиальные оболочки, капсулу, хрящи и другие элементы локтя. Такое заболевание недостаточно просто диагностировать. Необходимо выяснить его разновидность – инфекционно-аллергическую, травматическую, метаболическую, дистрофическую, реактивную, ревматическую. Именно от нее будет зависеть последующая терапевтическая тактика, а также прогноз на выздоровление.
Несмотря на множество видов артрита, проявляются они достаточно схоже:
- интенсивными или подергивающими болями в пораженном суставе, усиливающимися в ночные часы;
- отеком и припухлостью в области сустава;
- покраснением кожи;
- повышением температуры в месте поражения;
- нарушением двигательных функций левой или правой руки;
- слабостью, апатией, быстрой утомляемостью.
Хронический артрит может протекать без боли. Присутствует лишь небольшая отечность локтевого сустава, ощущается некоторая скованность. Но очередного рецидива долго ждать не приходится. Стоит человеку переохладиться или резко смениться погоде, как боль возникает вновь, усиливаясь при сгибе сустава или его разгибании.
Спрогнозировать эффективность лечения артрита достаточно сложно. Имеют значение его причины и характер воспаления. Течение ревматической патологии обычно доброкачественное, но появление рецидивов совсем не исключено. Неплохо поддается лечению реактивный артрит, но занимает оно несколько месяцев. Наиболее неблагоприятно течение ревматоидного и псориатического заболеваний, которые способны стать причиной частичного или полного анкилоза.
Деформирующий артроз
Если локтевой сустав опух, а при попытке его разогнуть возникает сильная боль, то есть вероятность, что это манифестировал деформирующий артроз. Заболевание очень опасно отсутствием какой-либо симптоматики на начальных этапах развития. Возможны лишь слабые дискомфортные ощущения, которые исчезают во время отдыха.
Человек внимания на них не обращает, не лечится, поэтому артроз локтя правой или левой руки может проявиться неожиданно такими симптомами:

Лечение артрита локтевого сустава
- сильными болями, ослабевающими в состоянии покоя;
- опухшим и покрасневшим суставом;
- треском, хрустом при сгибании или разгибании локтя;
- покраснением кожи;
- утренней скованностью движений.
Вне обострений локоть практически не болит. Но полный объем движений так и не восстанавливается. Хрящевая прокладка сустава продолжает изнашиваться, а костные поверхности деформироваться. Временные промежутки между рецидивами неуклонно сокращаются, болевой синдром становится интенсивнее. Деформирующий артроз пока вылечить нельзя, но можно затормозить его распространение на здоровые суставные структуры.
ПРЕДУПРЕЖДЕНИЕ! В конце 3 стадии артроза боль ощущается не так сильно, нередко исчезает вовсе. Но ни о каком выздоровлении не может быть и речи. Просто суставная щель настолько сращивается, что активные движения становятся невозможны.
Опухоли локтевого сустава
Локти опухают не только из-за накопления патологического экссудата в полости суставов или отечности мягких тканей. Уплотнение внутри, под кожей, может быть не чем иным, как злокачественным или доброкачественным образованием. Опухоли формируются медленно и абсолютно бессимптомно, так что об их существовании человек даже не подозревает. Но по мере увеличения новообразования в размерах им начинают ущемляться чувствительные нервные окончания. На этом этапе уже возникают выраженные боли, а уплотнение хорошо прощупывается.
Почему опухает сустав, из-за каких новообразований:
- остеомы – одной из самых благоприятно протекающих доброкачественных опухолей костей;
- остеоид-остеомы – опухоли кости локтя, состоящей из остеоида, а также незрелой костной ткани, не склонной к озлокачествлению;
- остеобластомы – опухоли, редко поражающей кости, образующие локоть, отличающейся большими размерами и требующей незамедлительного удаления;
- остеогенной саркомы – опухоли кости, возникающая из костной ткани, склонной к бурному течению, быстрому образованию метастазов.
Когда локоть выглядит постоянно опухшим, врач может заподозрить наличие новообразования
Существуют и другие злокачественные и доброкачественные новообразования, например, хондросаркома. Но в области локтей они формируются исключительно редко.
Лечение
Лечить заболевание начинают обязательно комплексно, чтобы сразу избавить человека от всех симптомов, затормозить прогрессирование патологии.
Что предпочитают делать врачи:
- проводить физиотерапевтические, массажные процедуры;
- привлекать к лечению мануальных терапевтов;
- рекомендовать пациенту покой для поврежденной руки;
- назначать ношение ортопедических приспособлений.
Но самыми эффективными методами терапии остаются использование препаратов различных клинико-фармакологических групп и последующие регулярные занятия лечебной физкультурой.
Медикаментозная терапия
Для лечения злокачественных и доброкачественных опухолей проводят многокомпонентную химиотерапию, лучевую терапию, при возможности радикально удаляют новообразование с помощью органосохраняющих операций. В остальных случаях все действия врачей направлены на устранение причины опухания локтевого сустава.
Чаще всего используются такие средства:
- препараты для улучшения кровообращения – Трентал, Пентоксифиллин, Эуфиллин;
- НПВС – Вольтарен, Фастум, Индометацин, Найз, Диклоген, Ортофен;
- глюкокортикостероиды – Флостерон, Дипроспан;
- хондропротекторы – Артра, Хондроксид, Структум.
Локоть перестает опухать после применения мазей с комбинированным составом, например, Долобене, Индовазина, Хондроксид Максимум.
Лечебная физкультура
От профессиональных тренировок лечебная гимнастика отличается тщательным дозированием физических нагрузок. Она помогает развить выносливость, укрепить мышечный каркас, оптимизировать кровообращение в локтевом суставе. Если больной занимается регулярно, то повышается невосприимчивость его организма к воздействию негативных факторов. Например, теперь даже при сильном переохлаждении не последует обострения. Комплекс упражнений составляет врач ЛФК с учетом тяжести заболевания.
ЭТО ИНТЕРЕСНО! Еще одно преимущество лечебной физкультуры – отсутствие побочных эффектов. Но только при правильном выполнении упражнений. Врачи-реабилитологи всегда предупреждают пациентов, что резкие, порывистые движения находятся под категорическим запретом. Иначе хрящевая прокладка будет быстро изнашиваться. Движения должны напоминать раскачивание мятника – быть плавными, немного замедленными.
Чем раньше будет обнаружена спровоцировавшая отечность локтя патология, тем результативнее станет лечение. Сразу после выяснения причины опухания сустава проводится комплексная терапия, как консервативная, так и хирургическая. Это помогает ликвидировать патологический процесс или затормозить его прогрессирование.
Загрузка…
Источник
Что такое бурсит локтевого сустава?
Бурсит – относительно частое заболевание – представляет собой воспаление синовиальной оболочки суставной сумки (бурсы), покрывающей отросток локтевой кости. Бурса уменьшает трение между суставными поверхностями, сухожилиями мышц и кожей во время движения. Поверхностное расположение бурсы между локтевой костью и кожей по задней поверхности локтя делает ее восприимчивой к воспалению в результате острой или повторяющейся травматизации.[6] От чего появляется бурсит локтевого сустава? Воспаление внутренней оболочки бурсы способствует росту ее проницаемость и экссудат накапливается в суставной сумке, вызывая характерную отечность суставной сумки.[1]
Бурсит может быть:[1]
- Асептическим – стерильное воспаление на фоне разных причин.
- Септическим – инфекционное воспаление в результате попадания микроорганизмов, чаще всего, бактерий. В 80-90% случаев септический бурсит вызывается золотистым стафилококком или стрептококком.
Рис. 1 Бурсит локтевого сустава
Гнойный бурсит левого локтевого сустава встречается с такой же частотой, как и правого – факторы, предрасполагающие к развитию инфицированного воспаления суставной сумки включают:[4]
- ранее перенесенную патологию сустава;
- анатомическую склонность к отеку бурсы;
- снижение иммунной защиты, например при приеме глюкокортикоидных гормонов, сахарном диабете, злоупотреблении алкоголем.
Причины бурсита
Бурсит локтевого сустава может возникнуть по ряду причин:[2]
- Прямая травма. Сильный удар по кончику локтя может привести к выделению внутрисуставной жидкости и опуханию бурсы.
- Длительное давление. Если в течение длительного времени опираться локтем на твердую поверхность, это может вызвать отечность в зоне локтевого сустава. Обычно этот вид бурсита развивается в течение нескольких месяцев.
- Инфекция. Если при травме локтя образуется повреждение кожи или колотая рана, внутрь бурсы могут попасть бактерии и вызвать септическое воспаление. При инфицировании происходит образование жидкости, покраснение, отек и боль. Если не проводится своевременное лечение инфицированного бурсита, внутрисуставная жидкость может превратиться в гной. Иногда бурса может инфицироваться без видимого повреждения кожи.
- Сопутствующие заболевания. Определенные болезни, такие как ревматоидный артрит и подагра, связаны с множественным поражением суставов и бурситом локтя.
Наиболее часто бурсит локтевого сустава формируется:[1]
– при выполнении повторяющихся монотонных механических действий, которые характерны для озеленителей, дальнобойщиков, инженеров-механиков, при сантехнических и кровельных работах, а также письме и у лиц, деятельность которых связана с делопроизводством;
– у спортсменов, чьи нагрузки включают повторяющиеся движения, такие как метание или сгибание локтя (бейсболисты, гимнасты, тяжелоатлеты), или падение (футболисты и хоккеисты);
– среди больных хронической легочной патологией, которые часто опираются локтями на твердую поверхность для облегчения вдоха;
– у пациентов на гемодиализе (положение руки при проведении процедуры может способствовать длительному давлению на сустав).
Серозный бурсит локтевого сустава, причины которого установить не удалось, называется идиопатическим – этот вариант воспаления, вместе с травматическим, являются наиболее распространенными формами.[3]
Острый бурсит может быть следствием чрезмерных физических упражнений или перенапряжения и обычно сопровождается накоплением жидкости в бурсальной сумке.[3]
Хронический бурсит развивается после предыдущих обострений или повторной травмы. Стенка бурсальной сумки утолщается, что сопровождается разрастанием синовиальной выстилки – могут развиваться спайки и отложения кальция, что усугубляет боль и ограничение подвижности в суставе.[3]
Симптомы бурсита
Клиника бурсита включает следующие проявления:
- Припухлость. Первым симптомом бурсита локтевого сустава часто является отек. “Шишка” в задней части локтя обычно очень четко отграничена от остальной части сустава – выглядит как гусиное яйцо.[6] Отек может стать достаточно большим и ограничить движение локтя.[2]
- Боль. По мере того как припухлость увеличивается бурса начинает растягиваться и болеть. Болевой синдром часто усиливается при прямом надавливании на область сустава или при сгибании локтя.[2]
- Покраснение и тепло на ощупь. Если бурса инфицирована, кожа становится красной и теплой.[2]
- Ограничение движений. Диапазон движений в локтевом суставе обычно не ограничен, но иногда максимальное сгибание локтя может ограничиваться из-за боли или, в хронических случаях, из-за утолщения бурсальной сумки; уменьшенный диапазон движений может мешать выполнению основных повседневных движений, таких как одевание, купание и косметический уход.[6]
Острый бурсит вызывает боль, особенно когда сумка сустава сжимается или растягивается во время движения. Отек, иногда с другими признаками воспаления (например, покраснение), является обычным явлением.[3]
Хронический бурсит может длиться несколько месяцев и часто рецидивировать. Приступы боли и ограничения движений длятся от нескольких дней до нескольких недель. Если имеет место длительное ограничение подвижности в суставе может развиться атрофия мышц локтевой группы.[3]
При наличии отека или признаках воспаления локтевой бурсы говорят о поверхностном бурсите. Глубокий бурсит проявляется необъяснимой болью, усиливающейся при движении.[3]
Диагностика локтевого бурсита
Методы диагностики бурсита включают:
- Клиническая оценка симптомов и осмотр – основа начальной диагностики бурсита.[3]
- Рентгенография локтевого сустава проводится, чтобы исключить перелом или присутствие инородного тела. На простых рентгеновских снимках также можно обнаружить кальцификаты – отложения солей кальция при хронических заболеваниях.[7]
- Ультразвуковое исследование (УЗИ) – позволяет визуализировать суставную сумку локтя с утолщением стенок и внутрисуставной воспалительной жидкостью.[4]
- Магнитно-резонансная томография (МРТ) проводится для подтверждения диагноза или исключения других вариантов.[3]
- Пункция суставной сумки с аспирацией содержимого в случае наличия жидкости в полости сустава.[3]
- Лабораторные тесты: общий клинический и биохимический анализ крови, общий анализ мочи, уровень С-реактивного белка и ревматологические пробы позволяют оценить степень выраженности воспалительного процесса.[1]
Рис. 2 Рентген бурсита локтевого сустава
К какому врачу обратиться?
Как правило, первый врач, к которому обращаются с бурситом локтевого сустава – это ортопед-травматолог или терапевт, который назначит первичное обследование и направит к узким специалистам.
Консультация ревматолога необходима, если клинические данные соответствуют воспалительной артропатии – при ревматоидном, подагрическом или псориатическом артрите.[6]
Лечение у хирурга-ортопеда потребуется, если вместе с бурситом имеет место суставная трещина, нужно иссечение сумки сустава или дренаж при септическом воспалении.[6]
Показания к госпитализации в стационар:[1]
- Септический бурсит с тяжелой инфекцией, что проявляется: лихорадкой, гнойным абсцессом в области сустава, который требует вскрытия и удаления воспалительной жидкости.
- Периодически повторяющиеся обострения септического бурсита.
- Асептический бурсит, консервативное лечение которого не дает положительного эффекта через 2 месяца от начала терапии.
Основные методы лечения
- Консервативное лечение бурсита локтевого сустава
Местное воздействие. При бурсите локтевого сустава рекомендуется следовать схеме “Покой-холод-компрессия-возвышенное положение”.
В остром периоде (2-5 дней) применяют холод на заднюю поверхность локтя по 15-20 минут несколько раз в день.[6]
Нестероидные противовоспалительные препараты (НПВП) уменьшают боль и воспаление при бурсите локтевого отростка, но их приема лучше избегать, если при аспирации сустава выявлен геморрагический бурсит – скопление крови.[6]
Антибиотикотерапия применяется в случае септического бурсита.[1] При подозрении на бактериальную инфекцию вначале назначают антибиотики, эффективные против золотистого стафилококка. Последующий выбор препарата определяется результатами посева. Инфицированный бурсит иногда требует дренирования или внутрисуставного введения антибактериальных препаратов.[3]
- Внутрисуставные инъекции кортикостероидов
Бурсит локтя, симптомы которого долго не устраняются общими мероприятиями и приемом НПВП, лечится аспирацией воспалительной жидкости из полости сустава и внутрисуставной инъекцией депо кортикостероидов объемом 0,5-1 мл в комбинации с анестетиком, например, лидокаином.[3,5]
Рис. 3 Лечение бурсита с помощью инъекций
Кортикостероиды нельзя вводить при подозрении на инфицирование.[6]
- Физиотерапия
Для более быстрого восстановления функции руки могут применяться такие физиотерапевтические методы, как:[7]
- Массаж
- Ультразвук
- Атермический лазер – «холодный лазер»
- Ионофорез и фонофорез
- Электростимуляция[6]
- Хирургическое лечение
В большинстве случаев бурсит локтевого отростка не требует хирургического вмешательства.[6]
Оперативное лечение применяется при отсутствии эффекта от консервативной терапии в течение 2 месяцев или в случае образования свища.[1] Наиболее успешным считается эндоскопическое иссечение бурсальной сумки – метод является эффективной альтернативой открытому разрезу как при асептических, так и при септических воспалениях.[6]
При выполнении оперативного лечения бурсита и назначении обездвиживания локтевого сустава в течение 10-14 дней существует дополнительная рекомендация по проведению суставной механотерапии.[1]
Осложнения, прогноз и профилактика
Последствия бурсита локтевого сустава в большинстве случаев не приводят к серьезным ограничениям подвижности. При отсутствии инфекции бурсит хорошо поддается лечению за 1-2 аспирации (с инъекцией кортикостероидов или без) в сочетании с дополнительной системной противовоспалительной терапией таблетками НПВП.[6]
Однако, у некоторых пациентов может возникнуть рецидив, при котором даже относительно небольшой отек вызывает новое скопление экссудата в локтевом суставе.[6]
Профилактика повторных рецидивов бурсита включает:[6]
- Предотвращение повторной травматизации бурсы локтевого отростка – ключ к выздоровлению и профилактике рецидивов, а также переходу острого бурсита в хронический.
- Ношение компрессионного локтевого рукава (например, неопренового или эластичного) может предотвратить повторное накопление жидкости после ее аспирации из суставной сумки, однако нужно избегать чрезмерного давления на область локтя.
В случаях повторного рецидива локтевого бурсита рекомендуется использовать заднюю гипсовую шину для ограничения движений в суставе в течение 1-2 недель после аспирации.
- Использование мягких налокотников для уменьшения нагрузки на область локтя.
- В тяжелых случаях для профилактики повторных рецидивов возможна операция по иссечению бурсальной сумки.
После окончания курса консервативной терапии или проведения хирургической операции важно динамическое наблюдение не реже 1 раза каждые 3 месяца в течение 1 года.[6]
Список источников
- Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР). Бурсит локтевого сустава – Клинические рекомендации, 2016.
- GS. Athwal, JD. Keener. Elbow (Olecranon) Bursitis. American Academy of Orthopaedic Surgeons: Diseases & Conditions. 2018
- Joseph J. Biundo. Bursitis. MSD Manual: Professional version. 2020
- Амбросенков А.В. Бурсит локтевого сустава: Клинический протокол – Санкт-Петербург, 2013.
- Derrick J Todd. Bursitis: An overview of clinical manifeions, diagnosis, and management. Upto: Professional version. 2020.
- J Michael Wieting. Physical Medicine and Rehabilitation: Olecranon Bursitis. Medscape 2020.
- Flatt AE. Tennis elbow. Proc (Bayl Univ Med Cent). 2008; 21(4):400-402.
Источник
