Что пьют при отеке печени
Патологии в функционировании печени достаточно часто становятся причиной того, что у больного развивается отек печени. При появлении нарушений в работе органа, печень становится не в состоянии производить достаточное количество белка.
Механизм формирования отечности заключается в следующем — в результате возникновения падения онкотического давления крови жидкость не способна удерживаться в сосудах, такая ситуация приводит к развитию отека печени.
Отечность при патологиях в функционировании железы затрагивают нижние конечности, постепенно поднимаясь в процессе своего прогрессирования к брюшной полости.
Причины появления отечности
Печеночные отеки появляются в результате повышения количества жидкости в тканях. В случае развития острой дистрофии печени или вирусного гепатита отечность чаще всего формируется в период между второй и пятой неделями с момента начала прогрессирования недуга.
Отеки при циррозе печени – один из наиболее поздних симптомов, самым тяжелым проявлением патологического состояния является асцит, представляющий собой скопление жидкости в брюшной полости.
Прогрессирование патологий в работе печени приводит к нарушениям в функционировании почек. Организм в результате сбоев в работе выделительной системы начинает сохранять воду и соли, что приводит к их накоплению в составе подкожных тканей.
Внешняя печеночная отечность не представляет серьезной опасности для организма, главной проблемой становится асцит.
К формированию отечности могут привести следующие печеночные недуги:
- гепатиты;
- тромбозы венозных сосудов;
- цирроз;
- формирование новообразований;
- поражения желчных протоков;
- инфильтративные поражения;
- функциональные расстройства.
Развитие печеночной отечности способно поражать ноги, кисти рук, область лица и мошонки. Причину появления отечности может определить только доктор.
Очень часто приводит к появлению отечности развитие цирроза. Цирроз представляет собой патологию, при которой происходит прекращение нормального функционирования не только печени, но и почек, а также кровеносных сосудов.
Такие изменения провоцируют задержку в подкожной клетчатке минеральных солей. Указанные патологические изменения приводят к появлению отечности на лице, в малом тазу, в брюшной полости, также могут формироваться отеки ног и рук при циррозе печени.
Появление отечности при циррозе печени обусловлено воздействием нескольких факторов, среди которых основными являются следующие:
- Нарушение транспортировки крови в результате повышения гипертензии или снижения степени оттока ликвора.
- Возникновение и прогрессирование печеночной недостаточности.
- Накопление физиологической жидкости в конечностях при патологических изменениях в печени.
- Печень в результате прогрессирования патологических процессов вырабатывает альбумины в недостаточном количестве.
- Развитие сердечной недостаточности на фоне кардиального цирроза.
- Нарушение транспортировки крови в направлении от нижних сосудов к сердцу.
Обычно отечность является более выраженной в утренние или вечерние часы.
Характерная симптоматика появления отечности
Отеки являются одним из признаков нарушения функционирования печени. Развитие таких заболеваний как гепатит, алкогольный цирроз печени и некоторых других приводит к скоплению излишней жидкости в тканях.
Печеночные отеки внешне мало отличаются от аналогичных патологических состояний, возникающих при других болезней.
Признаком формирования отечности является распухание конечностей и появление одутловатости лица, что обусловлено скоплением жидкости в подкожных слоях. Отечная область становится теплой на ощупь и фиксируется увеличение ее в объеме. Кожный покров на участках формирования отеков натягивается и наблюдается его уплотнение.
При осуществлении надавливания на этом участке образующаяся вмятина не исчезает на протяжении длительного времени. Отличительной особенностью отеков при гепатите является их постоянный характер.
У больного может развиваться припухлость лицевой части головы, которая сохраняется на протяжении длительного периода времени.
Отечность при гепатите может сопровождаться развитием таких явлений как асцит и гидроторакс. В первом случае регистрируется скопление жидкости в брюшной полости, а во втором в плевральной области.
Очень часто наблюдается развитие отечности при циррозе печени. Чаще всего отеки ног при циррозе печени являются поздним признаком, что свидетельствует о запущенности патологического процесса в железе.
При начальных стадиях развитие цирроза происходит практически бессимптомно, на появление небольшой отечности конечностей человек не обращает особого внимания, относя ее к негативным последствиям усталости.
При дальнейшем прогрессировании почечной патологии на конечностях можно зафиксировать появление дополнительных признаков опухоли в результате отекания тканей. Такими признаками могут являться:
- формирование сосудистых звездочек;
- появление болезненных ощущений;
- появление чувства зуда;
- изменение окраски кожного покрова, который приобретает желтизну.
При патологических процессах поражающих печень и нарушающих ее функционирование очень часто наблюдается развитие отека легких.
Опытный врач перед постановкой диагноза проводит ряд лабораторных исследований, которые совмещает с выявленными при осмотре симптомами. Только после этого назначается терапия, направленная на лечение печеночных отеков.
Методы проведения диагностики патологии
Появление отеков и опухолей в результате нарушения функционирования печени под влиянием развивающейся патологии требует проведения лабораторных и инструментальных исследований.
Врач назначает проведение биохимического исследования показателей органа, ультразвуковое обследование органов брюшной полости, эзофагогастродуоденоскопию, биопсию тканей, компьютерную или магнитно-резонансную томографию и рентгеноскопию.
При проведении биохимического анализа крови выявляется уменьшение в составе плазмы количества альбуминов и ионов калия, одновременно с этим наблюдается увеличение концентрации билирубина и глобулина.
Проведение ультразвукового обследования органов брюшной полости выявляет изменение размеров печени, что подтверждает наличие в ее тканях патологического процесса способствующего снижению функциональных возможностей печеночной паренхимы.
Помимо этого при помощи ультразвуковой диагностики определяется наличие структурных и морфологических изменений в тканях железы.
Лечение печеночных отеков
Лечить отеки спровоцированные нарушениями в работе печени можно начинать только после выявления всей картины патологии. Перед проведением терапевтических мероприятий следует достоверно установить причины формирования отечность так как этот фактор оказывает существенное влияние на схему лечения, применяемую для того чтобы снимать отечность тканей.
В первую очередь курс терапевтического воздействия на организм должен быть направлен на то чтобы устранить первопричины появления отекания и только потом на устранение симптомов.
После проведения всего спектра необходимых обследований следует немедленно приступать к лечению. Это связано с тем, что скопление жидкости является прекрасной средой для развития патогенной микрофлоры.
Проведение лечебных мероприятий требует строго соблюдения некоторых правил:
- Пациенту предписывается соблюдение строгой диеты, которая позволяет на должном уровне удерживать концентрацию ионов натрия в организме. Установление баланса натрия предупреждает появление воспалительного процесса в брюшине, мягких тканях и помогает устранять отечность при нарушениях в работе печени.
- Назначается проведение процедуры лапароцентеза. Процедура предполагает осуществление аккуратного прокола в области формирования отечности и откачивание лишней жидкости. Эта процедура применяется для предотвращения повреждения внутренних органов и предупреждения возникновения перитонита. Получаемая при этом жидкость может подвергаться лабораторному анализу для выявления наличия в ней патогенной микрофлоры. В случае подтверждения наличия в жидкости патогенной флоры больному назначается прием антибиотиков.
- Для снижения степени отечности при заболеваниях печени обязательно назначается прием диуретиков, сорбентов и гепатопротекторов. В качестве мочегонных средств применяются Фуросемид, Буметанид, Диакарб. Назначение этих препаратов для проведения терапии должен назначать только врач и только в случае отсутствия нарушений электролитного баланса и почечной недостаточности.
- Применение сорбентов требуется в тех случаях, когда наблюдается развитие отечного синдрома для выведения из организма токсинов и ядов. В качестве сорбентов применяются такие препараты, как Полисорб, Белосорб и Энтеросгель.
- При выявлении асцита, для восстановления функционирования пищеварительной системы назначаются пробиотики синтетического или натурального происхождения.
При проведении лечения в стационаре учреждения здравоохранения врач может назначить внутривенное введение Альбумина. Курс проведения инъекций и дозировку препарата рассчитывает лечащий врач исходя из степени развития отечности и возможного появления осложнений. Применение Альбумина позволяет поддерживать давление крови на нормальном уровне и предупреждать дальнейшее развитие отечности.
Прогноз лечения является благоприятный в случае отсутствия осложнений, спровоцированных патологическими изменениями.
Источник
Печеночные отеки или гепатомегалия – это увеличение органа в объеме. Это не самостоятельное заболевание, а только сопутствующий симптом многих патологических процессов в естественном фильтре организма – цирроза, рака, гепатита. Какими симптомами сопровождаются заболевания, как проводится лечение, следует разобраться подробнее.

Причины
Могут ли быть отеки печени при заболевании?
Ключевые причины того, что развивается отек печени, кроются в увеличении уровня жидкости в тканях. Если развивается острая дистрофия органа либо гепатит вирусного генезиса, отеки ног появляются спустя две-три недели после начала развития болезни. А вот отеки ног при циррозе свидетельствуют о запущенности заболевания. На последней стадии цирроза развивается асцит, отекают конечности.
Обычно болезни печени провоцируют дисфункции в работе органов мочевыделительной системы. При таких патологиях организм начинает мобилизировать жидкость и соли, в результате отмечается их избыточное количество в подкожной клетчатке. При внешней печеночной отечности отсутствует такая серьезная опасность, как при асците.
Вызвать отеки печени могут такие болезни:
- Гепатиты различных типов и происхождений.
- Тромбофлебит.
- Цирроз.
- Опухолевидные процессы доброкачественной и злокачественной этиологии.
- Патологические процессы в желчевыводящих путях.
- Различные функциональные расстройства.
- Инфекционные процессы.
При печеночных отеках страдают верхние и нижние конечности, лицо, мошонка. Важно как можно раньше обратиться к специалисту, который определит основной провоцирующий фактор такого симптома.
Симптомы

Если развивается отек печени, симптомы проявляются быстро. Обычно печень увеличивается в размерах, при пальпации она четко определяется, в запущенных стадиях болезни ее видно даже визуально (выпирает с правой стороны).
Дополнительно появляются периферические отеки, спленомегалия, сосудистая сеточка, увеличение в размерах груди у мужчин, передняя брюшная стенка покрывается выпирающими венами.
Самый распространенный синдром при циррозе печени – это асцит, для которого характерно скопление жидкости в брюшной полости.
Нарушения в функции органа сопровождаются и такими признаками: пожелтение эпидермального слоя и глазных яблок, зуд кожного покрова, высыпания. Если отекают ноги при циррозе печени, такой признак виден внешне – конечности становятся плотнее, человеку становится трудно обувать привычную обувь. Если надавить пальцем на кожу, отпечаток останется долго.
Также при печеночном отеке может дополнительно скапливаться жидкость в плевральной области. Дополнительными симптомами декомпенсированной стадии цирроза являются:
- истощение, при этом аппетит может отсутствовать или быть чрезмерным,
- желтушность,
- болезненность справа, боль в животе отдает в область эпигастрии и спины,
- кровотечения.
Диагностика
Отеки или опухоли ног при циррозе печени (на фото) требуют проведения лабораторных и инструментальных исследований. Врачом назначаются такие процедуры: биохимическое исследование показателей органа, ультразвуковое исследование, эзофагогастродуоденоскопия, биопсия тканей, компьютерная томография или магнитно-резонансная томография, рентгеноскопия.
Отечность обычно сопровождается уменьшением концентрации альбуминов и калия в крови, а вот билирубин и глобулин существенно увеличивают свою концентрацию.
Осложнения
Осложнения такого состояния очень опасны для здоровья. Это асцит и отек в плевральной полости. Другими последствиями являются:

- Перитонит бактериального генезиса.
- Кровотечения различной локализации.
- Развитие энцефалопатии органа.
- Сильное ухудшение функции печени и ее сосудов.
- Развитие онкологического процесса.
Лечение отечности
Лечить отеки ног при циррозе печени должен только квалифицированный специалист после предварительно проведенных диагностических мероприятий.
При свободном экссудате в тканях начинают размножаться болезнетворные микроорганизмы. При терапии любых стадий цирроза и сопутствующих симптомов назначаются такие мероприятия:
- Диетическое питание. Важно исключить соль из рациона, включить в меню больше белковой пищи.
- Медикаментозная терапия предполагает использование гипотензивных средств, гепатопротекторов, пробиотиков, диуретиков. Такое лечение снимает отеки, выводит их из организма.
- Лапароцентез. Процедура предполагает изъятие жидкости из брюшной полости с помощью прокола.
С помощью медикаментозной терапии выводится лишняя жидкость из тканей, устраняются симптомы заболевания.
Отеки ног при раке печени
Отеки ног при раке печени являются самыми поздними признаками заболевания. Такая патология чаще всего выступает последствием не леченных болезней органа. Провоцировать опасную болезнь может и запущенная стадия алкоголизма.
Отечность конечностей наблюдается во второй половине дня, они становятся плотными, обуться невозможно, кожа горячая на ощупь. Такой симптом свидетельствует о необратимых изменениях в структурах органа.
При наличии жидкости прогноз заболевания резко ухудшается. Врачами назначается поддерживающая терапия с помощью диуретических средств, сорбентов, пробиотиков. Дополнительно назначаются внутривенные введения Альбумина.
За счет такой схемы лечения, жидкость выводится из организма, подавляется количество болезнетворных микроорганизмов. Наиболее эффективным методом лечения в данном случае является лапароцентез и трансплантация пораженного органа.
Видео
Гепатомегалия: описание, признаки, причины, лечение.
Загрузка…
Источник
Опухоли печени, в перечне онкологических заболеваний не являются редкостью и, с каждым годом, выявляются все чаще. Их диагностируют у всех категорий лиц, однако мужчины, болеют этим недугом намного чаще женщин, причем возраст, на который приходится основная масса заболеваний, относительно невелик – до 40 лет. При этом недуге, опухоль поражает паренхимные участки печени, желчные протоки, иногда кровеносные артерии органа. Как и другие опухоли, опухоли печени можно разделить на доброкачественные и злокачественные. Первые, развиваются медленно, не производят метастазов и при своевременном их лечении пациент, имеет все шансы полностью исцелиться. Вторые, очень опасны и часто приводят к тяжелейшим последствиям, вплоть до летальных.
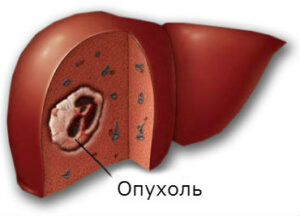 Следующий критерий классификации опухоли печени – основной очаг ее возникновения. По этому критерию, различают первичные опухоли, которые возникают и растут внутри самого органа и опухоли вторичной природы. Они появляются, как результат метастазирования злокачественной опухоли, развивающейся в других местах организма.
Следующий критерий классификации опухоли печени – основной очаг ее возникновения. По этому критерию, различают первичные опухоли, которые возникают и растут внутри самого органа и опухоли вторичной природы. Они появляются, как результат метастазирования злокачественной опухоли, развивающейся в других местах организма.
Ввиду сказанного понятно, что первичными, могут быть как доброкачественные, так и злокачественные новообразования, а вот природа вторичных, всегда злокачественна.
К сожалению, опухоли печени, не зависимо от их природы, очень редко выявляются на начальных стадиях развития, поскольку долго развиваются без четких симптомов.
Опухоли с доброкачественным развитием патологии
Чаще всего, такая онкология развивается на тканях желчных протоков, соединительных и покровных участках органа и показывает себя в виде разрастающихся разнообразных аденом, лимфом и гемангиом:
- Гипотеаденомы;
- Папилломатозной аденомы;
- Цистоаденомы;
- Аденомы желчных протоков;
- Гемангиомы;
- Лимангиомы.
Гемангиомы и лимфангиомы, в сравнении с другими новообразованиями, диагностируют довольно редко. Еще реже, практически в единичных случаях, диагностируют гамартомы, фибромы и липомы.
Наиболее часто встречающиеся опухоли из разряда аденом, могут иметь единичные очаги или их множество, расположенное в пределах печени. По большей мере, они имеют округлые очертания, имеют цветовую гамму — от светло серого до темно красного и могут иметь различные размеры – от миниатюрных, до довольно крупных опухолей, приводящих к сдавливанию фильтрующего органа. По большей части, очаги роста находятся в паренхиальной области или снизу капсулы печени. Некоторые из таких новообразований, если их не лечить, со временем приобретают злокачественную природу.
При локализации очага патологии на тканях сосудов печени, растущая опухоль приобретает пещеристо-пористую структуру и постепенно поражает кровеносную систему больного органа. Таких аденом различают два типа – каверному и кавернозную гемангиому. Эти новообразования, не все онкологи однозначно принимают за опухоли, однако их способность, особенно гемангиом, приобретать злокачественный характер, четко указывает на их принадлежность к указанной патологии.
Способны к озлокачествлению также циркуляторные и билиарные новообразования, представляющие собой уплотненные структуры, любого размера, с шершавой оболочкой красного или розового цвета.
Признаки доброкачественной онкологии печени
 Как уже говорилось, опухоль, развивающаяся в печени, очень долго не производит четких признаков своей жизнедеятельности – процесс ничем себя не проявляет и, только по достижению определенного этапа развития, начинают проявляться симптомы.
Как уже говорилось, опухоль, развивающаяся в печени, очень долго не производит четких признаков своей жизнедеятельности – процесс ничем себя не проявляет и, только по достижению определенного этапа развития, начинают проявляться симптомы.
В случае роста гемангиомы, симптоматика становится заметна только при достижении опухолью крупных размеров. Возникают приступы тошноты, тяжесть и болевые ощущения в области эпигастрия, частая отрыжка. Гемангиома, помимо риска перерастания в злокачественную форму, опасна в первую очередь тем, что бессимптомное, длительное развитие, позволяет ей вырасти до огромных размеров, что чревато саморазрушением, сопровождаемым сильным внутренним кровотечением, которое закупоривает желчные протоки и может привести к быстрой смерти.
Симптомы крупной кисты на печени, ограничиваются чувством тяжести в подреберье. Эти опухоли требуют обязательного оперативного лечения, иначе возможны гнойные воспаления, полостные кровотечения и деформации основы опухоли при ее разрыве.
Аденома, также, как и ранее описанные новообразования, не богата ранними симптомами и определяется только при условии крупных ее размеров путем простой пальпации правой стороны брюшной полости. С развитием процесса, возникают не интенсивные болевые ощущения. Главная опасность опухоли – непредсказуемое ее саморазрушение и внутреннее кровотечение.
Отдельно, стоит отметить узловую печеночную гиперплазию и гепатомегалию. Гиперплазия, развивается совершенно бессимптомно, а гепатомегалия, дает очень неявные и смазанные симптомы, которые очень трудно связать с опухолью. В обеих случаях, основную опасность составляют возможность внутреннего кровотечения.
Диагностика и лечение доброкачественной онкопатологии печени
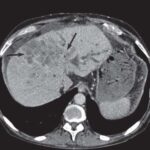 Поскольку внешняя симптоматика крайне слабо выражена и проявляется довольно поздно, когда процесс зашел далеко, для раннего выявления таких опухолей, лицам из группы риска рекомендуется не менее раза в году проходить комплексное обследование в специализированных клиниках. При подозрении на существование патологии, точную диагностику проводят с применением аппаратных средств:
Поскольку внешняя симптоматика крайне слабо выражена и проявляется довольно поздно, когда процесс зашел далеко, для раннего выявления таких опухолей, лицам из группы риска рекомендуется не менее раза в году проходить комплексное обследование в специализированных клиниках. При подозрении на существование патологии, точную диагностику проводят с применением аппаратных средств:
- УЗИ – внутреннее исследование ультразвуком;
- Магнитное и компьютерное исследование – КТ и МРТ;
- Лапароскопическая биопсия;
- Чрезкожная биопсия – обязательна при подозрении гиперплазии или аденомы.
Первые два метода позволяют определить локализацию очага опухоли, ее очертания и степень развития – размер, а последний, представляет собой микроскопическое исследование среза ткани опухоли, позволяющее со 100% точностью определить гистологическую природу проблемных клеток – исключить или подтвердить их злокачественность и выяснить разновидность развивающейся опухоли. Последнее, крайне важно, для правильного подбора терапевтических мероприятий.
Лечение, протекающих доброкачественно онкологических процессов печени, сводится к хирургическому удалению опухоли и последующим реабилитационным мероприятиям, направленным на восстановление функциональности органа и улучшения общего состояния пациента.
Удаление опухоли, помимо решения конкретной проблемы – давление опухоли на ткани печени, решает еще одну, не менее важную задачу, а именно – своевременное удаление, гарантирует невозможность возникновения на основе доброкачественной опухоли раковых клеток и развития тяжелого злокачественного онкологического процесса.
Методов оперативного лечения несколько:
- Лапароскопия – удаление опухоли через тонкий разрез или прокол в брюшной стенке. Метод, наименее травматичен, но применим только при малых размерах опухоли;
- Отсечение;
- Лобэктомия;
- Сегментоэктомия;
- Гемигепатэктомия.
При больших размерах опухоли, иногда приходится вместе с ней отсекать и участок печени, что приводит к непоправимым последствиям. Ввиду этого, особую значимость приобретает ранняя диагностика и своевременное лечение. Определение метода и объема оперативного вмешательства производят по показаниям предварительных исследований, с учетом возраста и общего состояния пациента.
Злокачественная онкология печени
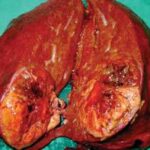 По природе возникновения, такие опухоли представлены двумя большими группами, в каждой из которых могут быть опухоли, какой угодно гистологической структуры. Это новообразования первичные и вторичные.
По природе возникновения, такие опухоли представлены двумя большими группами, в каждой из которых могут быть опухоли, какой угодно гистологической структуры. Это новообразования первичные и вторичные.
Опухоли печени, вторичного происхождения, встречаются намного чаще первичных, поскольку они возникают из раковых клеток других, которые более распространены, а эти клетки разносятся по организму вместе с кровью и соответственно, все попадают в печень.
Касаемо первичных опухолей, то их можно определить, как довольно редкие, причем они возникают преимущественно у представителей сильного пола, достигших пятидесятилетнего возраста. Устойчивым фактором риска развития таких новообразований, считаются хронические гепатиты С и В, при которых вероятность возникновения онкопатологии возрастает на 2 порядка – в 200 раз! По гистологической природе раковых клеток различают:
- Гепатобластомы – опухоли печени, диагностируемые преимущественно у детей;
- Холангио-карциномы – опухоли с первичным очагом в клетках желчных протоков;
- Гепатоцелюлярные карциномы – наиболее типичные раковые опухоли, растущие из клеток тканей печени;
- Ангио-саркомы – поражают сосудистую сетку органа.
Помимо гепатита факторами, провоцирующими болезнь, могут быть:
- Циррозы хронического течения;
- Описторхозы;
- Паразитарные шистосомозы;
- Гемохроматозом;
- Сифилис;
- Алкоголизм.
Злокачественное мутирование клеток печени может происходить и под воздействием общеизвестных факторов – радиации, влияния канцерогенов и от переизбытка солнечных ванн.
Симптомы злокачественной онкологии в печени
 Симптомы такой патологии, проявляются появлением хронической слабости, усталости и снижения работоспособности. С развитием опухоли, появляется чувство тяжести в подреберье, боли, снижение аппетита, тошнота и рвота. В развернутых стадиях, когда опухоль поражает большую область органа и начинает метастазировать, пациент резко теряет в весе, а его состояние сильно ухудшается. Возникают и усиливаются:
Симптомы такой патологии, проявляются появлением хронической слабости, усталости и снижения работоспособности. С развитием опухоли, появляется чувство тяжести в подреберье, боли, снижение аппетита, тошнота и рвота. В развернутых стадиях, когда опухоль поражает большую область органа и начинает метастазировать, пациент резко теряет в весе, а его состояние сильно ухудшается. Возникают и усиливаются:
- Асцит;
- Анемия;
- Желтуха.
На последней стадии, активно развивается печеночная дисфункция и сильная интоксикация, осложняющаяся почечными патологиями. На этом этапе, опухоль так разрастается, что ее можно увидеть по выпирающему бугру в правом подреберье, а если провести прощупывание, обнаруживается крупное плотное образование.
Диагностика и лечение
 При подозрении рака печени, первым делом проводят биохимическое исследование крови, по результатам которого можно поставить предварительный диагноз. Показатели, которые с большой степенью вероятности указывают на развитие онкологического процесса в печени:
При подозрении рака печени, первым делом проводят биохимическое исследование крови, по результатам которого можно поставить предварительный диагноз. Показатели, которые с большой степенью вероятности указывают на развитие онкологического процесса в печени:
- Снижение концентрации альбуминов;
- Высокий уровень фиброногена, креатинина и мочевины;
- Заметное увеличение сверх нормы остаточного азота;
- Увеличение активности трансаминаза.
При выявлении указанных признаков проводят аппаратное обследование, с помощью которого диагноз уточняют:
- УЗИ;
- КТ и МРТ;
- Ангиографию.
При подтверждении диагноза, предпочтительно сделать биопсию опухоли. Она позволит точно определить ее вид и спрогнозировать течение процесса, а аппаратные исследования дают информацию о локализации опухоли, ее размерах, форме и позволяют выявить метастазы или доказать их отсутствие. Для их поиска и классификации проводят:
- Ренгенографическое обследование желудка;
- УЗИ грудных желез. Для женщин проводят маммографию;
- Флюорографическое исследование легких;
- Колоноскопические исследования;
- ЭГДС.
Лечение рака печени, проводят теми же методами, которые применяются для терапии других опухолей – оперативное лечение, химио и радиотерапии, иммунологические мероприятия, повышающие иммунитет. Ввиду крайней важности органа для общего функционирования организма, все эти меры применяют очень осторожно.
Наиболее эффективным, считается радикальное лечение – удаление опухоли совместно с пораженным участком органа, однако это не всегда возможно. Если опухоль имеет большие размеры или дала обширную сеть метастазов, применяют комбинацию радиологического и химического лечения, которые разрушают клетки опухоли, уменьшают ее размер и останавливают или замедляют рост.
Лучшие результаты, с положительными прогнозами выживания дает оперативное лечение раковых опухолей, на ранних стадиях их развития с пред и постоперационным применением химиотерапии, иногда в комбинации с изотопной. Операция удаляет очаг опухоли, а последующая терапия химическими препаратами, служит для снижения риска возникновения рецидива.
Лечение природными средствами
 Многие пациенты, предпочитают лечиться народными средствами, посредством различных отваров и настоек из природных компонентов. Эффективность такого лечения рака, с точки зрения современной медицины довольно сомнительна, однако, в качестве дополнительных мер, народная медицина вполне уместна, но только при согласовании с лечащим врачом.
Многие пациенты, предпочитают лечиться народными средствами, посредством различных отваров и настоек из природных компонентов. Эффективность такого лечения рака, с точки зрения современной медицины довольно сомнительна, однако, в качестве дополнительных мер, народная медицина вполне уместна, но только при согласовании с лечащим врачом.
К народным средствам лечения рака, в первую очередь относят травы – булавовидный плавун, чистотел, прополис, березовый гриб и болиголов. Приведем ниже несколько народных рецептов из этих компонентов.
Плавун булавовидный.
Нужно залить сухую траву кипятком в пропорциях – 4 ложки травы на 1 литр кипятка. Остывший настой принимается 5 раз равными порциями по 200 мл в течении дня. Первый прием проводится натощак, остальные, за пол часа перед приемом пищи. Для снятия неприятного, горького привкуса, можно подсластить настой медом. Курс приема средства не ограничен.
По отзывам пациентов, это средство максимально эффективно на ранних стадиях развития рака.
Настой чистотела.
Корень чистотела очень эффективен для борьбы с гемангиомой и другими опухолями. Его натирают на мелкой терке и выжимают из него сок, после чего в одинаковых пропорциях смешивают с разбавленным до 40˚ медицинским спиртом, закупоривают емкость и на 3 недели выдерживают в темном прохладном месте.
Курс приема средства, предполагает постепенное увеличение дозировки настойки, начиная с 1 капли с ежедневным добавлением еще одной, пока доза не достигнет 25капель. Дальнейший прием проводят в этой дозировке. Прием проводится раз в день натощак, путем выпивания воды с растворенным в ней средством.
Прополис.
По отзывам пациентов, прополис – наиболее эффективное народное средство борьбы с раком печени. Его принимают в естественном виде, без каких-либо манипуляций с ним. Дозировка – примерно 5 грамм за один прием три раза в день перед едой.
Настой гриба чага.
Говорят, что настойка из этого березового гриба помогает даже в самых тяжелых ситуациях. Для ее приготовления, натирают пол килограмма гриба, перемешивают с 500 мл воды и настаивают двое суток, после чего настойку процеживают. При этом, процеженный гриб нужно через марлю отжать в настойку – он отдаст самые действенные вещества. Принимают настойку 3 раза в день перед едой, по половине стакана за раз. Курс лечения – не менее 2 месяцев.
Настой болиголова.
Несмотря на ядовитые свойства этого растения, в малых дозах, он часто и довольно успешно используется в лечебных целях, в том числе и для лечения рака печени. Его спиртовая настойка обладает выраженными противовоспалительными, успокоительными, обезболивающими свойствами. Кроме того, болиголов способствует активизации иммунных процессов.
Настойку готовят так – целое растение, вместе с побегами, листьями и корнями помещается в емкость и заливается двумя стаканами водки, после чего настаивается в холодильнике на протяжении двух недель, ежедневно взбалтывая настойку.
Препарат принимают утром натощак, начиная с 1 капли настоя, растворенного в воде и ежедневно добавляя еще одну, до достижения дозировки – 40 капель. После этого идут в обратном порядке. Для максимальной эффективности, курс лечения повторяют несколько раз.
Прополис
Отдельно стоит остановиться на таком народном средстве, как прополис. Этот компонент оказывает мощнейшее антираковое воздействие. Ввиду своей природной сущности, абсолютно безвреден для организма, а кроме того, прополис обладает широким рядом положительных воздействий:
- Угнетает раковые клетки и останавливает их рост;
- Помогает организму ускорить регенерационные процессы;
- Оказывает мощное противовоспалительное воздействие;
- Улучшает процессы пищеварения;
- Повышает иммунитет;
- Укрепляет ткани стенок сосудов и капилляров;
- Снижает нервозность;
- Обладает высокими обезболивающими свойствами.
И это только малая часть из огромного ряда полезных свойств прополиса.
Прополис можно принимать в чистом виде, в виде спиртовых и масляных настоек или растворенным в воде и даже как мазь.
В чистом виде разовая дозировка составляет 5 – 6 грамм по 5 раз в день за час до приема пищи.
Водный раствор прополиса – 10 грамм на 100 мл теплой воды.
Спиртовой настой – 150 грамм прополиса растворяют в литре 70˚ этилового спирта. Настаивается средство 3 дня, после чего фильтруется и сливается в емкость.
Маслянный раствор – 5мл дистилированной или кипяченой воды, 100 грамм сливочного масла и 15 грамм прополиса готовят на водной бане примерно 15 минут, после чего фильтруется и в темной таре хранится в прохладном месте.
Для прополисной мази используют сливочное масло, вазелин и прополис в пропорциях 100/100/50. После тщательного смешивания, мазь хранят в темном месте.
Источник
